Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina
versión On-line ISSN 1561-302X
Rev cubana med vol.56 no.3 Ciudad de la Habana jul.-set. 2017
ARTÍCULO ORIGINAL
Factores asociados a coagulopatías adquiridas en una unidad de cuidados intensivos
Factors Associated with Acquired Coagulopathies in an Intensive Care Unit
Lionia Cristina Vasconcelos Elizondo, Hilev de las Mercedes Larrondo Muguercia, Isabel Mora Díaz
Hospital Clínico Quirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
RESUMEN
Introducción: en los pacientes críticos existe un desequilibrio entre las actividades procoagulantes y las anticoagulantes, por ello las alteraciones de la coagulación o coagulopatías son una complicación frecuente que se asocia con una elevada morbilidad y mortalidad.
Objetivos: identificar factores de riesgo asociados con coagulopatías adquiridas en pacientes ingresados y analizar la relación entre coagulopatía y mortalidad.
Métodos: se realizó un estudio longitudinal prospectivo, donde se revisaron complementarios e historias clínicas de 29 pacientes ingresados en la unidad de cuidados intensivos del hospital "Hermanos Ameijeiras", desde abril hasta junio de 2011. Se identificaron factores de riesgo asociados a las coagulopatías y se analizó su relación con la mortalidad.
Resultados: se identificó la presencia de coagulopatías al ingreso en 58,62 %, entre las 48-72 h 44,82 % y en la última evaluación 51,73 %. Predominó la coagulopatía por deficiencia de factores dependientes de vitamina K. Dentro de la unidad, el uso de hemocomponentes y la administración de aminoglucósidos resultaron estadísticamente significativos. Fallecieron 21 de los pacientes y en 13 de ellos se detectó la presencia de coagulopatía representando 44,8 %.
Conclusiones: se detectó que es dos veces más probable que a la persona que le administren hemocomponentes desarrolle algún tipo de coagulopatía y 5 veces más probable si se le administran aminoglucósidos. No se encontró relación significativa entre la presencia de coagulopatía y mortalidad, ni relación significativa entre la presencia de sangramiento y mortalidad.
Palabras clave: coagulopatías; factores de riesgo; hemocomponentes; aminoglucósidos.
ABSTRACT
Introduction: There is an imbalance between procoagulant activities and anticoagulants in critical patients, so coagulation disorders or coagulopathies are a frequent complication associated with high morbidity and mortality.
Objectives: To identify risk factors associated with acquired coagulopathies in hospitalized patients and to analyze the relationship between coagulopathy and mortality.
Methods: A prospective longitudinal study was carried out. Complementary and clinical histories of 29 patients were reviewed. These patients had been admitted to the intensive care unit at Hermanos Ameijeiras hospital from April to June 2011. Risk factors associated with coagulopathies were identified. Mortality relationship was analyzed.
Results: The presence of coagulopathies on admission was identified in 58.62 %, 44.82 % in 48-72 h and 51.73 % in last assessment. Coagulopathy was predominant due to deficiency of vitamin K dependent factors. The use of blood components and the administration of aminoglycosides were statistically significant in the unit. Twenty one (21) patients died and thirteen (13) coagulopathy was detected, (44.8 %).
Conclusions: It was detected that it is twice as likely that the person receiving hemocomponents will develop some type of coagulopathy and five times more likely if they are administered aminoglycosides. No significant relationship was found between the presence of coagulopathy and mortality, nor significant relationship between the presence of bleeding and mortality.
Keywords: coagulopathies; risk factors; blood components; aminoglycosides.
INTRODUCCIÓN
El objetivo principal de los cuidados intensivos es estabilizar o restablecer las funciones alteradas de uno o más sistemas orgánicos vitales y de forma simultánea imponer el tratamiento de la enfermedad de base que provocó la complicación aguda del paciente para que pueda regresar a su vida habitual sin secuelas o con el menor número de estas.1
Las coagulopatías adquiridas constituyen un problema de salud serio y frecuente en los pacientes dentro de las unidades de cuidados intensivos (UCI) y existe falta de evidencia para su tratamiento. Es importante el reconocimiento temprano de estas anormalidades, ya que su tratamiento adecuado y eficaz permite reducir la morbilidad, estadía hospitalaria, costos implícitos en el tratamiento y mortalidad.2,3
Estas coagulopatías se producen como consecuencia del desbalance hemostático cuyo origen puede ser carencial, por defecto de síntesis o por consumo o disfunción de los factores que intervienen en la coagulación. Son muchas las causas que pueden desencadenarlas, infecciones, grandes pérdidas sanguíneas, hepatopatías, iatrogenia o cualquier otra afección. Actualmente, la afectación es multifactorial, teniendo como consecuencia la presencia de hemorragia, aunque en ocasiones se observan ambos fenómenos trombóticos y hemorrágicos simultáneamente. Las más frecuentemente citadas son: trombocitopenia, deficiencia de vitamina K, disfunción hepática, coagulación intravascular diseminada (CID) y secundarias al uso de warfarina o heparinas.2,4-6
El presente estudio tuvo como objetivo identificar factores de riesgo asociados a la presencia de coagulopatías adquiridas en los pacientes ingresados en la unidad de cuidados intensivos y su relación con mortalidad.
MÉTODOS
Se realizó un estudio longitudinal prospectivo para describir el comportamiento de las coagulopatías adquiridas en pacientes que ingresaron en la UCI del hospital "Hermanos Amejeiras" durante los meses de abril a junio del año 2011 y se identificaron factores de riesgo asociados a estas, así como su relación con mortalidad y sangramiento.
A los 29 pacientes del estudio se les determinaron parámetros hematológicos: conteo de plaquetas, tiempo de protrombina (TP), tiempo parcial de tromboplastina activado (TTPA), y la concentración de los factores de la coagulación (I o fibrinógeno, II, V, VII y X), al ingreso y cada 48-72 h durante el período de hospitalización en el servicio. En dependencia de los resultados, se indicaron otros estudios para identificar la presencia y tipo de coagulopatía (no se pudo dosificar el factor IX por no contar con el Kit Diagnóstico en el momento del estudio).
Tipo de coagulopatía
I. Si conteo de plaquetas ≤ 100 × 109/L, TP y TTPA pruebas normales: no se dosificaron factores de la coagulación, pero sí se identificó la presencia de coagulopatía, tipo 1: Trombocitopenia.
II. Si trombocitopenia, TP prolongado (paciente > 3 s. con respecto al control), con o sin TTPA prolongado (paciente > 8 s con respecto al control) y sospecha clínica de CID: Realizamos DD, y dosificamos factores de la coagulación (fibrinógeno, II, V, VII, y X). Si DD positivos con o sin fibrinógeno < 1,0 g/L u otro factor disminuido: Identificamos presencia de coagulopatía, tipo 2: Coagulopatía por consumo-CID.
III. Si TP prolongado, TTPA normal o prolongado, bilirrubina y conteo de plaquetas normales: Dosificación de los factores de la coagulación (I, II, V, VII y X). Si disminución de uno o más de los factores II, VII y X con I y V normales: se identificó la presencia de coagulopatía, tipo 3: Coagulopatía por deficiencia de factores dependientes de vitamina K (posible deficiencia de vitamina K).
IV. Si TP prolongado, TTPA normal o prolongado, pero con bilirrubina aumentada y conteo de plaquetas normal: se dosificaron los factores de la coagulación (I, II, V, VII y X). Si disminución de uno o más de los factores II, VII y X y además disminución del V y/o del factor I: se identificó la presencia de coagulopatía, tipo 4: Coagulopatía hepática.
Una vez detectada y clasificada la presencia de coagulopatías, se obtuvieron datos al ingreso en la UCI, en busca de posibles factores desencadenantes de las coagulopatías: si era paciente quirúrgico, con diagnóstico de algún tipo de enfermedad oncológica (tumor sólido y/o hemopatía maligna), que hubiera recibido agentes antineoplásicos recientemente (un mes), presencia de hemangiomas gigantes, válvulas protésicas, accidentes obstétricos y/o traumas severos y/o empleo de antimicrobianos.
Durante la estancia en la UCI se recolectaron de la historia clínica otros datos: accesos vasculares, resucitación cardiopulmonar, empleo de la alimentación enteral y/o parenteral, proceder quirúrgico mayor reciente, obstrucción biliar, mala absorción intestinal u otros desórdenes gastrointestinales, sepsis, evidencia de fallo de órganos, sangramientos y/o hemorragias, administración de hemocomponentes, empleo de heparinas, antimicrobianos y/o medicamentos hepatotóxicos. Al finalizar se relacionaron las coagulopatías con la presencia de sangramiento y/o mortalidad.
RESULTADOS
De una muestra de 29 pacientes se ubicó el mayor número en los grupos de 40-59 años (13, 44,8 %), en segundo lugar, el grupo de 60 años o más (12, 41,4 %) y con sólo 4 pacientes (13,8 %) el grupo menor de 40 años. Ligero predominio del sexo femenino con 15 pacientes (51,7 %) sobre el masculino con 14 (48,3 %).
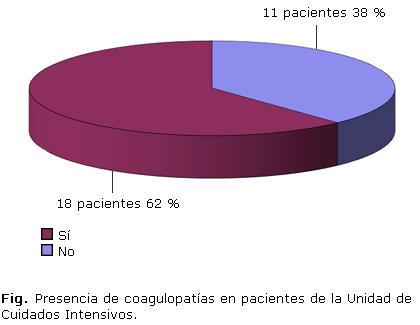
La figura muestra la distribución de los pacientes según tuvieran o no coagulopatías. En 62 % de la muestra (18 pacientes) se determinó la presencia de algún tipo de coagulopatía en algún momento de su estadía dentro de la UCI.
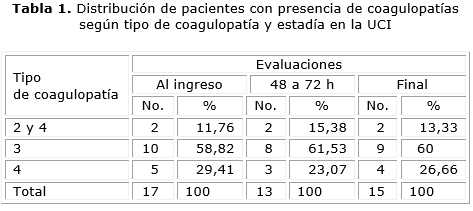
La tabla 1 muestra la distribución de los pacientes expresada en número y porciento según tipo de coagulopatía identificada en las diferentes evaluaciones realizadas dentro de la UCI.
En los 17 pacientes en que se detectó algún tipo de coagulopatía al ingreso en la UCI, predominó el tipo 3: coagulopatía por deficiencia de factores dependientes de vitamina K con 10 casos (58,82 %), en segundo lugar, el tipo 4: coagulopatía hepática, con 5 casos (29,41 %) y por último las coagulopatías 2: coagulopatía de consumo (CID) y 4, ambas evidenciadas en 2 pacientes (11,76 %). En las evaluaciones de las 48 a 72 h y final, el comportamiento fue similar, predominando en ambas la coagulopatía tipo 3: con 8 y 9 casos (61,53 y 60 % respectivamente).
Previo al ingreso en la UCI de los 7 factores de riesgo evaluados: paciente quirúrgico, con tumor sólido, con algún tipo de hemopatía maligna, que hayan recibido agentes antineoplásicos, o medicamentos hepatotóxicos, antimicrobianos y/o tuvieran válvulas protésicas, se detectó en un mayor por ciento la presencia de pacientes quirúrgicos (37,9 %), en segundo lugar (34,5 %) pacientes con diagnóstico de tumores sólidos y con igual por ciento para un tercer lugar el antecedente de haber empleado recientemente medicamentos hepatotóxicos y antimicrobianos (cefalosporinas, vía endovenosa), pero al aplicar el test de X2 exacto de Fisher ninguno de éstos factores resultó estadísticamente significativo al asociarlos con la presencia de coagulopatías.
Del total de 17 factores evaluados en los pacientes en estudio, ya dentro de la UCI, 5 de ellos se mostraron con un por ciento superior a 50 %. Alimentación enteral con 82,8 %, el uso de antimicrobianos diferentes a los aminoglucósidos y las cefalosporinas 79,3 %, la sepsis en cualquier localización 72,4 %, uso de las cefalosporinas 65,5 % y en 5to. lugar el empleo de los hemocomponentes con 55,2 %, cuya significación estadística se muestra en la tabla 2.
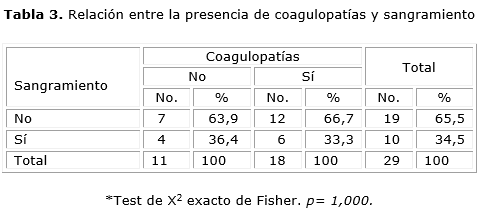
En la tabla 3 se muestra la relación entre presencia de coagulopatías y sangramiento. De los 29 pacientes, 18 presentaron coagulopatías y sólo 6 no presentaron sangramiento alguno, (33,3 %), pero este valor no fue significativo (tabla 3).
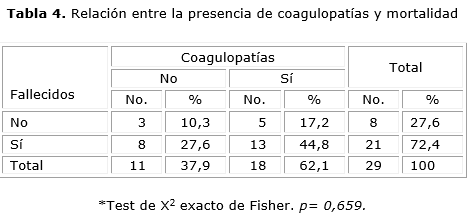
Del total de 29 pacientes, 21 fallecieron (72,4 %) y en 13 de ellos hubo presencia de coagulopatías (44,8 %) del total de fallecidos, pero este valor no fue significativo (tabla 4).
DISCUSIÓN
En el estudio, el grupo etario entre 40-59 años fue el que mostró un mayor número de pacientes con respecto a los restantes grupos. Al comparar ambos sexos se observó predominio de las mujeres entre 40-59 años.
Esos resultados coinciden con diversos autores2-4,6,7 que aseguran que las coagulopatías adquiridas son procesos muy frecuentes en la práctica clínica y que representan uno de los mayores problemas o complicaciones halladas en los pacientes en las UCI. Chakraverty y colaboradores estudiaron un total de 235 pacientes en UCI e identificaron coagulopatías en 1 de cada 7 pacientes8 mientras que otros reportan 25 %.5 Los porcentajes son diferentes al del presente estudio, pero la muestra fue muy escasa, así como el período en el cual se realizó la investigación, no obstante, se evidencia que es significativo el porciento de pacientes con coagulopatías.
El trabajo estuvo encaminado hacia la detección precoz de las coagulopatías en pacientes dentro de la UCI, sin embargo, desde la primera evaluación al ingreso se detectó el mayor porciento, lo que pudiera estar dado porque estos pacientes en su mayoría provenían de otros servicios, con cierta estadía hospitalaria: 11 de ellos eran pacientes quirúrgicos, un tipo de paciente muy vulnerable a desarrollar coagulopatías,9,10 14 con enfermedades oncológicas, de ellas 4 hemopatías malignas, 9 de ellos habían recibido medicamentos con efectos hepatotóxicos y en otros 9 se habían empleado cefalosporinas, tipo de antimicrobiano que por diferentes mecanismos puede llevar a diátesis hemorrágicas y a disfunción hepática reversible11-13 por lo que de alguna manera se habían expuesto a circunstancias favorecedoras para la aparición de trastornos de la coagulación.
En los pacientes dentro de la UCI se detectaron los cambios entre los 2-4 días como se reportan en diferentes estudios,14-16 identificándose un menor por ciento de coagulopatías que al ingreso debido a las acciones médicas propias de esta unidad como: refuerzo de la alimentación enteral, elemento clave para incorporar nutrientes con vitamina K y empleo de variados antimicrobianos para control de la sepsis, tanto esta como el déficit de la vitamina K son causas reconocidas de coagulopatías.
Aunque en la última evaluación volvieron a predominar los pacientes con coagulopatías, estuvo muy parejo con el porcentaje de los pacientes sin coagulopatías porque, a pesar de la terapéutica empleada y las acciones multidisciplinarias del equipo profesional, había pacientes con afecciones oncológicas en estadios avanzados, posquirúrgicos complicados y 2 con coagulopatías de difícil manejo: por daño hepático severo y CID. Además, dentro de esta UCI no se recibieron pacientes politraumatizados, los cuales son otro de los grandes grupos junto a los quirúrgicos con alta potencialidad al desarrollo de coagulopatías con o sin sangramientos como hemos expuesto con anterioridad.
La coagulopatía por deficiencia de factores de la coagulación dependientes de vitamina K la reportan varios autores como una de las más frecuente en UCI, alrededor de un 20 %.3,5,8,17 En este estudio el porciento varía atendiendo al tamaño de la muestra y al corto período de seguimiento de los casos muy diferente a lo descrito por los autores antes referidos.
La literatura cita mayor aparición en este tipo de paciente a la coagulopatía tipo 2: CID, con una incidencia entre 255 y 35 % por varios autores18, pero mayormente secundaria sepsis severa, traumatismos y cáncer. De estas 3, sólo la última estaba presente en los pacientes del estudio, pero a pesar de ello hubo incremento hacia este tipo de coagulopatía y sí a favor de la tipo 3.
No se encontró la coagulopatía tipo 1: trombocitopenia (sola o aislada) dentro de las más frecuentes, de hecho no fue hallada, excepto acompañando a la CID y a la hepatopatía severa, hallazgo que no coincide con la literatura extranjera que plantea que la trombocitopenia es el problema de la coagulación más frecuentemente hallado en la UCI, con una incidencia de 15-60 %,19-22 esto se pudiera atribuir a que la mayor incidencia de trombocitopenia es vista en pacientes con sepsis severa, en los quirúrgicos, traumatizados y en los que están recibiendo diálisis,23-25 elementos que no caracterizaron en su mayoría a los pacientes del estudio excepto los 11 provenientes de procederes quirúrgicos, pero solo en 2 de los casos se detectó la trombocitopenia acompañando otros cambios por lo que fueron ubicados en otros grupos.
Los pacientes quirúrgicos, los pacientes con determinadas neoplasias, como por ejemplo las hemopatías malignas agudas, son más propensos a desencadenar coagulopatías, en el estudio existen ciertas tendencias hacia estos resultados, pero quizás la escasez de la muestra o el corto período del estudio hayan interferido en la concordancia.
Al aplicar el análisis estadístico a los 17 factores de riesgo dentro de la UCI se encontró que la mayoría de ellos no resultaron estadísticamente significativos excepto el uso de hemocomponentes y la administración de aminoglucósidos. Es 2 veces más probable que la persona a la que se le administren hemocomponentes desarrolle un tipo de coagulopatía y es 5 veces más probable que a la persona a la que se le administren aminoglucósidos desarrolle algún tipo de coagulopatía.
No existe consenso en cuanto al uso de los hemocomponentes en la UCI, específicamente el plasma fresco congelado (PFC) se emplea generalmente por el resultado del coagulograma y sobre todo según la clínica del paciente;5,26,27 varias guías proponen el uso concentrado del complejo protrombínico y/o concentrado de los diferentes factores de la coagulación que realmente están deficientes y así disminuir los efectos adversos del PFC, porque el uso este puede generar coagulopatías como lo expresan diversos autores.5 En el caso de los aminoglucósidos, un tipo de antimicrobiano frecuentemente empleado en pacientes con sepsis en las UCI, también describe el desarrollo de coagulopatías como las detectadas en el estudio.
Dentro de las UCI existe la probabilidad de presentarse sangramientos aún con parámetros de la coagulación normales, pero el riesgo de sangramiento se incrementa sobre todo si existe trombocitopenia severa, en las hemofilias A, B y C,5,28 hecho que no constituyó un problema dentro del estudio y precisamente la coagulopatía que se presentó con una mayor incidencia no es causa de sangramientos.
Hubo más de 50 % de pacientes fallecidos, predominaron aquellos que presentaron algún tipo de coagulopatía, quizás no fue significativo porque la muestra resultó ser pequeña o porque la mortalidad en este tipo de paciente guarda mayor relación con sepsis severas, trombocitopenias severas y con pacientes con enfermedad hepática en estadios avanzados como se reporta en la literatura,29-31 situaciones que no se evidenciaron en la investigación.
CONFLICTOS DE INTERESES
Los autores declaran que no existen conflictos de intereses.
REFERENCIAS BIBLIOGRAFICAS
1. Caballero A. Historia de los Cuidados Intensivos. En: Caballero A, coordinador. Terapia Intensiva. 2da. ed. Cuba: Ciencias Médicas. 2006, p. 3-8.
2. Carlos L. Coagulopatías adquiridas en el paciente crítico. En: Carlos L, coordinador. Medicina Intensiva. 2da. ed. Buenos Aires, Argentina: El Ateneo; 2006, p. 1-44.
3. Hunt BJ. Bleeding and Coagulopathies in Critical Care. N Engl J Med. 2014[citado 9 ago 2015];370:847-59. Disponible en: http://www.anestesiologiausp.com.br/wpcontent/uploads/Bleeding-and-Coagulopathies-in-Critical-Care.pdf
4. Palomo MA. Coagulopatías Adquiridas en pediatría. VII Curso de Trombosis y Hemostasia 2012[citado 9 ago 2015]. Disponible en: http://www.curso trombosis y hemostasia.com/pdf2013/14.%20-CoagulopatiasAdquiridas.pdf
5. Levi M, Schultz M. Coagulopathy and platelet disorders in critically ill patients. Minerva Anestesiol. 2010;76:851-9.
6. Páramo JA, Alfonso A, Varea S. Coagulopatías adquiridas. Deficiencias complejas de la hemostasia. Medicine. 2012;11(22):1359-65.
7. Strauss R, Wehler M, Mehler K. Thrombocytopenia in patients in the medical intensive care unit: bleeding prevalence, transfusion requirements, and outcome. Crit Care Med. 2002[citado 22 oct 2013];30:1765-71. Disponible en: http://journals.lww.com/ccmjournal/Abstract/2002/08000/Thrombocytopenia_in_patients_in_the_medical.15.aspx
8. Kelly M, Gail B, Williams ME. Hematologic Disorders in Critically Ill Patients. Semin Respir Crit Care Med. 2006[citado 22 oct 2012];27(3):286-96. Disponible en: https://www.thieme-connect.-com/products-ejournals-/abstract/10.1055/s-2006-945529
9. Walsh TS, Stanworth SJ, Prescott RJ. Prevalence, management, and outcomes of critically ill patients with prothrombin time prolongation in United Kingdom intensive care units. Crit Care Med. 2010;38:1939-46.
10. Dempfle CE, Borggrefe M. Point of Care Coagulation Tests in Critically Ill Patients. Semin Thromb Hemost. 2008[citado 25 jul 2012];34(5):445-50. Disponible en: http://hinarigw.who.int/-whalecomwww.thieme-connect.-de-whalecom-1/ejournals/html/srccm/doi/-10.1055/s-2006-945529
11. Thompson R, Wright A. Cephalosporin antibiotics. Mayo Clin. Proc. 1983;58:79.
12. Weite Kamps M, Aber R. Prolonged bleeding times and bleeding diathesis associated with Moxalactam administration JAMA. 1983;7:69.
13. Jiménez JC, De La Peña J, Teherán R, Orozco A. Coagulopatía temprana en trauma: ¿Llegan los pacientes coagulopáticos a la sala de cirugía? Rev Colomb Anestesiol. 2010[citado 25 jul 2014];38(4). Disponible en: http://www.scielo.org.co/scielo.php?pid=S012033472010000400008&script=sci-arttext
14. Camacho Jf, Mascareño S. Cirugía de control de daños: una revisión. Gaceta Médica de México. 2013[citado 25 jul 2014];149. Disponible en: http://www.anmm.org.mx/GMM/2013/n1/GMM_149_2013_1_061072.pdf
15. Páramo JA, Reverter JC, Marco P. Manual práctico de escalas y algoritmos en hemostasia y trombosis. 2012[citado 10 oct 2012]. Disponible en: http://www.sehh.es/img/textos/Algoritmos_SETH.PDF
16. Fondevilla C. Coagulación Intravascular Diseminada. Rev Argent Hematol. 2012;(Supl)16:36-40.
17. Schmaier AH. Laboratory evaluation of hemostatic and thrombotic disorders. En: Hoffman R, Benz EJ Jr, Shattil SJ. Editors. Hoffman Hematology: Basic principles and practice. 6th ed. Philadelphia: Churchill Livingstone Elsevier; 2013.
18. Kusuma B, Schulz TK. Acute Disseminated Intravascular Coagulation. Hospital Physician. 2009[citado 25 jul 2014]:35-40. Disponible en: http://www.turnerWhitecom/ memberfile.php? PubCode =hp-mar09-coagulation. pdf .
19. Lim SY, Jeon EJ, Kim HJ. The incidence, causes, and prognostic significance of new-onset thrombocytopenia in intensive care units: a prospective cohort study in a Korean hospital. J Korean Med Sci. 2012;27(11):1418-23.
20. Strauss R, Wehler M, Mehler K. Thrombocytopenia in patients in the medical intensive care unit: bleeding prevalence, transfusion requirements, and outcome. Crit Care Med. 2002[citado 22 oct 2013];30:1765-71. Disponible en: http://journals.lww.com/ccmjournal/Abstract/2002/08000/Thrombocytopenia_in_patients_in_the_medical.15.aspx
21. Williamson DR, Lesur O, Tetrault JP, Nault V, Pilon D. Thrombocytopenia in the critically ill: prevalence, incidence, risk factors, and clinical outcomes. Can J Anaesth. 2013;60(7):641-51.
22. Lieberman L, Bercovitz RS, Sholapur NS, Heddle NM, Stanworth SJ, Arnold DM. Platelet transfusions for critically ill patients with thrombocytopenia. Blood. 2014;123(8):1146-51.
23. Asemota A, Thakur K, Geocadin R. Thrombocytopenia as a prognostic factor in encephalitis (P4. 318). Neurology. 2014;82(10 Suppl):318.
24. Venkata C, Kashyap R, Farmer JC, Afessa B. Thrombocytopenia in adult patients with sepsis: Incidence, factors, and its association with clinical outcome. J Intensive Care. 2013;1(1):9.
25. Mokhtari M, Koochak M, Miri M. The incidence of thrombocytopenia and mortality in ICU patients of Imam Hossein hospital. Pejouhesh 2012;36(2):93-9.
26. Desborough M, Stanworth S. Plasma transfusion for bedside, radiologically guided, and operating room invasive procedures. Transfusion. 2012;52(Suppl 1):20-9.
27. Hall DP, Lone NI, Watson DM, Stanworth SJ, Walsh TS. Factors associated with prophylactic plasma transfusion before vascular catheterization in no bleeding critically ill adults with prolonged prothrombin time: a case-control study. Br J Anaesth. 2012;109:919-27.
28. Páramo J.A, Panizo E, Pegenaute C, Lecumberri R. Coagulación 2009: una visión moderna de la hemostasia. Rev Med Univ 2009[citado 22 nov 2011];53(1):23. Disponible en: http://www.unav.es/revistamedicina/53_1/pdf/coagulacion-2009-una-vision-moderna-de-la-hemostasia.pdf
29. Marks PW. Hematologic manifestations of liver disease. Semin Hematol. 2013;50:216.
30. Tripodi A, Mannucci PM. The coagulopathy of chronic liver disease. N Engl J Med. 2011;365:147.
31. Northup PG, Caldwell SH. Coagulation in liver disease: a guide for the clinician. Clin Gastroenterol Hepatol. 2013;11:1064.
Recibido: 18 de enero de 2017.
Aprobado: 6 de mayo de 2017.
Lionia Cristina Vasconcelos Elizondo. Hospital Clínico Quirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
Correo electrónico: lionia.vasconcelos@infomed.sld.cu