Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Oftalmología
versión impresa ISSN 0864-2176
Rev Cubana Oftalmol vol.23 supl.2 Ciudad de la Habana 2010
INVESTIGACIONES
Láser in situ keratomileusis en la corrección de miopía y astigmatismo residual posqueratotomía radial en casos seleccionados
Laser in situ keratomileusis to correct myopia and residual astigmatism after radial keratotomy in selected cases
Eneida Pérez CandelariaI; Ximena Paula Sarmiento NogalesII; Isabel Cristina Lantigua MaldonadoIII; Marrel García MartínIV; Lorelei Ortega DíazIV
IEspecialista de II Grado en Oftalmología. Profesora Auxiliar. Instituto Cubano de Oftalmología "Ramón Pando Ferrer". La Habana, Cuba.
IIEspecialista de I Grado en Oftalmología. Instituto Cubano de Oftalmología "Ramón Pando Ferrer". La Habana, Cuba.
IIIEspecialista de I Grado en Oftalmología y Anestesiología y Reanimación. Instituto Cubano de Oftalmología "Ramón Pando Ferrer". La Habana, Cuba.
IVEspecialista de I Grado en Oftalmología. Especialista de I Grado en Medicina General Integral. Instituto Cubano de Oftalmología "Ramón Pando Ferrer". La Habana, Cuba.
RESUMEN
OBJETIVO: Evaluar la seguridad y la eficacia del tratamiento con láser in situ keratomileusis en pacientes con defectos residuales posqueratotomía radial.
MÉTODOS: Se realizó un estudio descriptivo de tipo prospectivo longitudinal a 55 ojos de 31 pacientes con miopía y/o astigmatismo residuales posqueratotomía radial reoperados con láser in situ keratomileusis en el Servicio de Cirugía Refractiva del Instituto Cubano de Oftalmología "Ramón Pando Ferrer" desde enero a junio del 2007. En la selección de los pacientes, se utilizaron estrictos criterios de inclusión y exclusión utilizándose las variables: error refractivo residual en equivalente esférico medio, la agudeza visual sin corrección y la mejor agudeza visual corregida preLASIK y posLASIK, así como las complicaciones transoperatorias y postoperatorias. El seguimiento promedio de los pacientes fue de 12 ± 3 meses.
RESULTADOS: El equivalente esférico posLASIK disminuyó notablemente en el primer día del posoperatorio y se mantuvo estable en la última consulta. La agudeza visual sin corrección posLASIK fue 1,0 (20/20) en 22 ojos (40 %) y > 0,5 (20/40) en 44 ojos (80 %). En 11 ojos (20 %), la mejor agudeza visual corregida mejoró 1 línea en la cartilla de Snellen. Se presentócomo complicación intraoperatoria un ojo con perforación central del flap corneal y dentro de las complicaciones postoperatorias se reportaron detritus y restos hemáticos en la interfase en 2 ojos, pliegues finos del colgajo en un solo ojo y epitelización de la interfase fuera del eje visual igualmente, en un solo ojo.
CONCLUSIONES: El Láser in situ keratomileusis puede ser usado exitosamente en la corrección de la miopía y el astigmatismo posqueratotomía radial en casos debidamente seleccionados.
Palabras clave: Láser in situ keratomileusis, queratatomía radial, miopía, astigmatismo residual posqueratotomía radial.
ABSTRACT
OBJECTIVE: To evaluate the safety and the efficacy of the Laser in Situ Keratomileusis treatment in patients with residual defects after radial keratotomy.
METHODS: A prospective, longitudinal and descriptive study was performed in 55 eyes from 31 patients with residual myopia and/or astigmatism after radial keratotomy, who were re-operated on using Laser in situ keratomileusis at Refractive Surgery Service of "Ramón Pando Ferrer" Cuban Institute of Ophthalmology from January to June 2007. Strict inclusion and exclusion criteria were applied to select the patients, on the basis of following variables: residual refractive errors in average spheral equivalent, visual acuity without correction and best visual acuity with correction before and after LASIK as well as the transoperative and postoperative complications. The average follow-up period were 12 ± 3 months.
RESULTS: The spheral equivalent after LASIK was substantially reduced in the first day of the postoperative phase and kept stable in the last appointment with the specialist. The visual acuity without correction after LASIK was 1,0 (20/20) in 22 eyes (40%) and > 0,5 (20/40) in 44 eyes (80 %). In eleven eyes (20%), the best corrected visual acuity improved by one line in the Snellen´s chart. The transoperative complication was found in one eye with central corneal flap perforation whereas the reported postoperative complications were detritus and hematic remains in the interphase in 2 eyes, fine foldings of the flap in one eye and epithelization of the interphase out of the visual axis also in one eye.
CONCLUSIONS: The Laser in situ keratomileusis can be used successfully to correct myopia and astigmatism after radial keratotomy in duly selected cases.
Key words: Laser in situ keratomileusis, radial keratotomy, myopia, residual astigmatism after radial kerat.
A lo largo de la historia de la cirugía refractiva (CR), diferentes técnicas quirúrgicas han sido practicadas y luego de cierto periodo, han sido sustituidas debido a sus efectos colaterales indeseables a largo plazo.
En Cuba con la introducción de la CR en la década de los años ochenta (siglo XX), muchos pacientes fueron beneficiados por la queratotomía radial (QR), sin embargo, otros quedaron con defectos refractivos residuales.1
En la selección de un paciente que ha sido sometido a una cirugía previa, deberá considerarse que esta vez la cirugía no es sólo para despojarse de los anteojos o lentes de contacto sino, muchas veces, para corregir su mejor agudeza visual corregida (MAVC) (disminuida por el primer procedimiento) o para mejorar su agudeza visual sin corrección (AVSC), ya que su cirugía no fue tan predecible como lo esperado. En estos casos se deberá evaluar el pronóstico con especial cuidado, ya que una segunda cirugía podría ser más riesgosa e impredecible. Se deberá además, evaluar el grado de ametropía previa a la primera cirugía, el grado de regresión o hipercorrección, presencia de haze, grosor corneal, respuesta y evolución a la primera cirugía, etc. Estos factores harán más difícil la elección y decisión de la segunda cirugía.2-4 Habrá que ser muy prudente y conservador, saber qué procedimiento secundario usar y en qué momento. Más que nunca, habrá que esperar la estabilización de su corrección y la aplicación del procedimiento más adecuado. La selección del procedimiento para estos pacientes debe ser muy especializada y con el máximo de seguridad y avances para tratar de recuperar las expectativas sin producir mayor daño en un ojo que era sano.2 De ahí la gran importancia de encontrar una alternativa de corrección segura y estable para estos pacientes.
El láser in situ keratomileusis (LASIK) en la década de los años noventa (siglo XX) ha demostrado ser seguro, eficaz y predecible en ojos previamente sanos5,6 y bien podría ser considerada como una opción para el tratamiento posQR previa.7-14
Este trabajo evalúa el LASIK como alternativa quirúrgica para la corrección de miopías y astigmatismos residuales en pacientes previamente tratados con queratotomía radial, para lo cual se tocan aspectos inherentes a la seguridad, eficacia y estabilidad que esta técnica ofrece. Intentamos aportar datos de referencia de la experiencia acumulada hasta hoy, de manera que se abran las posibilidades de una mejor calidad de vida para muchos pacientes.
MÉTODOS
Se realizó un estudio descriptivo de tipo prospectivo y longitudinal a 55 ojos de 31 pacientes con miopía y/o astigmatismo residuales posQR reoperados con técnica de LASIK guiado por frente de ondas en el Servicio de Cirugía Refractiva del Instituto Cubano de Oftalmología "Ramón Pando Ferrer" durante enero a junio 2007.
Para la selección de la muestra se tuvieron en cuenta los siguientes criterios de inclusión y exclusión:
Criterios de inclusión:
— Ojos con miopía y/o astigmatismo residual posQR con refracción estable igual o µm 6 meses previo LASIK.
— Patrón topográfico estable, típico de cirugía incisional anterior.
— Exámenes preoperatorios y posoperatorios completos.
— Seguimiento posoperatorio no < 12 meses.
Criterios de exclusión:
— Ojos sometidos a otra técnica quirúrgica posQR primaria.
— Más de una cirugía con QR.
— Inclusión epitelial en incisiones postQR.
— Paquimetría < 500 µm.
A todos los pacientes se les realizó un examen preoperatorio que incluyó: valoración de la AVSC y la MAVC con la cartilla de optotipos de Snellen, refracción manifiesta y bajo cicloplejia, queratometría, paquimetría, topografía corneal con el equipo Scout, permitiéndonos el vínculo con el láser para la realización del tratamiento personalizado, biometría, presión intraocular (PIO), evaluación retinal completa para identificar desgarros o patologías que fueran susceptibles de tratamiento previo al LASIK en los casos indicado, y examen del segmento anterior con lámpara de hendidura (LH). Los pacientes fueron instruidos para descontinuar el uso de lentes de contacto por lo menos 2 semanas en caso de lentes blandos y 4 semanas en el caso de lentes rígidos antes de la evaluación.
El procedimiento LASIK fue realizado usando el láser de excímeros Esiris® (Schwind) y para lograr la exposición del estroma con el objetivo de realizar posteriormente la ablación usamos el microquerátomo pendular automatizado de Carriazo. Todas las cirugías fueron ambulatorias y se realizaron usando anestesia tópica.
El seguimiento posoperatorio se realizó a las 24 horas, 1 mes, 6 meses y 12 meses con AVSC, MAVC, topografía corneal, queratometría, paquimetría, y examen por el cirujano en LH. Para el registro de la información con vistas al seguimiento se utilizó un modelo de recolección de datos que incluyó AVSC preLASIK y posLASIK, MAVC preLASIK y posLASIK, tiempo promedio antes de la reintervención, equivalente esférico (EE) preLASIK, así como las complicaciones transoperatorias y posoperatorias.
Para el análisis estadístico se efectuaron el cálculo de frecuencias relativas y medias y la t de student (comparación de medias para datos pareados) con nivel de significación del 95 % (p < 0,05).
Los valores indicativos de seguridad y eficacia fueron obtenidos comparando MAVC preLASIK con aquella de un año posLASIK y con la AVSC un año posLASIK respectivamente.
RESULTADOS
De los 31 pacientes, a 25 se les realizó la cirugía en ambos ojos. La edad promedio fue de 30 ± 6,88 años. El 77,4 % (24 pacientes) pertenecían al sexo femenino y el 22,6 % (7 pacientes) eran del sexo masculino dando una proporción de 3:1. El seguimiento medio fue de 12 ± 3 meses. El LASIK fue realizado en un periodo de tiempo medio de 28 ± 2 meses después de la QR. La queratometría media cambió de 44,02 ± 2 a 40,98 ± 3 y la paquimetría media cambió de 556 ± 30 µm 426 ± 20 µ posLASIK. La topografía corneal posquirúrgica mostró ablación central en todos los ojos (tabla 1).
La AVSC mejoró de 0,05 a 0,5 en el primer día posquirúrgico y a 0,7 en el último control. El curso temporal de la AVSC preLASIK y posLASIK (primer día, 1, 6 y 12 meses) se muestra en la tabla 2. Todos los pacientes mejoraron su AVSC después de la reintervención (posLASIK) alcanzándose en 44 ojos (80 %) > 0,5 (20/40) (tabla 3). De este grupo de pacientes quedaron emétropes 22 ojos (40 %). Para determinar la seguridad del procedimiento, comparamos la MAVC media preLASIK con aquella del último control (12 ± 3 meses). Esta variable no cambió posoperatoriamente, aunque el rango mejoró en cada consulta (p < 0,05 en el último control) (tabla 2). En 11 ojos (20 %), la MAVC mejoró 1 línea en la cartilla de Snellen.
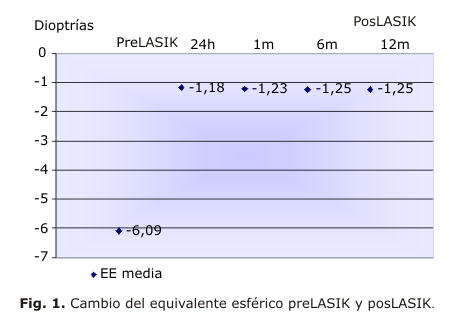
El equivalente esférico medio (EE) disminuyó de 6,09 ± 1,88D posQR a -1,18 ± 0,72 D en el primer día posquirúrgico y a 1,25 ± 0,13 D (p < 0,05) en la última consulta posLASIK. El curso temporal del EE se muestra en la figura 1.
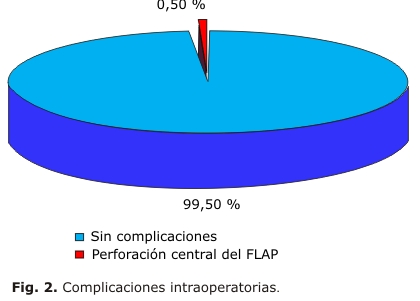
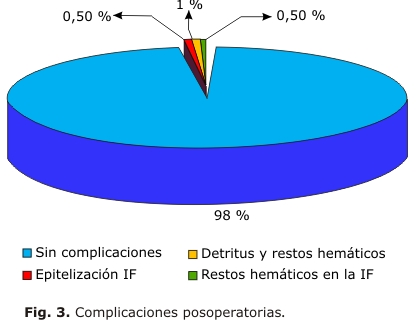
Dentro de las complicaciones, la única intraoperatoria (fig. 2) fue un ojo con perforación central del flap corneal donde la cirugía fue diferida. Este paciente no perdió ni una línea de Snellen en su MAVC al año de seguimiento. Las complicaciones posoperatorias (fig. 3) fueron: detritus y restos hemáticos en 2 ojos (1 %), pliegues en la interfase en un solo ojo (0,5 %) y epitelización de la interfase fuera del eje visual igualmente, en un solo ojo. En todos hubo total recuperación visual.
DISCUSIÓN
En relación con las características generales del grupo estudiado pudimos constatar que la mayoría de los pacientes se encontraban en edades en la que la refracción permanece estable y los pacientes poseen la suficiente capacidad de comprensión, para asumir las ventajas e inconvenientes del procedimiento y obtener expectativas reales sobre el proceder quirúrgico.15 Por seguridad excluimos aquellos pacientes con paquimetrías menores a 500 µm (300 µm de estroma residual y 160 µm de colgajo corneal) y aquellos con inclusión epitelial en incisiones posQR. El LASIK debe ser evitado en estos casos ya que las células epiteliales que tienen acceso a la interfase pueden causar crecimiento epitelia.16
El LASIK fue realizado en un periodo de tiempo medio de 28 ± 2 meses después de la QR si tenemos en cuenta que se requiere de un tiempo adecuado de cicatrización para asegurar que la integridad de la herida quirúrgica previa no sea alterada.12,16 A partir de que la creación del flap lamelar exige una PIO mayor de 65 mmHg, un gran estrés mecánico es inducido en el tejido corneal durante el corte con el microquerátomo. Ya que la ablación que se realiza en la cirugía con LASIK se efectúa en el estroma, sin incluir en esta el epitelio y la membrana de Bowman, permite al cirujano ajustar la ablación para corregir cualquier agresión.16
Al evaluar la AVSC, podemos determinar la efectividad de un procedimiento refractivo.11 Observamos una estabilización posoperatoria de la AVSC a partir del primer mes. Esta misma observación fue realizada por Agarwal,16 sin embargo, Attia y otros en un estudio de 10 pacientes, observó estabilidad a partir del sexto mes posLASI.8
Los datos obtenidos muestran una mejoría estadísticamente significativa en la AVSC y del error refractivo 1 año posLASIK. La AV final en este grupo de pacientes fue similar a la reportada para cirugía LASIK primaria en miopía baja y moderada.12,13,17
En este estudio hubo una reducción significativa del equivalente esférico. Comparamos nuestros datos con los del estudio de Samir Shah y otros,11 quien realizó LASIK en la corrección de miopía y astigmatismo residual posQR, donde el EE preLASIK es 1,40 D ± 0,57 D y 0,16 ± 1,17 D posLASIK. Nosotros obtuvimos mejores resultados estadísticos en el último control, aunque los defectos refractivos tratados en nuestros pacientes fueron mayores. Los valores se aproximan mayormente a los obtenidos por Agarwal y otros, donde el EE preLASIK (miopía y astigmatismo residual) en 10 pacientes es 6,05 ± 1,98 D,16 similar a nuestros valores estadísticos. El EE posLASIK en este estudio fue 1,26 ± 0,32 D comparable con nuestro resultado en el último control. Se obtuvo un 40 % de pacientes con AVSC ³ 0,5. Esta característica analizada ya en otros estudios, hace que actualmente, el LASIK se prefiera por ser superior en su rango de error refractivo, nunca pasando los límites establecidos en los criterios de inclusión protocolizados en nuestro servicio.
Atribuimos la baja incidencia de complicaciones y la ausencia de complicaciones graves en general a la rigurosa selección preoperatoria conque fueron seleccionados nuestros pacientes, al uso de cuchillas nuevas en cada caso y al estricto control de la consola del microquerátomo incluyendo los niveles de vacío. El riesgo incrementado de dehiscencia en las incisiones de QR con la disección del flap de LASIK debe ser tomada en cuenta para retoques subsecuentes.18,19 Diversos autores insisten en los cuidados especiales necesarios durante la cirugía en ojos previamente operados.2,12,16,20-22
Existe consenso en que la integridad del flap puede ser comprometida por las incisiones radiales de estos ojos.18 No obstante un manejo cuidadoso del flap previene serias complicaciones. A largo plazo los pacientes con QR tienen dos amenazas: la de un trauma ocular severo que lleve a la ruptura, ya que las cicatrices corneales nunca serán tan fuertes como la córnea original,23 y la segunda amenaza es que estas cicatrices aparentemente se estiran o relajan con el tiempo, pudiéndole dar a la corrección un mayor efecto que el resultado original. Un paciente hipocorregido tiende a progresar hacia la mejoría, pero un paciente corregido apropiadamente o hipercorregido tiende a la hipermetropía y se puede volver hipermétrop.11,24
En este caso el ojo ha sido traumatizado por el procedimiento quirúrgico y existe dificultad en predecir el comportamiento biológico tisular corneal después de una nueva cirugía.25 Una vez que el paciente ha sufrido una cirugía como la QR, la córnea se comporta diversamente, la adherencia epitelial se altera y el epitelio puede ser más grueso que el normal. La superficie también parece ser más sensible a procedimientos adicionales.
El LASIK no requiere remoción epitelial, respeta la membrana de Bowman y es asociada con mínima reacción tisular porque disminuye la cantidad de disrupción de queratocitos, además presenta una respuesta y desorganización mínimas de las fibras estromales de colágeno anterior lo que evita un defecto epitelial grande.8,14,16 Esto se traduce en una estabilidad refractiva en el tratamiento de ametropías y ausencia completa de haze.26
En la ablación con láser de excímeros con la técnica de LASIK, la mayoría del tejido removido es de la porción central de la córnea. La luz ultravioleta tiene tanta energía que destruye los enlaces inter e intramoleculares, liberando las moléculas a gran velocidad. Por otra parte, durante la QR, la profundidad de la incisión en el estroma corneal alcanza hasta 500 micras, cerca de la membrana de Descemet y alrededor del 90 % de la profundidad corneal. Esta gran diferencia entre las dos técnicas claramente indica cómo el estroma es debilitado significativamente en la queratotomía incisional, afectando así la fuerza y estabilidad corneal. El LASIK no incluye daño por calor, ni siquiera algún efecto termal. Todas estas ventajas han estimulado el uso de LASIK en la corrección de defectos refractivos residuales postQR.27-29
A modo de resumen podemos decir que la corrección de miopía residual y/o astigmatismo con LASIK en ojos con QR previa, demostró ser segura y efectiva si estos son apropiadamente seleccionados, constatándose un aumento significativo de la AVSC en el posoperatorio de hasta un promedio de 6 líneas. Por otra parte se logró un cambio favorable en el EE posoperatorio con respecto al existente antes de la cirugía, no reportándose complicaciones que comprometieran el resultado visual final.
REFERENCIAS BIBLIOGRÁFICAS
1. Machado Fernández E. Queratotomías refractivas. ed. La Habana: Academia; 1997. p.83.
2. Albertazzi R, Centurión V. La moderna cirugía refractiva. 1ra. ed. Buenos Aires Argentina: Highdights of Ophthalmology; 1999-2000.
3. Azar DT, Tuli S, Benson RA, Hardten DR. Photorefractive keratectomy for residual myopia after radial keratotomy. J Cataract Refract Surg. 2004;24:303-11.
4. Holland SP, Srivannaboon S, Reinstein DZ. Avoiding serious corneal complications of laser assisted in situ keratomileusis and photorefractive keractectomy. Ophthalmology. 2005;107:640-52.
5 Pérez-Santoja JJ, Bellot Jm Claramonte P, et al. Laser in situ keratomileusis to correct high myopia. J Cataract Refract Surg. 1997;23:372-85
6. Lyle Wa, Jin GJ, Combinent LASIK and RK for treatment of moderate to high myopia. J Cataract Refract Surg. 2006;(5):908-11.
7. Sato T. Treatment of conical cornea (incision of Descemet's membrane). Acta Soc Ophthalmol Jpn. 1939;43:544
8. Attia WH, Alió JL, Artola A. Laser in situ keratomileusis for undercorrection and overcorrection after radial keratotomy. J Cataract Refract Surg. 2004; Feb 27(2):267-72.
9. Pallikaris IG, Siganos DS. Excimer laser in situ keratomileusis and photorefractive keratectomy for correction of high myopia. J Refract Corneal Surg. 1994;10:498-510
10. Lyle WA, Jin GJC. Retreatment after initial laser in situ keratomileusis. J Cataract Refract Surg 2005;26:650-9.
11. Shah SB, Lingua RW, Kim CH, Peters NT. Laser in situ keratomileusis to correct residual myopia and astigmatism after radial keratotomy. J Cataract Refract Surg. 2005;August 26:1152-7.
12. Montes M, Chayet A, Gómez L, Magallanes R, Robledo N. Laser in situ keratomileusis for myopia of 1.50 to 6.00 dipoters. J Rfrect Surg. 1999;15:106-10.
13. Kremer FB, Dufek M. Excimer laser in situ keratomileusis for myopia. J Refract Surg. 1995;11:224-47.
14. Gimbel HV, Anderson Penno EE. LASIK the technique. In: Agarwal S, et al, eds. Refractive Surgery, New Delhi, Jaypee. 2000;254-65.
15. Elies D, Coret A, Cavero Ll, Mauricio J. Protocolos de actuación en Cirugía Refractiva. Annals d.Oftalmologia. 2004;9(3):158-64.
16. Agarwal A, Agarwal T, Bagmar A. Laser in situ keratomileusis for myopia after radial keratotomy and photorefractive keratectomy. J Cataract Refract Surg. 2006 Jun;27(6):901-6.
17. Clausse A, A Retrospective study of LASIK after RK. J Cataract Refract Surg. 2005; Mar-Apr 17(2 suppl):200-1.
18. Knorz MC, Liermann A, Seiberth V, Steiner H, Wiesinger B. Laser in situ keratomileusis to correct myopia of 6.00 to 29.00 diopters. J Refract Surg. 2006;12:575-84.
19. Chung C, Management of the corneal flap in LASIK after previous RK. Am J Ophth. 2004;Aug 132(2):252-3.
20. Forseto AS. LASIK for undercorrection after RK. J Cataract Refract Surg. 2006; Jul-Aug 15(4):424-8.
21. Moller-Pedersen T, Cavanagh HT, Petroll WM. Stromal wound healing explains refractive instability and haze development after photorefractive Keratectomy: a 1 year confocal microscopy study. Ophthalmology. 2005;107:1235-45.
22. Sugar A, Rapuano CJ, Culbertson WW, Huang D, Varley GA, Agapitos PJ. Laser in situ keratomileusis for myopia and astigmatism : safety and efficacy- A repost by the American Academy of Ophthalmology. Ophthalmology. 2005;109:175-89.
23. O'brien TP en: Reseña de una especialidad. El Hospital, Diciembre-Enero, 1993-1994; 8-10.
24. Pop M, Payette Y. Photorefractive keractectomy versus laser in situ keratomileusis: a control-matched study. Ophthalmology. 2006;107:251-7.
25. Sridhar MS, Rao SK, Vajpayee RB, Aasuri MK, Hannush S. Complications of laser-in situ- keratomileusis. Ind J Ophthalmol. 2007;50:265-82.
26. F. R. History of Refractive Surgery . Am Journal Oph. 2006;Feb 23(12):15-8.
27. Roberts C. The cornea is not a piece of plastic. J Refract Surg. 2004;29:268-71.
28. Balazsi G, Mullie M, Lasswell L, Lee PA, Duh YJ. Laser in situ keratomileusis with a scanning excimer laser for the correction of low to moderate myopia with and without astigmatism. J Cataract Refract Surg. 2006;27:1942-51.
29. Vinceguerra P, Epstein D, Radice P, Azzolini M. Long-term results of photorefractive keratatectomy. J Refract Surg. 2000;14(2 suppl):183-5.
Recibido: 27 de enero de 2011.
Aprobado: 24 de febrero de 2011.
Dra. Eneida de la C. Pérez Candelaria. Instituto Cubano de Oftalmología «Ramón Pando Ferrer». Ave. 76 No. 3104 entre 31 y 41 Marianao, La Habana, Cuba. Correo electrónico: eneidaperez@infomed.sld.cu