INTRODUCCIÓN
El melanoma cutáneo es una neoplasia originada a partir de la transformación maligna de los melanocitos, células productoras de melanina que residen en la capa basal epidérmica de la piel. Surgen de un nevo preexistente o de novo. En las últimas décadas ha adquirido un gran protagonismo debido a su agresividad, al incremento exponencial de su incidencia y al diagnóstico en individuos cada vez más jóvenes; aunque representa solamente el 4% de las neoplasias malignas cutáneas causa aproximadamente el 79% de las muertes por cáncer de piel.1,2
Si bien el melanoma a nivel mundial tiene un pico de presentación entre la quinta y la sexta décadas de la vida, su incidencia en personas entre 25 y 29 años se ha incrementado como el cáncer más común en este grupo de edad. El 95% de los casos se originan en la piel, el resto tiene origen en los ojos y en las mucosas (oral, vagina o ano) y, en el tres y hasta el 10% de las personas se presentan con enfermedad metastásica sin lesión primaria clínicamente evidente.3,4,5,6
Los fototipos cutáneos I y II (individuos de piel blanca, pelirrojos o rubios y ojos claros) se caracterizan por la presencia de elevado número de nevos pigmentados, la poca tolerancia a las radiaciones solares con débil tendencia al bronceado, los antecedentes, tanto familiares como personales, de melanoma y la inmunosupresión; todos factores de riesgo relacionados con este cáncer.7
El diagnóstico temprano es particularmente importante porque la supervivencia disminuye de manera drástica cuando la neoplasia es profunda en la dermis.
Además del melanoma maligno cutáneo existen otras lesiones pigmentadas que fácilmente se pueden confundir con este; en ocasiones, la clínica no es suficiente para su diagnóstico diferencial y se presentan las dudas. Dentro de este grupo se encuentran el carcinoma o epitelioma basocelular pigmentado, las queratosis seborreicas y los nevos melanocíticos, entre otras.
La dermatoscopia es un procedimiento que, incorporado al examen físico dermatológico, del que forma parte, aumenta la sensibilidad en el diagnóstico de malignidad de lesiones pigmentadas melanocíticas y no melanocíticas en comparación con los resultados obtenidos solo con la exploración clínica.8,9 Varios autores plantean que con la dermatoscopia se logra aumentar la certeza diagnóstica de las lesiones pigmentadas de la piel entre un 10 y un 30%;8,9,10 sin embargo, el estudio histopatológico se considera el estándar de oro porque tiene como objetivo visualizar al microscopio las manifestaciones de maneras más objetivas.
En la Provincia de Villa Clara no existen referentes de estudios sobre la relación clínica-dermatoscópica-histológica en personas adultas con lesiones pigmentadas sugestivas de melanoma. Debido a que la dermatoscopia es un método relativamente joven en este contexto, y ante la carencia de investigaciones al respecto, se desarrolló el estudio con el objetivo de describir la relación clínica-dermatoscópica-histológica de las lesiones pigmentadas de la piel sugestivas de melanoma en pacientes atendidos en el Hospital Asistencial “Celestino Hernández Robau” en el período de septiembre de 2018 a septiembre de 2019.
MÉTODOS
Se realizó un estudio descriptivo longitudinal prospectivo en el período de septiembre de 2018 a septiembre de 2019 en el Hospital Asistencial “Celestino Hernández Robau” de la Ciudad de Santa Clara, Provincia de Villa Clara. La población objeto de estudio estuvo constituida por 87 pacientes remitidos a la Consulta de tumores periféricos por la presencia de lesiones pigmentadas de piel sugestivas de melanoma maligno a través del examen clínico. Se realizó un muestreo por criterios, la muestra quedó conformada por 57 pacientes que cumplieron con los siguientes criterios:
Criterios de inclusión:
Pacientes de 19 y más años de edad referidos por el Especialista en Dermatología del área por lesión pigmentada en la piel sugestiva clínicamente de melanoma maligno
Consentimiento voluntario de participación en el estudio
Pacientes a los que se les realizó examen dermatoscópico, exéresis y biopsia de la lesión.
Criterios de exclusión:
Criterios de salida:
Métodos de recolección de datos
Los datos primarios fueron recolectados en tres momentos entre septiembre de 2018 y septiembre de 2019 a través de una microhistoria clínica elaborada por los investigadores.
Operacionalización de las variables
Edad: años cumplidos por el paciente en el momento del examen. Cuantitativa discreta.
Escala de valores:
Sexo: atributo biológico que cataloga a un sujeto como masculino o femenino. Cualitativa nominal dicotómica.
Escala de valores: Femenino, Masculino
Fototipo cutáneo: capacidad de adaptación al sol que tiene cada persona desde que nace, es decir, el conjunto de características que determinan si una piel se broncea o no, cómo y en qué grado lo hace. Cualitativa nominal politómica.
Escala de valores:
Fototipo I: siempre se quema, nunca se broncea, sensible al sol; pelirroja, pecosa; herencia céltica.
Fototipo II: se quema fácilmente, se broncea muy poco; pálida, ojos azules, verdes o grises; herencia caucásica.
Fototipo III: se quema moderadamente, se broncea gradualmente a café claro, piel oliva; herencia hispana, asiática, mediterránea.
Fototipo IV: se quema muy poco, siempre se broncea bien a café moderado; piel oliva; herencia asiática, hispana, mediterránea.
Fototipo V: Rara vez se quema, se broncea mucho hasta oscuro; piel morena; herencia hindú, hispana.
Fototipo VI: Rara vez se quema, poco sensible al sol, piel hiperpigmentada; herencia africana, africana-americana, australiana, hindú, aborigen.
Localización de la lesión: sitio anatómico del cuerpo en el que se presenta la lesión. Cualitativa nominal politómica.
Escala de valores:
Diagnóstico clínico de la lesión: diagnóstico emitido por el Especialista en Dermatología durante la consulta. Cualitativa nominal politómica.
Escala de valores:
Melanoma maligno
Carcinoma basocelular
Queratosis seborreica
Nevus intradérmico
Nevus compuesto
Nevus de unión
Nevus displásico
Dermatofibroma
Angioqueratoma
Otro diagnóstico
Diagnóstico dermatoscópico: diagnóstico de la lesión según el resultado de la dermatoscopia. Cualitativa nominal politómica.
Escala de valores:
Melanoma maligno
Carcinoma basocelular
Queratosis seborreica
Nevus intradérmico
Nevus compuesto
Nevus de unión
Nevus displásico
Dermatofibroma
Angioqueratoma
Otro diagnóstico
Diagnóstico histológico: diagnóstico de la lesión según el resultado de la biopsia. Cualitativa nominal politómica.
Escala de valores:
Melanoma maligno
Carcinoma basocelular
Queratosis seborreica
Nevus intradérmico
Nevus compuesto
Nevus de unión
Nevus displásico
Dermatofibroma
Angioqueratoma
Otro diagnóstico
Métodos de procesamiento y análisis
Los datos fueron computados y procesados mediante el paquete estadístico SPSS versión 15.0 para Windows 10 a partir de un fichero de datos realizado en el propio sistema. Los datos fueron resumidos en cuadros y figuras, se realizaron distribuciones de frecuencia absolutas y relativas y se utilizó la media como medida de resumen y la desviación estándar como medida de variabilidad para la variable cuantitativa edad.
Se aplicaron pruebas estadísticas inferenciales como:
Prueba no paramétrica de Chi cuadrado para determinar si existen relaciones o diferencias significativas entre las variables, se mostró como resultado el valor del estadígrafo χ² y su significación asociada p.
Prueba de comparación de medias para muestras independientes para comparar la edad en los grupos masculino y femenino. Se utilizó el estadígrafo t de Student debido a que se corrobora la distribución normal de esta variable y la homocedasticidad de la varianza.
Prueba de correlación con rangos de Spearman para determinar la correlación de los diagnósticos dermatológico e histológico una vez convertidas las variables como ordinales. De acuerdo al valor numérico del coeficiente de correlación se consideró fuerte cuando sobrepasa el valor 0,5 y el signo permitió considerar si fue directa o inversa. El valor de la significación del estadígrafo (p) cuando fue menor de 0,05 permitió considerar que la correlación es significativamente diferente de cero.
Los niveles de confiabilidad para las pruebas Chi cuadrado y t Student se fijaron según el valor de p como sigue a continuación:
Relación no significativa (p≥0,05)
Relación significativa (p<0,05)
Relación muy significativa (p<0,01)
Para determinar el valor de la dermatoscopia como medio de diagnóstico del melanoma maligno en comparación con la histología (prueba de oro) se calcularon la sensibilidad, la especificidad, los valores predictivos positivos y los valores predictivos negativos de la dermatoscopia. Se consideró como prueba de valor para el diagnóstico cuando todos estos valores se encontraron por encima de 0,7:
Sensibilidad: probabilidad de que la dermatoscopia sea positiva debido a que el paciente presente realmente melanoma maligno por histología. Se calculó de la siguiente forma:
S = verdaderos positivos/verdaderos positivos+falsos negativos.
Especificidad: probabilidad de que la dermatoscopia sea negativa debido a que el paciente no tiene melanoma maligno por histología. Se calculó de la siguiente forma:
E = verdaderos negativos/falsos positivos+verdaderos negativos
Valor predictivo positivo: probabilidad de que el paciente presente melanoma maligno una vez que se reciba una dermatoscopia positiva. Se calculó de la siguiente forma:
VP+ = verdaderos positivos/verdaderos positivos+falsos positivos
Valor predictivo negativo: probabilidad de que el paciente no tenga melanoma una vez que se recibe una dermatoscopia negativa. Se calculó de la siguiente forma:
VP-: = verdaderos negativos/falsos negativos+verdaderos negativos.
Donde:
Verdaderos positivos: pacientes con diagnóstico de melanoma maligno por dermatoscopia y biopsia.
Verdaderos negativos: pacientes que no presentaron melanoma maligno en dermatoscopia y biopsia.
Falsos positivos: pacientes con diagnóstico de melanoma maligno por dermatoscopia y otro diagnóstico por biopsia.
Falsos negativos: pacientes con otros diagnósticos por dermatoscopia que fueron positivos de melanoma maligno por biopsia.
Consideraciones éticas
El estudio se rigió por los principios éticos de la investigación biomédica. Se cumplió con los principios de la ética en la investigación científica relacionados con: respeto y la autonomía, principio de justicia, principio de la beneficencia/no maleficencia.
RESULTADOS
En la investigación fueron incluidos 57 pacientes con lesiones pigmentadas de piel sugestivas de melanoma que, en la Tabla 1, se distribuyen según el sexo y la edad. Las femeninas fueron 30 (52,63%) y los masculinos 27 (47,37%) y predominaron los pacientes de 60 a 69 años (19, 3,33%) y de 70 y más años (12, 21,05%). La edad media fue de 57,8±13,8 años.
La edad media de masculinos (56,2±12,7 años) y femeninos (59,2±14,8 años) no mostró diferencias significativas, p=0,422.
Tabla 1 La edad y el sexo en pacientes con lesiones pigmentadas de la piel
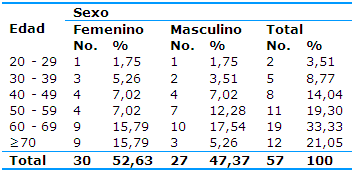
Edad media sexo femenino=59,2 años; Desviación estándar=14,8 años
Edad media sexo masculino=56,2 años; Desviación estándar=12,7 años
Edad media grupo=57,8 años; Desviación estándar=13,8 años
t=0,810; p=0,422
Fuente: microhistoria
La Figura 1 muestra que los pacientes con lesiones pigmentadas de piel sugestivas de melanoma maligno se encontraban, en su mayoría, por encima de los 50 años de edad para ambos sexos y, aunque las edades no fueron significativamente diferentes entre masculinos y femeninos, se observa un predominio de los primeros de los 50 a 69 años y de las femeninas a partir de los 60 años de edad.
El fototipo cutáneo de los pacientes con lesiones pigmentadas de la piel sugestivas de melanoma se muestra en la Tabla 2. El fototipo III tuvo mayor frecuencia (25, 43,86%), seguido del II (22, 38,60%) y el IV (cinco, 8,77%). Los pacientes con melanoma fueron 34, que constituyeron el 59,65% de los casos con lesiones pigmentadas de la piel en estudio: 16 (28,07%) tienen el fototipo II y 11 (19,30%) el III. Con otras lesiones pigmentadas se encontraron 23 pacientes (40,35%); predominó el fototipo III (14, 24,56%).
Los fototipos cutáneos II y III fueron los predominantes tanto en los casos con melanoma como en el resto de las lesiones pigmentadas, no hubo dependencia estadística entre el tipo de lesión y el fototipo cutáneo, p=0,2378.
Tabla 2 Fototipo cutáneo en pacientes con lesiones pigmentadas de la piel según el diagnóstico histológico
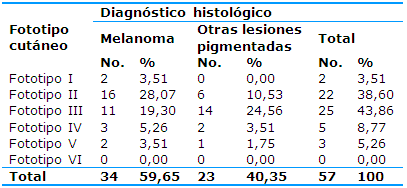
χ²=5,5216; p=0,2378
Fuente: microhistoria clínica y resultado de la biopsia
En la Tabla 3 se distribuyen los pacientes con lesiones pigmentadas de la piel según la localización y el diagnóstico histológico. De los 34 casos con melanoma en 13 (38,24%) se localizó en los miembros inferiores, en siete (20,59%) en la espalda, en cinco (14,71%) en los miembros superiores y en cabeza y cuello y cuatro (11,76%) en el tórax. En el resto de las lesiones pigmentadas no melanoma la mayor localización fue en cabeza y cuello (10, 43,48%), en el tórax (ocho, 34,78%) y en la espalda (tres, 13,04%). La localización fue significativamente diferente en el melanoma respecto al resto de las lesiones pigmentadas de piel, p=0,0003.
Tabla 3 Localización de las lesiones pigmentadas de la piel según el diagnóstico histológico

χ²=23,3467; p=0,0003
Nota: por ciento respecto al total por columna
Fuente: microhistoria clínica y resultados de biopsia
La diferencia de la localización del melanoma maligno en relación a otras lesiones pigmentadas de la piel aparece en la Figura 2. El melanoma se identificó con mayor frecuencia en los miembros inferiores y el resto de las lesiones fueron predominantes en cabeza y cuello y en el tórax.
 Fuente: Tabla 3
Fuente: Tabla 3
Figura 2 Localización de las lesiones pigmentadas de la piel en relación al diagnóstico histológico
En la Tabla 4 se relacionan los diagnósticos clínico, dermatoscópico e histológico en los pacientes con lesiones pigmentadas de la piel. De la totalidad de 57 pacientes que constituyeron la muestra con diagnóstico clínico de melanoma maligno se corrobora este diagnóstico por dermatoscopia en 38 casos (66,67%) y por histología en 34 (59,65%). En 32 pacientes (56,14%) coinciden el diagnóstico clínico, el dermatoscópico y el histológico del melanoma maligno.
Del total de 57 pacientes con lesiones pigmentadas sugestivas por la clínica de melanoma maligno, al realizar la dermatoscopia, se emite como diagnóstico el carcinoma basocelular en 13 (22,81%), el nevus intradérmico en dos (3,51%), la queratosis seborreica y el nevus compuesto en uno (1,75%) cada uno y en dos pacientes se emitieron otros diagnósticos.
A través del diagnóstico histológico se corroboró la presencia de carcinoma basocelular en 12 pacientes (21,05%), de queratosis seborreica y nevus intradérmico en cuatro (7,02%) cada uno y de nevus compuesto en uno (1,75%); en dos (3,51%) se realizaron otros diagnósticos.
Tabla 4 Relación de los diagnósticos clínicos, dermatoscópicos e histológicos de los pacientes con lesiones pigmentadas de piel
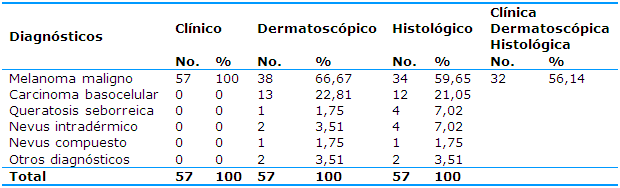
Nota: por ciento respecto al total por columnas
Fuente: microhistoria clínica y resultado de biopsia
En la Tabla 5 se relacionan el diagnóstico histológico y el dermatoscópico en los pacientes con lesiones pigmentadas de la piel. Por biopsia se determinó que presentaban melanoma maligno 34 pacientes que constituyeron el 59,65% de los casos de lesiones pigmentadas sugerentes de esta enfermedad por la clínica. En 32 enfermos (56,14%) coincidió el diagnóstico dermatoscópico y el histológico de melanoma. En dos casos (3,51%) se encontró un falso positivo en la dermatoscopia porque se informó carcinoma basocelular.
En 12 casos (21,05%) se corroboró por diagnóstico histológico el carcinoma basocelular; en 11 (19,30%) coincidió con el diagnóstico dermatoscópico.
En seis pacientes se realizó el diagnóstico de melanoma maligno por dermatoscopia y, posteriormente, se determinó la presencia de queratosis seborreica en tres (5,26%) y carcinoma basocelular, nevus intradérmico y otros diagnósticos en un paciente (1,75%) cada uno.
Hubo una correlación significativa entre la histología y la dermatoscopia en el diagnóstico del melanoma maligno, p=0,0000.
La dermatoscopia mostró una elevada sensibilidad (0,94), especificidad (0,73), valor predictivo positivo (0,84) y valor predictivo negativo (0,89) para el diagnóstico del melanoma maligno porque en el grupo estudiado solo se detectaron seis falsos positivos y dos falsos negativos al comparar con el diagnóstico histológico.
Tabla 5 Correlación del diagnóstico histológico y dermatoscópico en pacientes con lesiones pigmentadas de piel
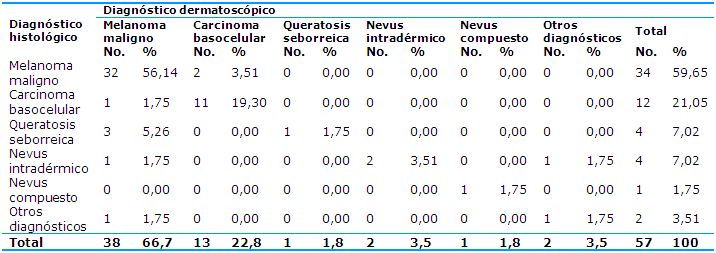
Coeficiente de correlación de Spearman=0,599; p=0,0000
Sensibilidad=0,94; Especificidad=0,73
Valor predictivo + =0,84; Valor predictivo - =0,89
Fuente: microhistoria clínica y resultados de biopsia
DISCUSIÓN
El melanoma es una neoplasia cutánea común que ha alcanzado gran importancia en las últimas décadas debido al aumento en su incidencia y a su comportamiento agresivo, con frecuentes metástasis ganglionares y a distancia.11,12
Varios autores3,13,14,15 plantean que los añosos, habitualmente definidos como mayores de 65 años, comprenden un 50% de los pacientes con esta enfermedad. La edad media de diagnóstico se encuentra entre 50 y 65 años y ha aumentado aproximadamente cinco años en las últimas tres décadas tanto en hombres como en mujeres. Es por eso que conocer la verdadera evolución de esta neoplasia en la población añosa es de gran utilidad para todo el equipo interdisciplinario tratante de esta enfermedad.
En el presente estudio se coincidió con estos criterios, los pacientes con lesiones de piel pigmentadas sugestivas de melanoma presentaron edad media de 57,8±13,8 años, sin diferencias significativas en ambos sexos. Las femeninas constituyeron el 52,63% y los masculinos el 47,37%.
De acuerdo al sexo esta serie tiene similitudes con las de varios autores que han encontrado que el melanoma es ligeramente más frecuente en las mujeres, que predomina en las extremidades inferiores y en zonas de mayor exposición al sol y que, en general, tiene mejor pronóstico que en los varones. Aunque el papel del sexo no está bien explicado, se han descrito factores hormonales relacionadas.5,6,16
Los pacientes con diagnóstico histológico de melanoma maligno presentaron en su mayoría fototipo cutáneo II (28,07%) y III (19,30%). En el resto de las lesiones pigmentadas no melanoma predominaron los fototipos III (24,56%) y II (10,53%).
Este resultado es coincidente con los de un estudio17 en el que encontraron un predominio del 57,7% los fototipos I y II de Fitzpatrick. El fototipo I se observó en el 11,5%, el II en el 46%, el III en el 19,2%, el IV en el 19,2% y el V en el 3,8%. No hubo ningún paciente con fototipo VI.
En la casuística estudiada la localización anatómica de las lesiones pigmentadas de piel fue significativamente diferente (p=0,0003) en los pacientes con melanoma maligno, en los que predominó en los miembros inferiores (38,24%), respecto a las lesiones pigmentadas no melanoma que predominaron en cabeza y cuello (43,48%) y en tórax (34,78%). Este resultado es variable según los diseños de los estudios consultados; no obstante, las localizaciones más frecuentes generalmente coinciden con las zonas corporales de mayor exposición solar, por ejemplo: la topografía más afectada en los pacientes de un estudio fue el tronco en 34,6%.17 La topografía más frecuente del melanoma en este estudio fueron el tronco (18, 34,6%) y la cabeza y el cuello (15, 28,8%).
En otra investigación se determinó que los sitios anatómicos afectados con más frecuencia por melanoma fueron la extremidad inferior (57%) y la cara (21%).2
Los autores de la investigación consideran que la diferencia en la distribución según la localización se debe, fundamentalmente, a la variedad de las muestras en cuanto a los criterios de selección de los pacientes, el tipo de lesiones pigmentadas incluidas y la variedad de los diseños metodológicos de las investigaciones consultadas.
Al relacionar los pacientes según el diagnóstico, la correspondencia clínica, dermatológica e histológica se evidenció en el 56,14%. De la totalidad de pacientes (57) con diagnóstico clínico de melanoma el 66,67% se corroboró por dermatoscopia y el 59,65% de forma histológica, lo que coincide con los resultados de varios autores.16,18,19
En esta investigación se corroboró la dermatoscopia como un estudio de valor para el diagnóstico del melanoma maligno porque mostró un coeficiente de correlación de 0,599 significativamente diferente de cero. La dermatoscopia mostró elevada sensibilidad para el diagnóstico (0,94) pues solo dos casos fueron falsos negativos (con carcinoma basocelular); correspondieron a la forma clínica pigmentados.
Mostró además elevada especificidad (0,73) porque solo aportó seis casos falsos positivos (tres con queratosis seborreica, uno con carcinoma basocelular, uno con nevus intradérmico y uno con otro diagnóstico). Los tres casos con queratosis seborreica diagnosticados por dermatoscopia como melanoma presentaron signos inflamatorios en la histología. En los casos de queratosis seborreicas irritadas pueden observarse vasos con morfología “en horquilla” y, en alguna ocasión, pseudovelo azul-blanquecino y ramificaciones en las queratosis seborreicas muy hiperqueratósicas.20,21 El carcinoma basocelular diagnosticado como melanoma por dermatoscopia que posteriormente resultó ser falso positivo fue clínicamente pigmentado, en el que se identificó velo azul-blanquecino, sin otras estructuras. La relación clínico-histológica corresponde a la acumulación intensa de células tumorales con pigmento o melanófagos en la dermis, con fibrosis superficial o hiperqueratosis ortoqueratósica suprayacente.
Los autores consideran el método de Menzies un método diagnóstico sencillo, sensible y específico para diagnosticar los carcinomas basocelulares pigmentados, la sensibilidad del conjunto de criterios utilizados fue de 97% y la especificidad frente a melanoma maligno invasor y otras lesiones pigmentadas benignas del 93%y el 92%, dentro de los hallazgos comunes en los carcinomas basocelulares pigmentados aparece el velo blanco azulado en el 15% de los carcinomas basocelulares estudiados.22,23 El caso de nevus intradérmico diagnosticado por histología en la dermatoscopia se observaron áreas desestructuradas con puntos irregulares que mostraban un patrón diferente al resto de las lesiones examinadas en ese paciente.
La prueba reveló elevados valores predictivos para el diagnóstico del melanoma, con valor predictivo positivo 0,84 y valor predictivo negativo de 0,89. Esto permite afirmar que cada 100 pacientes con una dermatoscopia con diagnóstico de melanoma maligno es probable que en 84 se corrobore por biopsia y que cada 100 pacientes con dermatoscopia negativa al melanoma en 89 realmente se descarte la enfermedad si se realizara biopsia.
Se obtuvieron similares resultados en otro estudio8 que realiza la evaluación de un modelo predictivo de puntuación para dermatoscopia de melanoma subungueal in situ y determinan sensibilidad del 89% y especificidad del 62% y consideraron efectiva la predicción de esta enfermedad a través de la dermatoscopia.
Las estructuras observadas en dermatoscopia presentan una estrecha relación con los parámetros histológicos. Es por eso que la dermatoscopia y la histopatología convencional permiten un análisis de los tumores cutáneos de forma distinta y complementaria. Mientras que las secciones histológicas muestran una sección en el plano vertical, las imágenes dermatoscópicas ofrecen una visión horizontal de toda la lesión.16
Varios autores23,24,25 coinciden al plantear que debido a las confusiones que se presentan en el diagnóstico del carcinoma basocelular con nevus displásicos y melanomas de extensión superficial, la dermatoscopia resulta un método útil para llegar a la certeza diagnóstica, así como también para el diagnóstico y el seguimiento de las lesiones pigmentadas congénitas o adquiridas y para la detección precoz de áreas de sospecha o de transformación maligna. En el caso de carcinoma basocelular este método tiene 93% de sensibilidad y 89% de especificidad.26 Para el diagnóstico de melanoma se calcula un incremento del 19% en la sensibilidad y de un 6,2% en la especificidad con el uso de la dermatoscopia.2,9
Se ha informado que incorporar la dermatoscopia permite incrementar la sensibilidad diagnóstica para el melanoma maligno del 92% frente al 70% que tiene un Especialista en Dermatología clínica experimentado sin esta técnica.10,27
Los autores consideran que la incorporación de la dermatoscopia ha significado un avance sin precedentes para el diagnóstico diferencial de melanoma maligno cutáneo con otras lesiones pigmentadas.
CONCLUSIONES
El diagnóstico de las lesiones pigmentadas de la piel sugestivas de melanoma predominó en adultos mayores de 60 años y el sexo femenino, con predominio de los fototipos cutáneos II y III. Las lesiones en los pacientes con melanoma se localizaron, con mayor frecuencia, en los miembros inferiores a diferencia de los casos con otras lesiones más localizadas en tórax, cabeza y cuello. La dermatoscopia fue de gran importancia en el diagnóstico de melanoma con buena relación de sus resultados con la histología y apoya al diagnóstico clínico para descartar los falsos positivos.















