INTRODUCCIÓN
A principios del siglo xxi se describen los abordajes endonasales endoscópicos (AEE) con acceso a lesiones en la base craneal situadas desde la apófisis crista Galli hasta C2, de manera segura y eficaz.1,2
Estudios comparativos y de series de casos3,4 evidencian las ventajas de los AEE en cuanto, a exéresis tumoral y menores complicaciones posoperatorias. Sin embargo, las evidencias señalan que en estos abordajes al presentar un acceso quirúrgico desde una perspectiva más caudal aumenta la acción de las fuerzas hidrodinámicas sobre el área quirúrgica y, por tanto, incrementa la incidencia de fístula de líquido cefalorraquídeo (LCR) posoperatoria.5,6
En la medida que se desarrollaron los AEE también se diversificaron los elementos a utilizar en la reparación en la base craneal se destacaron los autólogos y heterólogos.7,8,9 A pesar de los avances anteriores, la fístula de LCR constituye aún una frecuente y grave complicación, que puede frustrar los objetivos finales del tratamiento.
En los últimos años existe un mayor auge de la medicina regenerativa y terapia celular, según Dohan-Ehrenfest y otros,10) la fibrina rica en plaquetas y leucocitos (L-PRF) aporta mayores bondades en relación con acelerar el proceso de cicatrización de tejidos. En este sentido, estudios pilotos a partir del año 2016 reportan el empleo de la medicina regenerativa y terapia celular como lo es la fibrina rica en plaquetas y leucocitos (L-PRF) en la reparación de la base craneal en los procedimientos endonasales endoscópicos con promisorios resultados.11,12,13
La presente investigación, única de su tipo en Cuba, tiene como objetivo describir los resultados de la medicina regenerativa y terapia celular (L-PRF) como elemento accesorio de la barrera de reparación en la fase de reconstrucción de la base craneal en los AEE.
MÉTODOS
Se realizó, un estudio descriptivo, prospectivo de enero 2019 a junio 2023, en 250 pacientes con tumores de la base craneal, en el Hospital Hermanos Ameijeiras, operados a través de AEE. La base de datos se obtuvo a partir del sistema de historias clínicas del establecimiento de salud durante el tiempo de estudio; se realizó en una planilla, vaciada para su procesamiento en una base de datos IBM SPSS Statistics 22.
Se tuvo en cuenta, como criterios de inclusión, pacientes con sospecha clínica e imagenológica de lesión tumoral de la base craneal, de 19 años y más, con criterio quirúrgico.
Las variables empleadas en el estudio fueron:
Sexo.
Edad promedio.
Diagnóstico histopatológico: meningioma del surco olfatorio, meningioma del tubérculo selar, craneofaringioma, macroadenoma hipofisario, microadenoma hipofisiario, meningioma clival, meningioma de la unión cráneo espinal.
Abordaje empleado: estándar a la silla turca y extendido transcribiforme (extendido transplano-transtubérculo, extendido transclival, extendido a la unión cráneo-espinal).
Barrera de reparación: óptima, cubre todo el defecto dural, adherida, no comunicación intracraneal, pulsátil, coloración roja del colgajo, no fístula de LCR; ineficiente, no cubre de forma total el defecto dural, presencia de comunicación intracraneal, falta de adherencia y/o salida de LCR, puede verse necrosis del colgajo nasoseptal.
Vitalidad de la barrera de reparación: se determinó por medio de una valoración endoscópica posoperatoria, entre el quinto y séptimo día (posoperatorio mediata) y a los 3 meses (posoperatoria tardía). Se categorizó en:
Adherencia de la barrera de reparación: se determinó según la adhesión de los tejidos y se catalogó de la siguiente manera:
Granulación de los tejidos de la barrera de reparación: se determinó según la presencia de tejido de neoformación. Se categorizó de la siguiente manera:
Angiogénesis de los tejidos de la barrera de reparación: se determinó según la coloración de los tejidos de la barrera de reparación y su sobreposición sobre los bordes óseos de la base craneal. Se categorizó en:
Se categorizó de la siguiente manera: grado 0, no costras; grado 1, costras nasales en un 25 % del espacio nasal; grado 2, costras nasales en un 50 % del espacio nasal; grado 3, costras nasales en un 75 % del espacio nasal; grado 4, costras nasales en un 100 % del espacio nasal.
Infección de los tejidos de la barrera de reparación: se determinó según la presencia signos de infección (inflamación y presencia de secreciones) entre los tejidos de la barrera de reparación y sus bordes. Se categorizó en:
Complicaciones relacionadas con la reparación de la base craneal: fístula de líquido cefalorraquídeo, infección del sistema nervioso (SNC), costras nasales.
Técnica quirúrgica
Se emplearon básicamente 4 endoscópicos rígidos, 0, 30, 45 y 70 grados (Hopkins II), de 18 cm de longitud, 4 mm de diámetro y un módulo vídeo-endoscópico de alta definición (Karl Storz). La técnica quirúrgica fue similar a la descrita por Jho y Carrau, cumpliendo con las 4 fases de los AEE: nasal, esfenoidal, tumoral y de reparación.14
Se utilizó el colgajo nasoseptal de Hadad y Bassagasteguy y otros7 con modificaciones realizadas por el equipo de trabajo, la base fue ínfero-lateral sobre el arco coanal y no lateral como se describió de manera inicial y con esto se logra un pedículo vascular más ancho.
Obtención de la L-PRF
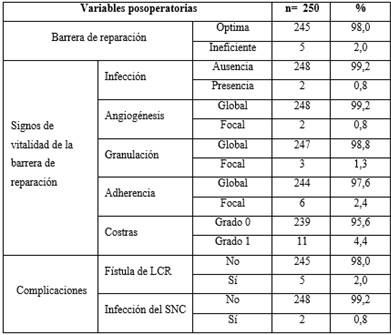
El día de la cirugía, en el preoperatorio del salón de operaciones, se realizó una extracción de 50-100 mL de sangre venosa periférica a cada paciente, se depositó en bolsa colectora de sangre estéril sellada (Terumo BCT, México, 2022). De forma inmediata, se realizó una centrifugación en centrífuga refrigerada para banco de sangre (Hettich Zentifugen, Rotixa 50 RS), para la obtención del coágulo de fibrina. Se obtuvo un coágulo de L-PRF listo para su utilización (Fig. 1).

Fig. 1 Diagrama de flujo en la obtención del L-PRF. A: sitio de venopunción. B: venopunción y recolección de la sangre en bolsa colectora de sangre estéril. C: centrifugado a 400 g RCF, (2700 RPM) en centrífuga “Hettich Zentifugen”. D: reposo por 2 horas en gabinete de seguridad “Airtech”. E: coágulo de L-PRF en bolsa colectora de sangre: hematíes (porción inferior), coágulo de L-PRF (porción media), plasma pobre en plaquetas (porción superior). F: coágulo de L-PRF. G: proceso de corte y confección del coágulo L-PRF en membradas. H-I: Corte y confección del coágulo de L-PRF.
Análisis de seguridad de la fibrina rica en plaquetas y leucocitos: se realizó análisis del producto en el departamento de microbiología del Hospital Hermanos Ameijeiras, y se demostró la esterilidad del biomaterial en los pacientes.
Caracterización macroscópica e histológica de las membranas de fibrina rica en plaquetas y leucocitos: su apariencia macroscópica fue de color blanco nacarado, con una consistencia firme y flexible. Desde una visión histológica, se visualizó una densa red de fibrina que se acompañó de plaquetas, leucocitos, tejido de neoformación y escasos residuos de eritrocitos por tinción con hematoxilina-eosina (Fig. 2).
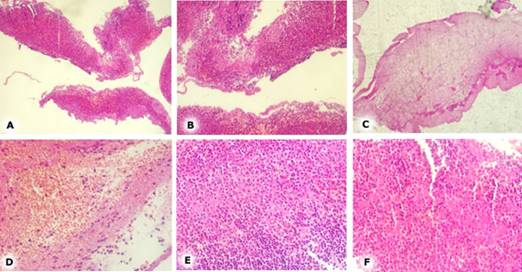
Fig. 2 Membrana de fibrina rica en leucocitos y plaquetas, hematoxilina-eosina. A: Las áreas rosadas oscuras corresponden a residuos de eritrocitos (glóbulos rojos), en estrecho contacto con áreas violáceas que representan capa de leucocitos, las áreas rosadas pálida, se corresponde con matriz de fibrina (aumento original X4). B: Integración de leucocitos a la red densa de fibrina y leucocitos (aumento original X4). C: Las áreas rosadas pálida, se corresponde con matriz de fibrina y en la periferia tejido de neoformación (aumento original X4). D: Entramado denso de la red de fibrina polimerizada (original aumento X4). E: Grupos de plaquetas entre capas de células nucleadas, en estrecha interrelación con las redes de fibrina (aumento original X4). F: Distribución de los componentes descritos en el espesor de la membrana (aumento original X4).
Empleo quirúrgico del L-PRF
El L-PRF se utilizó de 2 a 4 capas, siendo estas en las siguientes disposiciones: la primera capa intradural en el sitio quirúrgico (intradural), la segunda capa de forma epidural (subdural) con una sobreposición de forma general de 1 cm sobre el defecto dural, la tercera capa sobre el colgajo nasoseptal con una sobreposición de 1 cm sobre los bordes del colgajo nasoseptal. Finalmente, se colocan capas de láminas finas recubriendo el piso y paredes laterales de la cavidad nasal, así como sobre los bordes de la sonda Foley (Fig. 3).
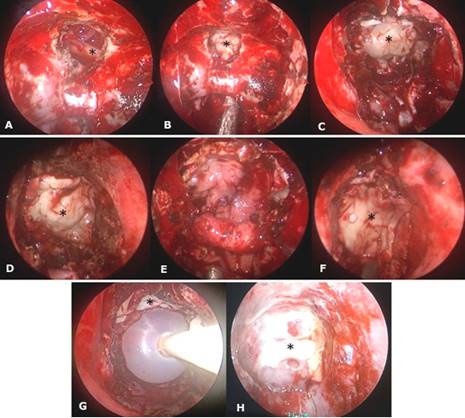
Fig. 3 Diagrama de flujo en la utilización del L-PRF en la reparación de la base craneal en Abordaje Endonasal Endoscópico. A: área de osteotomía (*quiasma óptico). B: empleo de membranas de L-PRF intradural. C: capa de L-PRF intradural. D: capa de membrana de L-PRF subdural. E: colgajo nasoseptal vascularizado. F: capa de membrana de L-PRF sobre colgajo nasoseptal vascularizado. G: colocación de sonda Foley (*membranas de L-PRF de refuerzo). H: barrera de reparación final (*L-PRF).
Etapa postoperatoria
En las primeras 24 horas de la intervención quirúrgica, se realizó una tomografía axial computarizada de cráneo para conocer características imagenológicas posoperatorias y posibles complicaciones (Fig. 2).
Al alta hospitalaria, el paciente se planificó para el primer encuentro de seguimiento en consulta externa a los 15 días de operado, se continuó a los 30 días y mensual los 3 meses.
Se determinaron según la presencia de eventos adversos relacionados en su fisiopatogenia con la barrera de reparación posterior a las primeras 24 horas de la intervención quirúrgica hasta los 30 días.
En esta etapa, de existir estabilidad clínica, imagenológica y endoscópica, se concedió alta médica hospitalaria. Los criterios para el alta hospitalaria fueron:
Clínicos: ausencia de complicaciones y parámetros vitales normales.
Imagenológicos: sin hidrocefalia ni otra complicación detectada en tomografía axial computarizada de cráneo.
Endoscópicos: revisión endoscópica del sitio quirúrgico donde se confirmó estado funcional de la barrera de reparación sin fístula de líquido cefalorraquídeo.
Los datos de las variables fueron extraídos de las historias clínicas, informes operatorios, hojas de anestesia, y la base de datos del departamento de estadísticas del centro. Los resultados se analizaron en tablas de contingencias. Se usó el porcentaje como medida de resumen.
La investigación fue aprobada por el Comité de Ética del Hospital Hermanos Ameijeiras, y según las normas de la investigación científica vigente, emanadas de la Declaración de Helsinki.15
RESULTADOS
En la tabla 1 se aprecia que la lesión más frecuente fue el macroadenoma hipofisario en un 40,4 % (n = 101). La edad promedio de los pacientes fue de 45,3 años de edad. Existió predominio del sexo femenino de 59,2 % (n = 148) y el abordaje endonasal endoscópico extendido prevaleció con un 90,8 % (n = 227).
Tabla 1 Distribución de los pacientes según características sociodemográficas, tumorales y abordaje empleado
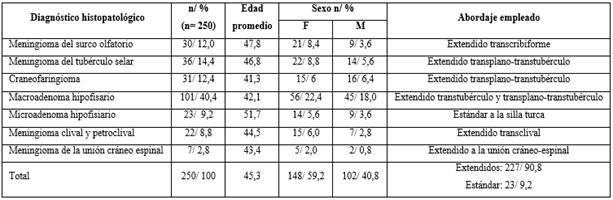
En la tabla 2, se muestra la distribución de pacientes según resultados posoperatorios. Se muestra la presencia del 98,0 % de barreras de reparación óptimas En relación con la presencia de signos de vitalidad de la barrera de reparación, existió ausencia de infección en la barrera de reparación en el 99,2 %. Se identificó una angiogénesis global en el 99,2 %. Se muestra presencia de tejido de granulación global del 99,2 % de los tejidos que conforman la barrera de reparación. Los tejidos mostraron adherencia de forma global en el 97,6 %. Respecto a la presencia de costras, se reporta ausencia en el 95,6 %. En relación con las complicaciones, existió una incidencia fístula de LCR en el 2,0 % y de infección del SNC de 0,8 %.
DISCUSIÓN
A pesar de los recientes avances en los AEE a la base craneal, la solución definitiva a la fístula de LCR, así como la menor morbilidad nasosinusal constituye un paradigma. En la presente investigación se describe el comportamiento de ambas con la utilización de L-PRF en la reparación de la base craneal.
Se realiza por primera vez en Cuba, en la especialidad de Neurocirugía una investigación con el empleo de L-PRF en la reparación de la base craneal en AEE.
En el presente estudio, se evidencia predominio del sexo femenino y en la cuarta década de vida, estos resultados se corresponden con lo reportado en la literatura científica.16,17 La lesión más frecuente fue el macroadenoma hipofisiario. Estos resultados refuerzan lo reportado por Baussart B y otros,16) Liu Y y otros,17) Munich SA y otros,18 quienes señalan mayor frecuencia de macroadenomas hipofisiarios; sin embargo, resaltan que poco más de la mitad de los casos fueron meningiomas o craneofaringiomas complejos, lo cual explica la elevada prevalencia de AEE extendidos. En estos abordajes, la mayor apertura, disección y exposición de tejidos en la base craneal (mucosa, hueso, duramadre y tejido neurovascular) implica un mayor desafío en la reparación de, a través de una barrera eficiente. En una revisión sistemática descrita por Soudry E y otros,19 que incluyó 22 estudios y 673 pacientes, con diversas lesiones de la base craneal operados por vía endonasal endoscópica, se evidenció una incidencia general de fístula de LCR de un 8,5 % con incremento en los abordajes extendidos hasta un 23 %.
El estado de la barrera de reparación constituye un elemento cardinal para la adecuada evolución de los pacientes y esta se debe conformar de manera armónica (Fig. 3). En la presente investigación, casi la totalidad de los pacientes presentaron una barrera de reparación óptima, esto quiere decir que con el empleo de elementos autólogos (colgajo nasoseptal) y L-PRF se logró una reparación que cubrió todo el defecto óseo y dural, existió adherencia y granulación de los tejidos, no comunicación intracraneal ni fístula de LCR, y coloración roja de los tejidos. Una pequeña cantidad de pacientes se acompañaron de barrera de reparación ineficientes, dado por comunicación nasosinusal e intracraneal, fístula de LCR y necrosis del colgajo nasoseptal.
La conformación multicapa de la barrera de reparación con membranas de L-PRF junto al colgajo nasoseptal puede explicar estos resultados. Los autores de la presente investigación son del criterio que una barrera de reparación eficiente es indispensable tras los AEE, sin embargo, la estabilidad de dicha barrera no solo depende de la adherencia y regeneración tisular, sino también de la relación que tiene la cavidad o lecho quirúrgico.20
En relación con los signos de vitalidad de la barrera de reparación, casi en la totalidad de los pacientes se identificaron signos globales de adherencia, granulación y angiogénesis, ausencia de infección, con menor frecuencia de costras. En la literatura relacionada con L-PRF empleada en los AEE, no se identificó evaluación de signos de vitalidad de la barrera de reparación en estos procedimientos.10,11,12
En la presente investigación, se obtuvo 2,0 % de fístula de LCR posoperatoria (tabla 2), con la implementación en la fase de reparación de membranas de L-PRF asociadas al colgajo nasoseptal. Recientes estudios11,12 en medicina regenerativa y terapia celular, evidencian que el L-PRF es un elemento biocompatible, efectivo y seguro en la regeneración local. Sin embargo, otros autores como Theys T y otros,21) Soldatova L y otros,10 reportan un 5,8 % y 8,5 % respectivamente, con el empleo de L-PRF.
La infección del SNC en los AEE se asocia de forma histórica con una incidencia de 1,8 %.22) En el presente estudio, se reporta una incidencia menor de infección del SNC. Este resultado puede deberse a la función antimicrobiana presente en L-PRF, dada su elevada presencia de leucocitos.
De forma tradicional, los adhesivos, hemostáticos y sellantes tisulares heterólogos, se utilizan en la reparación de la base craneal. Sin embargo, en países en vías de desarrollo de forma frecuente es imposible el acceso por los elevados costos de producción. El empleo de L-PRF como elemento accesorio en la reconstrucción de la base craneal tras los AEE constituye un agente hemostático, adhesivo y sellante, además de ser seguro, versátil, económico y efectivo en la regeneración tisular de la barrera de reparación, con disminución de las complicaciones relacionadas a la reparación en estos abordajes.
El presente estudio constituye una investigación inédita en Cuba en la especialidad de Neurocirugía con resultados que evidencian los efectos positivos de la medicina regenerativa y terapia celular en la reparación de la base craneal en los AEE, con una baja tasa de complicaciones, en especial de fístula de líquido cefalorraquídeo posoperatoria.