Introducción
La enfermedad por virus Zika es considerada una enfermedad emergente, dada su diseminación a partir de 2013 en Latinoamérica. El virus Zika es un flavivirus, transmitido por mosquitos del género Aedes y el vector principal es el Aedes aegypti. La presencia del virus en humanos, considerado en un principio huésped ocasional, se constató a través de estudios serológicos en 1952. No fue hasta 1968 cuando se logró aislar el virus a partir de muestras humanas en Nigeria.1,2 Desde su descubrimiento numerosos estudios epidemiológicos, serológicos y entomológicos han confirmado la circulación del virus en áreas tropicales. Se considera que la epidemia de zika inició en 2007 en la Micronesia, luego se estableció en la Polinesia Francesa (2013-14) y a partir de allí pasó a Latinoamérica.3,4) En mayo de 2016 el virus del Zika se había extendido por lo menos a 33 ciudades y territorios de Las Américas.5 Dos tipos de complicaciones han hecho que una enfermedad autocontrolada y de sintomatología menor, haya producido un alto impacto de temor en el mundo:
El compromiso neurológico: el virus tiene neurotropismo y se ha asociado a brotes de síndrome de Guillain Barré en adultos en las zonas donde la epidemia se ha desarrollado con fuerza.6
Zika congénito: la gran alarma se ha producido por la infección transplacentaria con alteraciones en el desarrollo fetal especialmente del tejido cerebral asociado a microcefalia, calcificaciones intracerebrales y otras alteraciones (7,8
El virus del Zika ha representado por este motivo una situación más compleja y de un aparente mayor impacto poblacional. En Cuba durante la semana epidemiológica 11 de 2016 se registra por las autoridades de salud encargadas de esta actividad el primer caso autóctono de zika, posteriormente se realizaron iguales notificaciones en varias provincias del país.9 Este problema motiva a conocer sobre los aspectos epidemiológicos de la enfermedad en el contexto cubano, sobre todo en la población pediátrica. Dado que los pacientes eran vírgenes a este virus, sin memoria inmunológica, ofrece un marco propicio para conocer las características clínicas presentes en los niños y establecer el comportamiento en el contexto nacional. El objetivo de la investigación, cuyo informe se presenta aquí, es caracterizar clínica y epidemiológicamente los pacientes pediátricos con diagnóstico confirmado de zika en epidemia.
Métodos
Se realizó un estudio descriptivo, transversal en el Hospital Pediátrico “Leonor Pérez” entre 2016- 2017, en el transcurso de la epidemia. El citado hospital en La Habana fue asignado para la atención a niños entre 1 a 18 años con zika.
Se calculó el tamaño de la muestra a partir de una población de 363 pacientes confirmados con la enfermedad por reacción en cadena de la polimerasa en tiempo real positiva (PCR) en suero u orina, la proporción esperada de pacientes ingresados positivos a virus Zika en periodo de epidemia (75 %), confiabilidad de 95 % y precisión 4 %. El tamaño muestral resultó ser de 163. La elección de las historias clínicas fue de forma probabilística por muestreo simple aleatorio, conforme a los ingresos. Finalmente, las unidades de análisis fueron 140, por abandono del hospital antes de completar el período de observación clínica de 23 pacientes y sus historias clínicas, quedaron, por tanto, incompletas. Estos pacientes se excluyeron de la investigación. Los 140 niños ingresados con infección por zika cumplieron el período de 8 días de observación establecidos y no se trasladaron a otro centro, ni abandonaron el hospital por voluntad del padre o tutor.
La gestión de información se desarrolló a través de la Biblioteca Virtual de Salud (BVS) con los descriptores de salud: zika, Aedes aegypti, flavivirus y el operador lógico “OR” para restringir la búsqueda a edad pediátrica y el “AND” para adicionar los años 2014- 2018. La búsqueda se efectuó en las bases de datos biomédicas PubMed, Lilacs y Cumed. La acotación bibliográfica se realizó manualmente siguiendo las normas de Vancouver. Las variables del estudio fueron la edad, el sexo, síntomas clínicos, días de inicio de los síntomas e ingreso para la toma de muestra de PCR en suero u orina, y hemograma.
Se utilizaron las fuentes de datos del departamento de Estadística, registro de ingreso e historias clínicas, así como los datos del departamento de laboratorio clínico y microbiológico del hospital. Se creó una base de datos en el programa SPSS 11.5 la que se validó y se comprobó la inexistencia de valores inconsistentes y perdidos. Se emplearon técnicas de estadísticas descriptivas (porcentajes) y tasa calculada por la fórmula siguiente.
A los pacientes se les tomó muestras de sangre para hemograma y eritrosedimentación, se colectó una muestra de suero estéril (sin anticoagulante) de 1 ml en viales de 1,5 ml para realizar PCR en tiempo real. Las muestras se acompañaron de un modelo de envío de muestras. El suero se conservó a temperatura entre 2 y 8 ℃ hasta su envío al laboratorio de referencia (Instituto
) antes de las 48 horas de colectada la muestra. Para el traslado se utilizó un termo a una temperatura de 4 ℃. Igual procedimiento para la muestra de orina. Entre el primero y el 5to. día de iniciado los síntomas se tomaron muestras de suero. Entre el 6to. y el 7mo. día suero y orina. Después del 7mo. día de iniciado los síntomas se tomó muestra de orina.“Pedro Kouri”
En el análisis estadístico inferencial se calculó el coeficiente Eta para identificar asociación entre la prueba PCR y los resultados de las variables paraclínicas. La interpretación de esta prueba se basó en: sí Eta= 1 (/ 0,5), hay asociación; si Eta= 0, no hay asociación.
Resultados
Entre el 1 de septiembre de 2016 al 31 de octubre de 2017 (epidemia) ingresaron en el Hospital Pediátrico “Leonor Pérez” con sospecha de zika 7620 pacientes en edad pediátrica entre 1 y 18 años de edad, de los cuales 363 resultaron positivos al virus (tasa asistida 44,35 × 100 casos sospechosos). Según edad, sexo y medio de confirmación por reacción en cadena a la polimerasa, se observa en la tabla 1 que 72,1 % corresponden con el sexo masculino (N= 101) y predominó el grupo de edad de 10 a 15 años con un 38,6%.
La positividad en orina resultó en 52,1 % (N= 73) y en suero 40,7 % (N= 57). El grupo de edad de mayor positividad para PCR está comprendido entre 10 a 15 años y es en orina donde se encuentra la mayor positividad
Las manifestaciones clínicas se muestran en la tabla 2.
Tabla 2 Pacientes con zika en epidemia según manifestaciones clínicas (N= 140)
| Manifestaciones clínicas* | N | % |
|---|---|---|
| Exantema | 118 | 84,3 |
| Fiebre | 98 | 70,0 |
| Prurito | 49 | 35,0 |
| Ojos rojos | 45 | 32,1 |
| Cefalea | 37 | 26,4 |
| Malestar general | 23 | 16,4 |
| Dolor retroocular | 22 | 15,7 |
| Odinofagia | 14 | 10,0 |
| Artralgia | 10 | 7,1 |
| Anorexia | 8 | 5,7 |
| Edema | 6 | 4,3 |
*Categorías no excluyentes.
El exantema estuvo presente en 84,3 % de los pacientes incluidos en la muestra (N= 118) y la fiebre en 70 %. Se observaron otras manifestaciones clínicas como: prurito, ojos rojos, cefalea, malestar general, dolor retroocular, odinofagia, artralgia, anorexia y edema, pero en alrededor de 35 % de los casos.
Los pacientes que ingresaron de forma precoz en los primeros 4 días se les extrajo muestra de suero y los de ingreso más tardío, ambas muestras (suero y orina), se pudo observar que hay síntomas clínicos que estuvieron presentes en los primeros días de la enfermedad y otros se manifestaron en etapas más tardías como se observa en la tabla 3.
Tabla 3 Pacientes con zika en epidemia según manifestaciones clínicas y medio de confirmación virológica (N= 140)
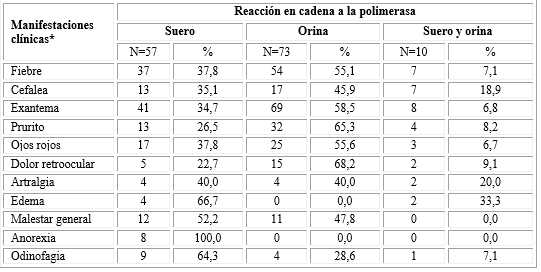
*Categorías no excluyentes.
En pacientes con PCR positiva en suero se encontró con mayor frecuencia, anorexia (100 %), edema (66,7 %), odinofagia (64,3 %) y malestar general (52,2 %); en cambio, dolor retroocular (68,2 %), prurito (65,3 %), exantema (58,5 %), ojos rojos (55,6 %), fiebre (55,1 %) y cefalea (45,9 %), en mayor porcentaje cuando la PCR en orina resultó positiva. Coincidiendo algunos en mayor frecuencia con el tiempo de inicio de los síntomas y el tipo de muestra utilizada para el diagnóstico.
Los valores medios de los componentes del hemograma con diferencial y la eritrosedimentación (mm × hora) en todos los pacientes indicaron normalidad, pero los linfocitos estuvieron ligeramente aumentados sugerentes de un proceso viral.
La asociación entre la PCR y las diferentes variables paraclínicas, se comportó como se expone en la tabla 4.
Tabla 4 Asociación entre resultados de la prueba reacción en cadena a la polimerasa y de variables paraclínicas
| Variables independientes | Coeficiente Eta |
|---|---|
| Hemoglobina | 0,326 |
| Leucograma | 0,072 |
| Polimorfonucleares | 0,066 |
| Linfocitos | 0,023 |
| Plaquetas | 0,470 |
| Eritrosedimentación | 0,122 |
Variable dependiente: PCR.
Todos exhibieron un coeficiente Eta próximo a 0, indicativo de que no existió relación de dependencia de estas variables con la PCR positiva.
Discusión
En Las Américas las tasas de incidencia se fueron modificando según el tiempo que duró el número de casos notificados. En la presente investigación la tasa coincidió con lo informado en países como Brasil, con una tasa de 44,7 por 100 000 habitantes. (11
Se observó un predominio de pacientes masculinos y de edad superior a los 10 años, quizás influido por las actividades que realizan, que condicionan mayor exposición al vector, conociéndose el Aedes aegypti tiene su mayor actividad en las primeras horas de la mañana y al atardecer. En la literatura revisada los estudios en edad pediátrica coinciden en cuanto a la edad, en Puerto Rico, de 351 niños estudiados 46,1 % correspondió a los mayores de 10 años y no encuentran diferencias significativas en cuanto al sexo. Hubo similitud en cuanto a manifestaciones clínicas, en primer lugar, la fiebre seguida del exantema. (12
En un estudio realizado en Managua, de enero 2016 a febrero del 2017, en 556 casos confirmados el exantema eritematoso generalizado, la fiebre, junto a la cefalea y leucopenia, alcanzaron el punto máximo a los tres días de iniciada la enfermedad. Coincide con lo encontrado en esta investigación, excepto en la leucopenia.13 Atendiendo a la descripción de los síntomas según días de evolución de la enfermedad, se puede inferir que los síntomas iniciales más frecuentes fueron el edema, la anorexia, odinofagia, malestar general que coincidió con las muestras de suero positivas y realizadas en los primeros cinco días, mientras que la positividad del PCR en orina realizado después del 5to. día se asoció a la mayor presencia de dolor retroocular, prurito, exantema, ojos rojos, fiebre y cefalea.
En cuanto al diagnóstico, un número mayor de pacientes presentó muestras de orina positivas. En el estudio realizado en Puerto Rico la media de días para la toma de muestra fue menos de tres, por lo que estos investigadores registran una mayor positividad en suero.12
En la Florida se estudiaron 91 casos donde se evalúo el resultado según tipo de muestra y fecha de obtención en relación con el inicio de los síntomas. Los índices de detección en la orina fueron más elevados que en el suero, incluso durante los primeros días de iniciados los síntomas y después del quinto día, dato similar al obtenido en esta investigación.14) Lo que permite argumentar que el tiempo en que permaneció el virus circulando en suero no sobrepasó el 5to. día en la mayoría de los pacientes.
Teniendo en cuenta los resultados de los análisis complementarios, los datos obtenidos permiten inferir que la analítica por sí sola no orienta al médico de asistencia la presencia de enfermedad por virus Zika, a diferencia de otras arbovirosis, como, por ejemplo, el dengue donde la leucopenia, las modificaciones en plaquetas y hematocrito orientan al diagnóstico y a las complicaciones que ocurren en algunos pacientes como informan en el texto del instrumento para la atención a pacientes con sospecha de arbovirosis. 10
Todos estos pacientes evolucionaron de forma satisfactoria en el período de ingreso hospitalario y no tuvieron complicaciones ni empeoramiento de las manifestaciones clínicas. En los pacientes de edad pediátrica atendidos por zika en La Habana la tasa de incidencia fue baja, la clínica no difiere de la observada en estudios de otros países de Latinoamérica, no se observaron complicaciones neurológicas ni modificaciones en los análisis del hemograma.
El presente estudio es una investigación de tipo descriptiva, que incluyó los pacientes con zika confirmados por PCR, sin comparar con pacientes negativos lo que sería, por un lado, recomendable para establecer con más exactitud las manifestaciones clínicas y por otro, constituye una limitación de esta investigación. Se revisaron los síntomas comparando con los resultados de PCR en suero y orina y fue factible agruparlos según definición de caso dada por la OPS, lo que sin dudas sería de utilidad para definir adecuadamente la pertinencia de esta clasificación para el diagnóstico del zika pediátrico y manejo de los casos.
Podemos concluir que el exantema y la fiebre son los síntomas de mayor presencia y el estudio en orina por reacción en cadena de la polimerasa informa mayor número de pacientes positivos que en suero, según el momento del ingreso. Los complementarios de rutina son poco sugerentes de zika en los casos sospechosos.
Es recomendable en futuras epidemias de arbovirus incluir pacientes negativos, como está expresado y realizar estudios que permitan identificar las diferencias clínicas entre las diferentes arbovirosis como zika y dengue.
















