Introducción
La histoplasmosis es una enfermedad infecciosa causada por Histoplasma capsulatum var. capsulatum. Este es un organismo fúngico dimórfico que tiene como reservorio principal la tierra, especialmente aquella con presencia de excremento producido por murciélagos y otras aves.1
La primera descripción del microorganismo la realiza Darling en 1906 con importantes hallazgos a partir de la necropsia de un hombre que trabajaba en las obras de construcción del canal de Panamá.2) En Cuba los estudios comienzan en 1951 cuando se informan los dos primeros casos aislados2,3) y en 1965 Nocedo Pous describe los primeros brotes epidémicos. Se han descrito brotes en La Habana, Matanzas, Pinar del Río, Ciego de Ávila y la Isla de la Juventud.3) En ese sentido, no se encuentra publicación referente a brotes en la provincia de Cienfuegos, aunque sí se han reportado, pero la información es incompleta.3
En Cuba, la histoplasmosis está incluida entre las enfermedades profesionales y solo en esos casos se considera objeto de declaración obligatoria a las autoridades competentes.3,4 Sin embargo, los casos que no están relacionados con la actividad laboral no se reportan con carácter obligatorio; de igual forma sucede en otros países como Argentina5 y Costa Rica,6 lo que atenta contra el conocimiento real de la incidencia o prevalencia de dicha enfermedad.
Es una afección de distribución geográfica amplia; se estima que existen 40 millones de enfermos y se calculan 200 000 casos nuevos al año.4 La región de mayor endemicidad en el mundo se localiza en el centro este de los Estados Unidos. Otras zonas endémicas importantes se ubica en Suramérica, Centroamérica y las Antillas.2
La pandemia de la COVID-19 condicionó la atención de los pacientes en los servicios de urgencias. Durante la epidemia, ante cualquier paciente con síntomas respiratorios resulta imprescindible descartar la infección por SARS-CoV-2 (severe acute respiratory syndrome coronavirus 2). No obstante, existen otras etiologías que pueden presentarse con características clínicas, radiológicas y de complementarios similares y que deben tenerse en cuenta en el diagnóstico diferencial. Fundamentalmente, cuando el diagnóstico alternativo puede dar lugar a un manejo terapéutico diferente.7)
Se describe un brote de histoplasmosis pulmonar aguda en militares, producido en la provincia de Cienfuegos en el contexto epidemiológico de la COVID-19. El episodio se produce a partir de actividad laboral en una cueva donde participaron cuatro militares, tres de los cuales desarrollaron síntomas y se admitieron en el Hospital Provincial de Cienfuegos, para luego trasladarse hacia el Hospital Militar Carlos J. Finlay en La Habana.
Casos clínicos
Caso 1: Paciente masculino de 38 años, militar. Presenta antecedentes patológicos personales de hipertensión arterial. Se recoge antecedente de actividad laboral en una cueva. Cinco días después comenzó con fiebre de 38,5 a 390C, varios picos febriles al día, con escalofríos, asociado a inapetencia, decaimiento, cefalea, mialgias y artralgias; luego apareció tos seca y disnea. En el examen físico se apreció toma del estado general, polipnéico, con estertores crepitantes en ambos campos pulmonares y saturación de oxígeno en 91 %. El abdomen estaba doloroso, difusamente a la palpación superficial con predominio en el hipocondrio derecho, con hepatomegalia. Los complementarios mostraron los siguientes resultados: hemograma y resto de la hemoquímica normal; test de antígeno y reacción en cadena de la polimerasa (PCR, por su sigla en inglés) para COVID-19: negativos. La radiografía de tórax (fig. 1) mostró: infiltrado intersticial reticulonodulillar fino hiliobasal bilateral y el ultrasonido abdominal, discreta hepatomegalia.
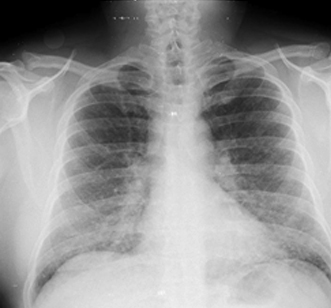 Nota al pie: obsérvese el infiltrado intersticial reticulonodulillar fino hiliobasal bilateral.
Nota al pie: obsérvese el infiltrado intersticial reticulonodulillar fino hiliobasal bilateral. Fig. 1 - Radiografía de tórax del caso 1.
El paciente se admitió en sala de Medicina Interna del Hospital Provincial Gustavo Aldereguía Lima con impresión diagnóstica de neumonía atípica y sospecha de COVID-19, a pesar de tener test de antígeno negativo. Luego se traslada a Unidad de Cuidados Intermedios Clínicos (UCIC). Los diagnósticos más probables fueron: neumonía atípica de etiología no COVID-19, neumonía por COVID-19 y, teniendo en cuenta el antecedente epidemiológico, se incluyó la posibilidad de histoplasmosis pulmonar aguda. Se realiza una tomografía simple de tórax (fig. 2) que se informa con patrón reticulonodulillar bilateral, con predomino de tercio medio y bases; adenopatías mediastinales de aspecto inflamatorio.
Se les realiza tinción con tinta china a las secreciones traqueobronqueales en busca del complejo de levaduras Cryptococcus neoformans y resulta negativo. Se envían muestras del suero sanguíneo al Instituto de Medicina Tropical Pedro Kourí (IPK) y resultó positiva la prueba de aglutinación con látex para histoplasmosis.
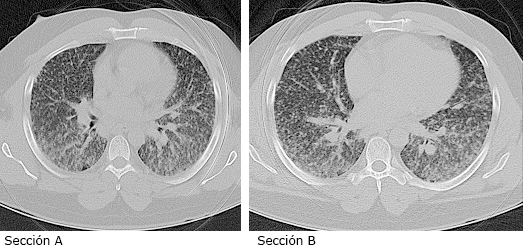 Nota al pie: Obsérvese el patrón reticulonodulillar en ambos campos pulmonares
Nota al pie: Obsérvese el patrón reticulonodulillar en ambos campos pulmonaresFig. 2 - Tomografía simple de tórax del caso 1 (secciones A y B).
Ante esta sospecha diagnóstica el paciente fue trasladado al Hospital Militar “Dr. Carlos J. Finlay” de La Habana, donde se inició tratamiento con anfotericina B (1 mg/kg/día) por 21 días y se observó una respuesta favorable. Se continuó tratamiento con itraconazol (200 mg cada 8 horas por tres días); posteriormente, 200 mg/día por vía oral hasta completar un año y seguimiento ambulatorio por consulta externa de Neumología.
Caso 2: Paciente masculino de 53 años, militar. Presenta antecedentes de salud aparente. Se recoge el antecedente de actividad laboral en cueva. Ocho días después comenzó con fiebre de 38,5 a 390C y escalofríos, asociado a inapetencia, decaimiento, mialgias y artralgias; luego aparece tos seca y disnea. Durante el examen físico se aprecia toma del estado general, polipnéico con estertores crepitantes ambos campos pulmonares y saturación de oxígeno en 89 %.
Los complementarios mostraron los siguientes resultados: hemograma y resto de la hemoquímica normal. Test de antígeno y PCR para COVID-19: negativos. Radiografía de tórax: patrón micronodular bilateral con predomino de campo pulmonar izquierdo. El paciente se admitió en la UCIC con diagnóstico de neumonía grave por germen atípico como diagnóstico más probable histoplasmosis pulmonar aguda, pues el galeno que lo recibe en cuerpo de guardia había sido el médico de asistencia del paciente anterior (caso 1); sin embargo, no se descartó la sospecha de COVID-19 a pesar de tener test de antígeno negativo.
Se les realiza tinción con tinta china a las secreciones traqueobronqueales en busca del complejo de levaduras Cryptococcus neoformans y resulta negativo. Se envían muestras del suero sanguíneo al Instituto de Medicina Tropical Pedro Kourí (IPK) y resultó positiva la prueba de aglutinación con látex para histoplasmosis.
Ante esta sospecha diagnóstica el paciente fue trasladado al Hospital Militar Dr. Carlos J. Finlay, donde se inició el mismo esquema de tratamiento que el caso 1.
El tercer paciente (caso 3) presentó fiebre, mialgias y artralgias, cefalea; con ausencia de síntomas respiratorios. Se envían muestras del suero al IPK y resultó positiva la prueba de aglutinación con látex para histoplasmosis. El tratamiento consistió en itraconazol 200 mg/día por vía oral durante seis meses.
El cuarto paciente (caso 4) estuvo menos expuesto y se ha mantenido asintomático, se le realizó radiografía de tórax que presentó un patrón normal, por lo que continuó el seguimiento a través del área de salud.
Discusión
La histoplasmosis está considerada como la micosis más frecuente del continente americano.3 Como enfermedad ocupacional está asociada a varios grupos de riesgo como los militares del presente brote.
Se describen varias formas de presentación clínica que dependen principalmente de la carga fúngica inhalada, del estado inmunológico del paciente y de la virulencia del agente infectante.4,8,9,10,11,12 Se plantea un período de incubación variable, de tres a 21 días y las infecciones primarias suelen ser asintomáticas o presentar un cuadro seudogripal leve.8,13
Resulta probable que el cuarto paciente haya desarrollado la forma asintomática, por lo que impera la necesidad de realizarle estudios diagnósticos, lo que queda fuera del alcance de los autores del presente artículo.
La histoplasmosis pulmonar aguda se asocia a una fuente masiva de infección.3 Suele producirse un ataque difuso a ambos pulmones y los síntomas, tanto generales como respiratorios, son graves. Los estudios radiológicos muestran imágenes difusas reticulonodulillares y adenopatías.13) Los pacientes que se describen en el presente brote coinciden con estos elementos clínicos y radiológicos.
En el estudio de Staffolani y otros10 la histoplasmosis pulmonar aguda fue la presentación clínica más frecuente (84 %) y el 18 % presentó manifestaciones reumáticas; en este sentido, los pacientes del brote que se describe en el presente artículo, presentaron la forma pulmonar aguda y refirieron artralgias y mialgias. Por otra parte, en estudio de Rueda y otros8 no presentaron pacientes con dichas formas clínicas; resultado que podría estar condicionado por la población estudiada, ya que este último estudio se realizó en pacientes con inmunodeficiencias.
En una serie de trece casos reportado por Voto y otros5 tres de los pacientes (23 %) presentaron dolor abdominal, al igual que uno de los del brote que se describió. Asimismo, este signo se refiere por varios autores5,8) y Batalla Garrido6 la encuentra en su estudio como la manifestación clínica más frecuente al momento del diagnóstico.
La radiografía y tomografía de tórax no son diagnósticos de histoplasmosis;14) sin embargo, en ausencia de los medios diagnósticos confirmatorios, los estudios imagenológicos aportan evidencias que pueden apoyar la sospecha clínico-epidemiológica.
Debido a la amplia variabilidad clínica de la histoplasmosis es necesario diferenciarla de disímiles entidades nosológicas, en correspondencia con la forma de presentación. La enfermedad pulmonar aguda es difícil de distinguir de otras causas de neumonía.8 En este sentido y, teniendo en cuenta la situación epidemiológica, la COVID-19 se debe incluir entre el diagnóstico diferencial, pues produce síntomas similares y se manifiesta desde individuos asintomáticos hasta pacientes con cuadros clínicos graves.15
Maldonado y otros14 señalan que en el curso de la pandemia del COVID-19 es importante prestar atención a las micosis endémicas como la histoplasmosis; asimismo concluyen que la COVID-19 tiene que ser considerada en pacientes con histoplasmosis, así como en otras micosis endémicas e inmunosupresión prolongada.14) En este sentido, Pemán y otros16 afirman que el infradiagnóstico de micosis invasoras en pacientes con COVID-19 está condicionado, probablemente, por las escasas broncoscopías y necropsias realizadas en estos pacientes por el riesgo de producción de aerosoles.
El diagnóstico de certeza de la histoplasmosis incluye el aislamiento en cultivo y la histopatología con tinciones de Giemsa, Wright, ácido peryódico de Schiff o metenamina de plata. En ausencia de estos medios se puede realizar el diagnóstico con la sospecha clínica y una prueba de antígeno de galactomanano positiva. Existen también otras pruebas serológicas; sin embargo, su uso es limitado por contar con una baja sensibilidad en la histoplasmosis diseminada y en pacientes inmunosuprimidos.1) En el brote que se describe se arrobó al diagnóstico con los antecedentes epidemiológicos, hallazgos clínicos y radiológicos y la prueba de aglutinación con látex.
El tratamiento siempre debe ser individualizado. En los pacientes asintomáticos o con síntomas leves generalmente es un proceso autolimitado. El itraconazol por vía oral solo se usa para el tratamiento de la enfermedad de leve a moderada. La elección del tratamiento para la histoplasmosis diseminada depende de la gravedad; las pautas recomiendan de una a dos semanas de anfotericina B intravenosa para la histoplasmosis de moderada a grave, seguida de itraconazol durante un año. La anfotericina B liposomal es superior a la convencional, tanto en términos de tasa de respuesta como de beneficio en la supervivencia, además de menor efecto nefrotóxico.17,18 Los pacientes del brote descrito recibieron tratamiento con anfotericina B y luego con itraconazol por vía oral; presentan una evolución favorable y continúan con seguimiento ambulatorio.
Los autores coinciden con Fragiel y otros8 cuando expresan que la prevalencia de una enfermedad en momentos o entornos determinados puede condicionar el diagnóstico. Sin embargo, no se debe olvidar que una buena historia clínica con atención a los detalles epidemiológicos son clave para establecer el diagnóstico, que se valida con los medios confirmatorios.














