Introducción
El cáncer pulmonar es la neoplasia maligna más frecuente en ambos sexos a nivel mundial, y ha mostrado un aumento significativo de su incidencia en los últimos años, por lo que se ha convertido en un considerable problema de salud pública.1
En los pacientes con cáncer de pulmón de células no pequeñas (CPCNP), o carcinoma pulmonar no microcítico, la valoración nodular linfática del mediastino (pN) tiene implicaciones pronósticas y terapéuticas; de ahí que sea importante realizar una estadificación patológica posoperatoria (pTNM) precisa, que además incluye la determinación del tamaño tumoral (T) en sus diferentes categorías y la presencia de metástasis (M) o no; la unión de estos tres factores constituye el TNM, que se utiliza para decidir el tipo de terapia que requiere cada paciente de acuerdo con el estadio identificado, lo cual, junto con el tratamiento personalizado, mejora la calidad y la expectativa de vida.2,3,4
Se dispone, entonces, de una estadificación clínica o prequirúrgica (cTNM), que es la que se realiza antes del tratamiento, con todos los medios disponibles, e incluye exámenes invasivos, según el American Joint Committee on Cancer, y de la estadificación patológica (pTNM), basada en los hallazgos tanto macroscópicos como microscópicos del tumor y de los tejidos adicionales, estudiados en el departamento de anatomía patológica.5,6 En esta última estadificación (pTNM del 2016), la linfadenectomía mediastínica posee una función crucial.2
Al respecto, existen diferentes tipos de linfadenectomía, pero las más comúnmente empleadas son el muestreo ganglionar (MM), la disección ganglionar lóbulo-específica (DLE), la disección ganglionar sistemática (DGS) y la extendida (LE). La amplitud de la escisión de los ganglios -necesaria para una correcta estadificación-, su efecto terapéutico y su influencia en la supervivencia son aún motivo de debate.4,7,8
Sobre la base de las consideraciones anteriores, se propuso determinar la supervivencia de pacientes operados por cáncer de pulmón de células no pequeñas según los diferentes horizontes temporales seleccionados y el tipo de linfadenectomía realizada.
Métodos
Se realizó un estudio descriptivo y longitudinal en el Servicio de Cirugía General del Hospital Provincial Clínico-Quirúrgico Docente Saturnino Lora de Santiago de Cuba durante el periodo comprendido desde enero de 2009 hasta igual mes de 2019. La población estuvo conformada por todos los pacientes de ambos sexos, de 15 o más años de edad, operados por cáncer de pulmón de células no pequeñas, a los cuales se les realizó resección pulmonar y alguna variedad de lifadenectomía mediastínica; de estos se seleccionó una muestra aleatoria de 55.
La información primaria se extrajo de las historias clínicas en los departamentos de Registros Médicos, Anatomía Patológica y Oncología de la institución, con la previa autorización del Consejo Científico y del Comité de Ética de la institución hospitalaria, y fue incluida en una base de datos para luego ser analizada a través del sistema estadístico SPSS, versión 22.
Los pacientes fueron clasificados inicialmente en estadios clínicos preoperatorios según el sistema cTNM y, luego del tratamiento quirúrgico, fueron reclasificados en estadios patológicos mediante el sistema pTNM. Se analizaron las siguientes variables: estadio patológico (pTNM), tipo de linfadenectomía realizada, estaciones ganglionares disecadas e invadidas (según la propuesta de un mapa de ganglios linfáticos por la Asociación Internacional para el Estudio del Cáncer de Pulmón para la séptima edición de la Clasificación TNM, que fue la utilizada específicamente en este estudio para la estadificación del cáncer de pulmón, dado que la mayoría de los pacientes habían sido categorizados con ella).6
Se examinó, además, el número de ganglios resecados positivos (según el informe de biopsias del Departamento de Anatomía Patológica del Hospital) y la supervivencia (global, la relacionada con el tipo de linfadenectomía realizada y con la invasión a los ganglios linfáticos y según el nivel ganglionar afectado) de los pacientes en meses de operados.
En el procesamiento estadístico se calcularon el número absoluto, el porcentaje y la media como medidas de resumen; también se aplicaron la prueba de independencia de la Χ2, para identificar la posible asociación entre variables, y el método de Kaplan-Meier, para precisar la supervivencia.
Asimismo, se tuvieron en cuenta las prioridades establecidas por los ministerios de Salud Pública y de Ciencia, Tecnología y Medio Ambiente de la República de Cuba para el estudio del cáncer, así como los principios éticos de respeto, autonomía, beneficencia, no-maleficencia y justicia decretados en la Declaración de Helsinki para las investigaciones científicas en seres humanos; de manera que cada paciente firmó el documento de consentimiento informado para ser incluido en el estudio.
Resultados
Según la clasificación pTNM, el mayor porcentaje de pacientes (21,8) se encontraba en los estadios IB y IIA, con igual número en cada uno; le siguieron en orden descendente de frecuencia los que fueron clasificados en el estadio IIIA, con 10, para 18,2 %, y en el IIB, con 16,4 %. Fueron identificados 6 pacientes (10,9 %) en el estadio IA y, finalmente, 5 en la etapa IV, para 9,1 %.
En relación con la linfadenectomía mediastínica, la técnica más utilizada fue el MM, practicada a 26 pacientes, para 47,3 % (IC 95 %: 33,1-61,3). La DGS o técnica estándar se utilizó en 17 afectados, para 30,9 % (IC 95 %: 17,7-44,0); en último lugar, la menos usada fue la disección ganglionar lóbulo-específica, con 12 pacientes, para 21,8 % (IC 95 %: 9,9-33,6).
Al analizar la existencia de infiltración linfática respecto al tipo de linfadenectomía practicada (tabla), con la DGS se obtuvo un mayor porcentaje de positividad de invasión tumoral (Χ2=6,997). En 47,1 % se identificaron más de 10 ganglios invadidos y en 5,8 % menos de 10, lo que dio un total de 52,9 % de positividad en relación con la técnica empleada (resultados estadísticamente significativos: p=0,0302).
En cuanto al MM, que fue la disección más empleada, solo 15,4 % mostró positividad de infiltración en menos de 10 ganglios, en contraste con los resultados negativos en 84,6 %. En los pacientes intervenidos mediante DLE figuraron resultados intermedios en comparación con los otros dos tipos de linfadenectomía, a saber: más de 10 ganglios infiltrados en 25,0 % (3 casos) y sin invasión tumoral en 75,0 % (9 casos).
Tabla Pacientes según invasión ganglionar y tipo de linfadenectomía
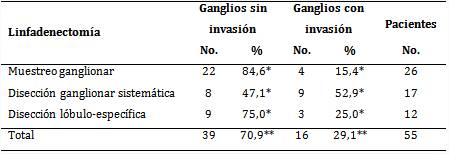
Χ2= 6,997; prob.= 0,0302
*Porcentaje calculado en relación al tipo específico de linfadenectomía
**Porcentaje calculado en relación al total de pacientes
Se definió como N0 a 39 pacientes, para 70,9 %. La enfermedad N1 se presentó en 6 pacientes, para 10,9 %, en tanto el nivel ganglionar 2 se encontraba infiltrado en 18,2 % de la serie (10 enfermos). De los pacientes con afectación N1, solo uno tenía invasión de múltiples estaciones ganglionares, mientras que los 5 restantes tuvieron diseminación en una única estación. Respecto al nivel 2, la afectación múltiple figuró en 3 integrantes de la casuística. De igual manera, en 2 pacientes se observó la enfermedad N2 única con invasión N1 y en 5 pacientes (9,1 %) se halló metástasis ganglionar a saltos (ganglios con positividad N2 sin evidencia N1).
La supervivencia global de la serie fue de 90,9 % a los 6 meses, 79,6 % a los 12 meses y 43,4 % a los 60 meses. La probabilidad de supervivencia a los 10 años fue de 32,3 %. Del mismo modo, 50,0 % sobrevivió hasta los 4 años y 3 meses, lo que dio una mediana de 51 meses. La mayor mortalidad se produjo en los 2 primeros años y a partir de los 5 se mantuvo estable.
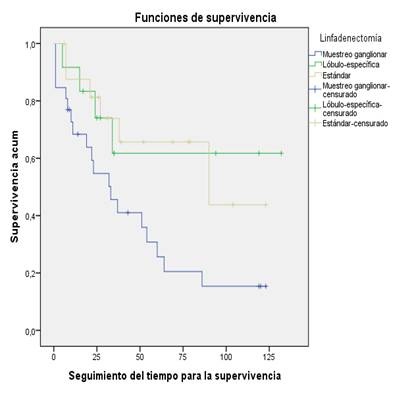
Al relacionar la técnica de linfadenectomía empleada con la supervivencia (fig. 1), esta fue menor en los pacientes intervenidos mediante MM: 84,6 % a los 6 meses, 68,4 % a los 12 meses y 25,6 % a los 60 meses. Con la técnica de DLE estos valores fueron de 91,7 % a los 6 y 12 meses, mientras que a los 5 años fue de 61,7 %, lo que reveló un aumento de 36,1 % en relación con el MM. Por su parte, la DGS se asoció a una supervivencia de 100 % a los 6 meses y 87,5 % al año, en tanto, a los 5 años arrojó las mejores cifras de supervivencia entre todos los tipos de linfadenectomía aplicados, en el orden de 65,7 %. Estos valores fueron estadísticamente significativos: log rank (Mantel-Cox) Χ2=6,75, p=0,034.
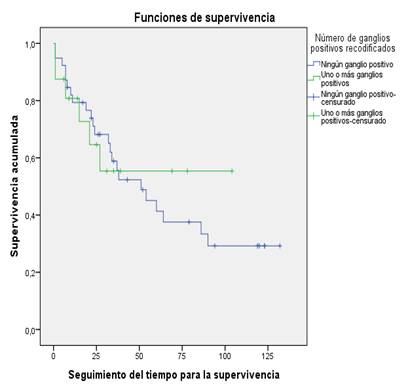
El análisis de la supervivencia según la invasión tumoral en los ganglios linfáticos (fig. 2), mostró que, en los pacientes con negatividad de infiltración cancerosa, 92,3 % se mantuvieran vivos a los 6 meses, 79,5 % a los 12 meses y 41,3 % a los 60 meses. Por otra parte, en aquellos con resultados positivos de invasión tumoral, la supervivencia a los 6 meses fue de 87,5 %, a los 12 meses de 80,8 % y a los 60 meses de 55,4 %. Las diferencias estadísticas entre los dos grupos no fueron significativas: log rank (Mantel-Cox) Χ2=0,07, p= 0,78.
La supervivencia a los 5 años fue de 83,3 y 42,9 % en los pacientes con invasión ganglionar en los niveles 1 y 2, respectivamente. Se observó, además, que las curvas de supervivencia disminuyen en relación con el avance del daño ganglionar del primer nivel al segundo. Sin embargo, los pacientes sin afectación ganglionar presentaron una supervivencia menor que los clasificados en N1 y N2, dada por 41,3 %.
Discusión
La estadificación del cáncer de pulmón es la clasificación de la extensión anatómica de la enfermedad en grupos según el pronóstico. Al respecto, Borro et al9 refieren un predominio de los tumores en estadio I (59,8 %), al igual que Sebastián et al10 (en 25 de 39 pacientes); sin embargo, Romero Vielva7 y Rodríguez Martínez et al11 observaron que el estadio IB era el más frecuente, con 41,4 y 41,7 %, respectivamente.
En esta investigación el diagnóstico de CPCNP se estableció en etapas tempranas, lo cual se correspondió con que la muestra fue seleccionada de forma retrospectiva y solo incluyó a los pacientes estadificados con posibilidad de tratamiento quirúrgico completo (resección pulmonar y linfadenectomía). Lo anterior concordó con otros estudios que mostraron similares criterios de inclusión.7,9,11
Por otra parte, 3 de los pacientes de esta serie fueron cambiados al estadio IV: 2 del IIIA y 3 del IIB; hecho que denota la fiabilidad de los medios diagnósticos utilizados.
Actualmente no existe ningún estudio de este tipo que no incluya la celularidad, pues esta permite determinar si los ganglios linfáticos han sido invadidos por el tumor; por ende, se indica confirmar histológicamente la posible infiltración a los ganglios mediastínicos antes de decidir definitivamente el tratamiento,4,7 lo que, en la estadificación clínica, solo es posible, por el momento, a través de la videomediastinoscopia o de la mediastinoscopia cervical extendida como vías para la disección ganglionar sistemática.12,13
Aún existen discrepancias en cuanto a la función de la DGS, pues quienes no la practican alegan4,9 que no parece incrementar la supervivencia y sí las complicaciones, sobre todo la afectación del nervio recurrente y del conducto torácico. Sin embargo, en otros estudios2,7 se ha demostrado que la DGS no aumenta ni la morbilidad ni la mortalidad y sí incide en una mejor supervivencia, además de que se logra la exéresis de más ganglios (entre 25 a 40), con tan solo añadir unos 30 minutos más al tiempo quirúrgico.
Rami Porta et al2 encontraron que con la técnica de muestreo ganglionar no fueron diagnosticados entre 20 y 40 % de los pacientes con ganglios invadidos, de modo que aun en las etapas iniciales es necesario conocer, en su totalidad, el estado de los ganglios del mediastino, pues ello condiciona la elección del tratamiento. La Sociedad Española de Neumología y Cirugía Torácica13 considera la disección ganglionar sistemática del mediastino como la mejor técnica para asegurar una perfecta estadificación del factor N y, a la vez, la posibilidad de una intervención quirúrgica completa, que no aumenta la morbilidad ni la mortalidad, en comparación con el MM, y parece estar asociada a un mejor pronóstico; también, según la Unión Internacional Contra el Cáncer, es necesario el estudio histopatológico de al menos 6 ganglios mediastínicos para poder considerar -en caso de que los resultados sean negativos- un tumor como N0p.2,6,8,12
Los autores de esta investigación coincidieron con los preceptos anteriores, pues confirmaron que con la DGS se resecó un mayor número de ganglios (a pesar de no disponer de técnicas de inmunohistoquímica que posibilitaran el diagnóstico de micrometástasis ganglionares) y además se observó metástasis a saltos, por lo cual se ratifica su valor en la estadificación Np.
La afectación en los ganglios del mediastino ensombrece el pronóstico, por lo que resulta necesario saber no solo si existe enfermedad N2, sino qué enfermedad N2.14
La supervivencia global en los pacientes operados por CPCNP no supera 50-60 % a los 5 años del tratamiento quirúrgico, pues la enfermedad suele recurrir en casi 50 %.12,14
Para diferentes investigadores11,12 la supervivencia a los 5 años del procedimiento quirúrgico fue de 15,2 %, con una media de 27,58 meses (IC 95 %: 24,9-30,23) y una mediana estimada de 9,57 meses (IC 95 %: 8,52-10,61). Otros estudiosos15,16 muestran una mediana de supervivencia de 57 meses, con mejores resultados para el sexo femenino, los menores de 70 años y los pacientes que recibieron tratamiento quirúrgico; también se han notificado cifras de supervivencia global a los 3 años de 69,4 % y a los 5 años de 57,1 %, con una media de 47,8 meses.
La media de supervivencia global en esta serie fue de 27 meses para los casos de enfermedad N0-2 (p=0,01); resultado que los autores calificaron como concordante con los de informes internacionales mencionados previamente.
Conforme refieren Salvatierra Velázquez et al,14 en un metaanálisis centrado en pacientes clasificados en la etapa clínica I, que incluyó un estudio clínico controlado y cuatro estudios retrospectivos (n=711 pacientes), no hubo diferencias al evaluar la supervivencia al año en correspondencia con la técnica quirúrgica aplicada (DGS y MM) (OR 1,37, IC 95 %: 0,71-2,64; p=0,35); sin embargo, la supervivencia a los 3 años (OR 1,57, IC 95 %: 1,05-2,36; p=0,03) y a los 5 años (OR 1,64, IC 95 %: 1,17-2,29; p=0,004) fue superior en los pacientes tratados con DGS. La conclusión de estos autores fue que dicha técnica mejora la supervivencia de los pacientes a largo plazo y, por tanto, debiera seleccionarse como el procedimiento estándar para aquellos afectados con cáncer de pulmón de células no pequeñas. Por su parte, Barbosa et al17 explican que en un metaanálisis donde se incluyeron tres estudios aleatorizados, se evidenció una mejor supervivencia global con la práctica de la DGS (HR 0,78, IC 95 %: 0,65-0,93; p=0,0051).
En otro metaanálisis más reciente, Mokhles et al18 describen que la supervivencia global con la técnica de DGS fue superior (HR 0,78, IC 95 %: 0,69-0,89) y se logró una reducción absoluta del riesgo de muerte a los 5 años de 7,6 %. No se hallaron diferencias en las recurrencias locales (6,1 % para la DGS ante 8,5 % para el MM; p=0,12) o a distancia (21,2 % para la DGS y 24,9 % para el MM; p=0,07). Sin embargo, los autores concluyen que los resultados no son confiables y sugieren que es necesario realizar estudios multicéntricos y aleatorizados adicionales.
Barrón-Barrón et al19 citan la revisión sistemática de Huang y sus colaboradores, quienes comparan el uso de la DGS y el MM (n=1791 pacientes) sin encontrar diferencias en cuanto a supervivencia (HR 0,77, IC 95 %: 0,55-1,08; p=0,13) y recurrencias locales (RR 0,93, IC 95 %: 0,68-1,28; p=0,67) o a distancia (RR 0,88, IC 95 %: 0,74-1,04; p=0,15) entre ambas técnicas. La conclusión de los autores es que, si bien no existieron diferencias estadísticamente significativas entre las dos técnicas, la gran variabilidad en las etapas clínicas de los pacientes incluidos en los estudios aleatorizados hace que los resultados no sean confiables. Además, plantean que los resultados oncológicos son similares con el empleo de ambos procedimientos siempre que se realicen correctamente.
Otros estudiosos del tema7,20 comunican que el porcentaje de positividad de infiltración tumoral aumenta mientras más ganglios se disecan. La mediana de supervivencia de los pacientes con positividad de invasión en los que se resecaron más de 10 ganglios fue de 24 meses y en los que se resecaron menos de 10 ganglios fue de 10 meses.
Romero Vielva7 expone que al aplicar la DGS en pacientes sin afectación ganglionar mediastínica, mejoraría la supervivencia, pues se eliminan las posibles micrometástasis ocultas.
En el actual estudio los pacientes N0 presentaron una supervivencia menor que los N1 y N2; se considera que este resultado estuvo relacionado con la resección de un menor número de ganglios con el MM y la imposibilidad de diagnosticar micrometástasis ganglionar, lo que quizás pudo conducir a una subestadificacíon de los casos; por tanto, se corroboran los argumentos acerca de la necesidad de una disección mediastínica completa, como la que se logra con la DGS.
Cabe señalar que en la presente investigación existieron limitaciones, a saber: no se incluyeron los pacientes que necesitaban intervenciones quirúrgicas de extrema complejidad, como la resección en manguito con plastia vascular o sin esta, debido a la no disponibilidad de recursos en el Hospital, por lo cual fueron remitidos a un centro de referencia nacional.
Pudo concluirse que en los pacientes tratados con la técnica de disección ganglionar sistemática existió mayor probabilidad de diagnosticar infiltración linfática del mediastino y se obtuvo una mejor supervivencia.
Finalmente, se recomienda desarrollar un ensayo clínico que permita comparar grupos homogéneos que reciban las técnicas de DGS o MM, respectivamente, a fin de obtener una evidencia científica relevante y concluyente.