Introducción
Los hombres que tienen relaciones sexuales con hombres (HSH) enfrentan un riesgo desproporcionado de infección por el VIH.1,2,3) Las tasas de prevalencia de la infección en esta población son altas mundialmente y en particular en América Latina y el Caribe (ALC)1,2,4,5,6,7,8) En Cuba, la epidemia está concentrada en los HSH.9,10,11,12,13) Se estima que el riesgo de contraer la infección es seis veces mayor en este grupo que entre los varones heterosexuales.14
Habitualmente se ha considerado que una persona está en riesgo sustancial de VIH si pertenece a un grupo de población con alta prevalencia de la infección y, además, incurre en ciertas prácticas de riesgo.6) Se consideran grupos con alta incidencia de la infección aquellos en los que se registran tres nuevas infecciones por cada 100 personas/año.6,15,16) Sin embargo, el hecho de pertenecer a un grupo con alta incidencia de VIH, no necesariamente determina el riesgo individual de infección por el virus.6,14 Se sabe que, mantener relaciones sexuales con otro hombre, por sí sólo, no aumenta el riesgo de adquirir o trasmitir el VIH.6,14También se conoce que las personas pertenecientes a estos grupos suelen presentar diferentes niveles de riesgo; que, a su vez, pueden variar en el tiempo.6
Existe consenso respecto a las prácticas que se asocian con el mayor riesgo de adquirir o trasmitir el VIH entre los HSH.6,17,18) La práctica de relaciones sexuales anales (insertiva o activa y receptiva o pasiva) sin condón con más de una pareja; los antecedentes de alguna infección de transmisión sexual (ITS), el haber compartido agujas o jeringuillas; haber mantenido relaciones sexuales sin condón con una pareja VIH positiva que no ha logrado la supresión viral o, el haber solicitado o recibido profilaxis posterior a la exposición (PPE), figuran entre las principales prácticas de riesgo.6,14,16,17,18
Según informes y documentos estratégicos de organismos internacionales y,1,6,15) del Departamento de Infecciones de Trasmisión Sexual VIH y hepatitis del Ministerio de Salud Pública de Cuba (Minsap),10) las personas con riesgo sustancial de infección por el VIH necesitan ser identificadas para que puedan recibir servicios de prevención adaptados a sus necesidades, con mayor frecuencia e intensidad.1,6,10,15) En este sentido, ofrecer valoración individual respecto al riesgo de infectarse con el VIH forma parte de los servicios preventivos dirigidos a los HSH.6,10,19
Existen herramientas que proporcionan una fotografía del nivel de riesgo de las personas en el momento.6,15 Las más conocidas consisten en “preguntas de filtro” que permiten a los proveedores de salud, identificar prácticas específicas asociadas al mayor riesgo de infección;6,17) otras como el “índice de riesgo”, permite informar sobre riesgo predictivo.17,18) Sin embargo, en Cuba no se conocen estudios publicados que hayan utilizado las herramientas existentes, y son escasos los informes de investigación que refieren las prácticas sexuales de riesgo en los HSH.20,21
Explorar la ocurrencia de prácticas que incrementan el riesgo de adquirir o trasmitir el VIH entre los HSH permitiría una profundización de los conocimientos sobre las poblaciones clave para la epidemia del VIH. Este trabajo tiene como objetivo examinar los comportamientos y prácticas asociadas al riesgo de contraer VIH en los HSH en Cuba.
Métodos
En varias de las ciudades más afectadas por la epidemia del VIH en Cuba,10,22 se llevó a cabo un estudio observacional de corte transversal, entre el 9 de diciembre de 2019 y el 9 de enero de 2020.
Criterios de inclusión en el estudio: varones mayores de 18 años de edad, con consentimiento voluntario.
Tamaño de la muestra: 757 personas seleccionadas a través de un muestreo polietápico.23) Primero se seleccionaron las ciudades, después los sitios de encuentro y por último las personas.
En un primer momento se realizó un muestreo de casos extremos,24) del cual se seleccionaron las ciudades cabeceras de provincia como las áreas de mayor transmisión de la infección. A partir del análisis de los datos locales sobre el nivel y las tendencias de la epidemia, se seleccionaron 28 áreas, que incluyeron 14 ciudades cabecera de provincias, 13 municipios de La Habana, y el municipio especial Isla de la Juventud.
Luego se realizó un muestreo de casos típicos,24 del cual se seleccionaron los sitios de encuentro. Se realizó un mapeo de los sitios existentes en cada área a través de informantes clave de la comunidad (ICC). Se consideraron ICC a los promotores de salud de la Red HSH residentes en el área, que conocieran los sitios de encuentro de parejas sexuales. En cada área, se realizó un grupo de discusión con la participación de entre seis y doce ICC, con el propósito de construir una lista inicial de sitios. Se levantó información respecto al nombre, dirección y tipo según su función social. En cada área seleccionada se previó identificar entre uno y cinco.
Se procedió a verificar su existencia, ubicación y días de mayor asistencia de la población. La participación de la Red HSH-Cuba, organización de la sociedad civil con experiencia en el trabajo en VIH y con HSH, facilitó acceder a los sitios identificados. Se incluyeron sitios en funcionamiento que reunieran condiciones mínimas de iluminación y privacidad para la recolección de información. Se seleccionaron 54 sitios, catalogados en estaciones de autobuses, calles, parques/plazas, centros nocturnos, casas de fiesta, y cafés/cafeterías.
A cada sitio escogido se le asignó una cuota de entre ocho y 16 usuarios. Fueron elegibles todos los que cumplieron los criterios de inclusión, acudieron entre el 9 de diciembre de 2019 y el 9 de enero de 2020, y accedieron a participar. Los encuestadores asistieron a los sitios escogidos en el periodo comprendido hasta alcanzar al menos la cuota mínima establecida.
Recolección de los datos. Técnicas de recolección: entrevista. Instrumentos de recolección utilizados: versión adaptada de la herramienta para la implementación de la profilaxis previa a la exposición al VIH (PrEP).6,16) El cuestionario se revisó por expertos en prevención y ajustado de acuerdo con los resultados de una primera prueba. Se compone de 17 preguntas divididas en tres acápites. Recabó información relativa a datos demográficos y, el resultado de la última prueba para el VIH realizada.
Para obtener información sobre el riesgo de infección por el VIH se formularon preguntas que exploraron el comportamiento sexual según la exposición de riesgo y el tipo de práctica insertiva o receptiva, la frecuencia del uso de preservativos, el uso del preservativo con la pareja sexual más reciente, y el haber sido víctima de una agresión sexual. Asimismo, se exploró la historia previa de haber presentado síntomas o recibido un diagnóstico de una ITS, el consumo de alcohol, y el haber estado expuesto al VIH por compartir jeringuilla o agujas o por accidente perforante o cortante.
Adicionalmente, se exploraron otras prácticas como el número de parejas sexuales; dar o recibir dinero, objetos de valor, alcohol, vivienda o servicios a cambio de relaciones sexuales, y las relaciones sexuales sin preservativo con una pareja cuyo estado de VIH era diferente o desconocido.
El cuestionario se aplicó por promotores de salud de la Red HSH-Cuba, capacitados previamente para la recolección de datos a través de videoconferencias y talleres replicados en cascada. Se asistió a los sitios seleccionados en los días y horarios con mayor presencia de usuarios, a estos, luego de ingresar al estudio, les fue administrado un cuestionario estructurado.
Análisis: los datos provenientes del cuestionario se analizaron a través de una base de datos Microsoft Excel. Los resultados se resumieron mediante frecuencias y porcentajes. Se conformaron grupos a partir del resultado de la prueba del VIH, en las diferentes variables estudiadas. Se buscó asociación entre el resultado de la última prueba de los que ya la tenían en reactivo y no reactivo y las variables estudiadas atendiendo a una escala de clasificación de dos categorías. Se utilizó la prueba de independencia con el estadígrafo de Fisher con un nivel de significación de α = 0,05.
Aspectos éticos: el estudio recibió la aprobación del departamento de grupos vulnerables y del Comité de Ética de la Unidad de Promoción de Salud y Prevención de Enfermedades. Se obtuvo el consentimiento informado de todos los participantes antes de ser incorporados al estudio, y se les garantizó la confidencialidad de la información y el anonimato.
Resultados
Se encuestaron 757 HSH, 21,1 % tenía entre 25 y 29 años de edad, 29,7 % había concluido estudios universitarios y 47,4 % informó estar empleado al momento del estudio. En relación con el resultado referido de la última prueba del VIH realizada, 87,3 % de los participantes resultaron no reactivos para el VIH, 9,1 % reactivos, y 3,5 % no tenía información (Tabla 1). No se encontró asociación estadísticamente significativa entre la edad considerada en menos de 35 años y 35 años y más, ni en la ocupación categorizada en los que realizan alguna actividad y los que no y el resultado de la última prueba con los que ya la tenían (p=0,896 y p=0,235 respectivamente).En cambio, la asociación estadística entre la escolaridad que atendió a las categorías, secundaria o menos y preuniversitario o tecnológico y más con el resultado de la última prueba, resultó estadísticamente significativo (p= 0,000).
En los tres meses anteriores a la entrevista, 39,6 % de los participantes informaron haber estado expuestos al VIH. De ellos, 21,8 % fue a través de relaciones coitales sin la utilización de preservativos, seguido de los que informaron que se les había roto el condón durante la relación sexual con 12,7 %, y los que indicaron haber sido víctimas de una agresión sexual con 2,8 % (Tabla 2). No se encontró asociación estadísticamente significativa entre la exposición de riesgo al VIH con el resultado de la última prueba de los que ya la tenían (p= 0,365).
Tabla 1 Características sociodemográficas de los hombres que tienen relaciones sexuales con hombres entrevistados, según resultado de la última prueba de VIH realizada. Cuba 2019

Tabla 2 Hombres que tienen relaciones sexuales con hombres según resultado de la última prueba de VIH realizada y exposición de riesgo, Cuba, 2019
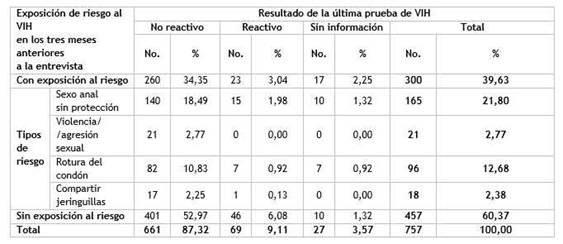
En los seis meses anteriores a la entrevista, advirtieron haber mantenido relaciones coitales anales sin la utilización de preservativos 52,6 % de los participantes, de ellos, 21,5 % declararon haber sido penetrados por otro hombre sin la utilización de un condón (Tabla 3). Esta práctica fue referida por el 22,2 % (147/661) de los que indicaron un resultado no reactivo en la última prueba de VIH realizada, y por el 13,0 % (9/69) de los que resultaron reactivos. Se encontró asociación significativa entre la protección en la práctica sexual anal con el resultado de la última prueba (p= 0,031). Por otro lado, comunicaron haber utilizado el preservativo con la pareja sexual más reciente 70,4 % de los participantes.
Tabla 3 Hombres que tienen relaciones sexuales con hombres según resultado de la última prueba de VIH realizada y práctica sexual anal en los últimos seis meses, Cuba, 2019
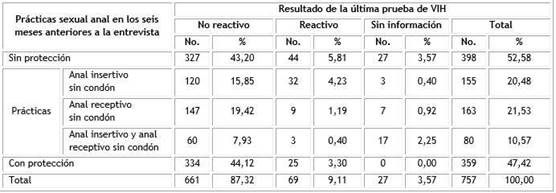
En los seis meses anteriores a la entrevista 9,4 % de los participantes informó haber recibido un diagnóstico de una ITS bacteriana como sífilis o gonorrea. De ellos, 6,0 % refirió haber tenido sífilis y el 3,3 % gonorrea (Tabla 4). Además, 8,5 % (64/757) percibió síntomas asociados a infecciones trasmitidas por vía sexual, Informaron haber tenido verrugas en el pene o el ano 1,6 % (12/757); ampollas en los genitales 1,3% (10/757) y 3,0 % (23/757) declaró haber tenido secreción uretral. En relación con el resultado referido de la última prueba del VIH realizada, la proporción de HSH no reactivos que tuvo sífilis o gonorrea (8, 3% 55/661), fue similar a la observada entre los reactivos para el virus (8,7% 6/69). No se encontró asociación estadísticamente significativa entre el padecimiento ITS, ni de síntomas de estas y el resultado de la última prueba de los que ya la tenían (p= 0,821 y p= 0,501), respectivamente.
Tabla 4 Hombres que tienen relaciones sexuales con hombres según resultado de la última prueba de VIH realizada y padecimiento de ITS, Cuba, 2019
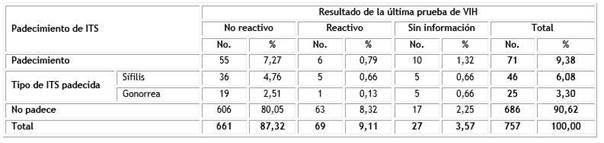
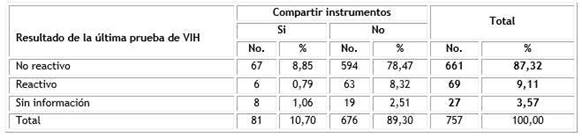
En los tres meses anteriores a la entrevista, 63,7 % de los participantes refirió haber consumido cinco o más dosis de alcohol durante un periodo aproximado de dos horas. Por otro lado, 10,7 % de los HSH informó haber compartido instrumentos como jeringuillas o agujas para usar anabolizantes/esteroides anabólicos/ hormonas/silicona (Tabla 5). Esta práctica fue informada por 10,1 % (67/661) de los hombres que tuvieron un resultado no reactivo en la última prueba de VIH realizada y por 8,7 % (6/69) de los que resultaron reactivos. No se encontró asociación estadísticamente significativa entre el consumo de alcohol, ni compartir instrumentos y el resultado de la última prueba de VIH realizada (p= 0,147 y p= 0,835).
Tabla 5 Hombres que tienen relaciones sexuales con hombres según resultado de la última prueba de VIH realizada e instrumentos compartidos, Cuba, 2019
El número de parejas sexuales informadas en los tres meses anteriores a la entrevista fue mayor o igual a cuatro en 45,2 % (342/757) de los participantes. Informaron haber aceptado dinero, objetos de valor, alcohol, vivienda o servicios a cambio de relaciones sexuales en los seis meses anteriores a la entrevista 38,0 % (288/757) de los HSH, y entre los que admitieron esta práctica, 35,5 % (269/757) informó que en alguna ocasión le habían propuesto más dinero a cambio de tener relaciones sexuales sin condón. La asociación estadística entre el número de parejas sexuales y el resultado de la prueba fue estadísticamente significativa (p= 0,000). En cambio, no se encontró asociación estadística entre la práctica de sexo transaccional, ni el sexo transaccional sin condón y el resultado de la última prueba (p= 0,432 y p= 0,232), respectivamente.
La relación sexual sin preservativo con una pareja seropositiva para el VIH lo informó 10,0 % (76/757) de los HSH, Asimismo, 27,9 % (211/757) refirió haber mantenido relaciones coitales sin preservativos con un hombre del que no conocían su estado serológico respecto al VIH. Según el resultado de la última prueba VIH realizada, las relaciones coitales sin protección con hombres VIH positivos lo informó 8,3 % (55/661) de los que advirtieron un resultado no reactivo, y por 28,9 % (20/69) de los que resultaron reactivos. La asociación estadística entre haber mantenido relaciones sexuales sin preservativo con una pareja seropositiva para el VIH y el resultado de la prueba, resultó estadísticamente significativa (p= 0,000).
Discusión
Los resultados del estudio confirman que, en las áreas de mayor transmisión de la infección, y los sitios de encuentro para HSH de esas áreas, predominan comportamientos y prácticas asociadas al mayor riesgo de adquirir o trasmitir el VIH, Este hallazgo corrobora los datos recibidos de diferentes fuentes,1,2) y aportan una profundización de la información sobre las poblaciones clave para la epidemia del VIH en Cuba.
La forma de exposición al VIH informada con mayor frecuencia fue la relación sexual penetrativa sin protección, Ello coincide con la principal vía de trasmisión de la infección en Cuba, donde 99,6 % de los casos ha sido por vía sexual.10) La proporción obtenida es similar a la informada en un estudio llevado a cabo por el Centro para el Control y la Prevención de Enfermedades de los Estados Unidos (CDC), donde 24,0 % de los participantes VIH positivos y 21,0 % de los hombres VIH negativos, informaron haber practicado el coito anal insertivo o receptivo sin preservativo 19
Por otro lado, el uso del condón con la pareja más reciente es un indicador aproximado o indirecto del uso sistemático.25) Los resultados de este estudio superan la media regional (63,0 %).25 No obstante, demuestran una brecha (19,6 %) respecto a la meta fijada para el 2020 en la región (90,0 %). La brecha observada resulta ligeramente superior a la obtenida en otro estudio realizado en Cuba, donde 79,5 % de los HSH declaró usar condón con la última pareja ocasiona.20
El mantenimiento de contactos sexuales de manera simultánea o sucesiva con varios compañeros o clientes, con los que se practicó sexo anal no protegido, resultó frecuente entre los participantes del estudio. Una investigación llevada a cabo por el CDC de los Estados Unidos, encontró que la mediana del número de parejas sexuales informadas en los 12 meses anteriores a la entrevista fue de cuatro.19) Se sabe que este tipo de prácticas desempeñan un papel determinante en la proliferación de la infección entre los HSH.15
La relación sexual sin preservativo con una pareja con un estado de VIH diferente o desconocido también fue informada por los participantes del estudio, Esta práctica también fue registrada en un estudio llevado a cabo en los Estados Unidos, donde 16,0 % de los hombres VIH negativos y 26,0 % de los VIH positivos, informaron haber tenido relaciones sexuales sin preservativo durante el encuentro sexual más reciente con una pareja seropositiva al VIH.19) Cabe destacar que el mayor riesgo derivado de esta práctica se produce cuando la persona positiva al VIH no ha logrado la supresión de la carga viral, No obstante, esta variable no fue explorada en el estudio realizado.
Otra forma de exposición al VIH informada por los participantes del estudio fue haber sido víctimas de una agresión sexual. La información disponible sobre tema en Cuba es limitada, y se basa únicamente en la descripción del fenómeno.20) Si bien, los protocolos de actuación para el VIH contienen acciones de prevención para las víctimas de una agresión sexual, deberían reforzar las estrategias del sector de la salud, para el abordaje de esta problemática en las poblaciones clave.
Por otro lado, la proporción de HSH que informó síntomas o que fueron diagnosticados de una ITS como gonorrea o sífilis coincide con resultados de estudios realizados en el contexto nacional e internacional.19,20 La percepción de síntomas como verrugas y ampollas en los genitales, al igual que en otros informes, fue inferior a la observada respecto a las infecciones bacterianas.19) No obstante, cabe destacar que la proporción de participantes que percibieron estos síntomas, fue inferior a la registrada en un estudio realizado en otro contexto (verrugas 12,0 % y herpes genital 10,0 %).19
El consumo de alcohol resultó muy frecuente entre los participantes, Estudios previos realizados en Cuba concluyen que los HSH ingieren bebidas alcohólicas con mayor frecuencia que el resto de la población (51,4 % declaró ser consumidores de alcohol), y que alrededor de uno de cada diez (8,6 %) consumen al menos dos veces por semana,20 Investigaciones realizadas en otros contextos han encontrado que el consumo de alcohol en exceso es común entre los HSH (VIH negativos 45,0 %, y VIH positivos 32,0 %).19 Se sabe que estar bajo los efectos del alcohol disminuye las posibilidades de negociar alternativas de protección, y dificulta la utilización del condón.26,27
Por otro lado, si bien, en Cuba la transmisión del VIH por jeringuillas infectadas se ha desestimado, por ser una vía de trasmisión que se ha asociado a las personas que usan drogas, las que no son tan frecuentes en nuestro contexto, sería interesante profundizar en el comportamiento de compartir jeringuillas para otros fines, ya que podría ser una vía de transmisión de la infección relevante entre los HSH, aún no explorada en el país.
Finalmente, el número de hombres que declaró ofrecer o recibir dinero a cambio de relaciones sexuales resulto frecuente, y superior al informado en estudios previos realizado en Cuba.20,21 En contraste, investigaciones realizadas en el contexto internacional arrojaron que 9,0 %19 y 50,0 %28 de los HSH declaró haber dado o recibido dinero o drogas a cambio de relaciones sexuales. Esta práctica se ha considerado un factor de riesgo para la infección por VIH,11,29) que, en el caso cubano, ha resultado más frecuente entre los varones; los cuales constituyen uno de los grupos mayormente afectados por la epidemia de VIH.
El aporte de la Red HSH-Cuba en la recolección de datos de campo fue indudable, lo que generó un muestreo mucho más diverso de HSH, que estudios previos realizados en el país.20) No obstante, el cuestionario se aplicó una sola vez para obtener información retrospectiva de los últimos 12 meses. En este sentido, la información obtenida a partir del autoreporte, se somete a las limitaciones típicas de estos datos, como los sesgos asociados con la deseabilidad social o con fallas de memoria,17) y la maximización de estos efectos a través del uso de cuestionarios administrados. Por otro lado, el no haber seleccionado una muestra probabilística, no permite realizar una inferencia estadística, sin embargo, el estudio tiene un alcance nacional, y por las características del tema y la población de estudio, el muestreo utilizado permitió el acceso a los participantes.
Se concluye que los hallazgos de este estudio confirman la ocurrencia de comportamientos y prácticas que se asocian con el mayor riesgo de adquirir o trasmitir el VIH entre los participantes del estudio.
Se recomienda realizar estudios periódicos que hagan posible comprender a mayor profundidad los factores de riesgo asociados, entre distintas poblaciones de HSH en Cuba quienes, como indican los resultados del estudio, enfrentan un riesgo elevado de infección por el virus.














