Introducción
La diabetes mellitus (DM) se ha convertido en un problema de salud a nivel mundial, debido al elevado número de personas que la padecen, y por asociarse con una alta morbilidad y mortalidad. La International Diabetes Federation (IDF) estimó en 2019 que 463 millones de personas en el mundo tenían diabetes y se prevé que para 2045 esta cifra ascenderá a 700 millones.1) Cuba no escapa a esta situación, donde la prevalencia también resulta elevada; hasta enero de 2018 -según Anuario Estadístico de Salud-2 era de 62,2 diabéticos por cada 1000 habitantes.
Entre las complicaciones macrovasculares, la enfermedad arterial periférica (EAP) constituye una de las expresiones clínicas más temidas por su poder invalidante para el paciente y los altos costos que genera; ello la convierte en un verdadero problema de salud.3) Esta se caracteriza por la estenosis u obstrucción de la luz arterial, debido a placas de ateroma en las extremidades inferiores, que provocan cambios hemodinámicos en el flujo sanguíneo con disminución de la presión de perfusión y, por tanto, isquemia de los tejidos. Además, resulta el principal factor de riesgo para las amputaciones mayores en los diabéticos; de este modo, el incremento acelerado de la población con diabetes tendrá implicaciones significativas, ya que más de estos pacientes estarán afectados con EAP en los próximos años. Se impone la necesidad de identificar tempranamente a los afectados.4
La prevalencia de EAP en las personas con DM supera a la percibida por los profesionales sanitarios por ser asintomática. En la mayoría de los casos se debe a la neuropatía periférica, que altera la sensibilidad al dolor y hace que la claudicación intermitente tenga menor valor diagnóstico en este grupo de pacientes. Entre el 20 % y 38 % de los diabéticos tiene EAP y en el grupo de los mayores de 70 años la frecuencia aumenta hasta alcanzar 60 %-70 %.4,5,6) Se estima que, al diagnóstico de la diabetes, el 8 % de los pacientes están afectados y esta cifra puede alcanzar el 45 % luego de 20 años de evolución de la enfermedad.7
En Cuba se ha reportado la EAP en personas con diabetes entre el 16 % y 46 %.8,9,10Rivero y otros8 hallaron una frecuencia de EAP de 44,3 % en los diabéticos pertenecientes a un área de salud de la ciudad de Camagüey. Llanes y otros9 realizaron una búsqueda activa de EAP en un área de salud del municipio Cerro y reportaron el 16,3 %. De forma similar, Valdés y Espinosa10 reportaron el 16,5 % de pacientes afectados.
El diagnóstico de EAP presupone la presencia de un proceso aterosclerótico sistémico y avanzado. La EAP, per se, es un factor de riesgo independiente del incremento de la mortalidad y aumenta a medida que progresa la gravedad de la complicación.11,12
En las personas con diabetes, el daño arterial periférico suele tener características particulares y la expresión clínica varía. Durante años, la enfermedad progresa sin que se produzcan síntomas en más del 75 % de los casos y el diagnóstico suele realizarse en estadios muy avanzados.4,6,13
El cálculo del índice de presiones tobillo-brazo (ITB), a partir de las presiones arteriales sistólicas de los miembros inferiores, constituye la herramienta fundamental para el diagnóstico de EAP, aun en estadio asintomático, y permite la pesquisa activa como complemento de la anamnesis y el examen físico. En personas con diabetes, la sensibilidad del método es de 90 % y la especificidad de 98 % para la detección de estenosis significativa mayor de 50 %.7,14,15,16) Sin embargo, su uso se ha visto cuestionado en personas con diabetes por la presencia de calcificaciones en la capa media arterial, que genera valores elevados del índice o falsamente normales; no obstante, existe consenso en que tales limitaciones no deben restringir su uso.7,15,16,17
Las principales razones para diagnosticar una EAP asintomática en individuos con diabetes son iniciar intervenciones más intensivas en el cuidado de sus pies, controlar el resto de los factores de riesgo y realizar la evaluación por el cirujano vascular.7,15,16
Sobre esta base, este trabajo tuvo como objetivo caracterizar la EAP asintomática en pacientes con DM tipo 2 con menos de 10 años de evolución; también se determinó si existía relación entre los resultados del índice tobillo-brazo y algunas variables clínicas; así como si la combinación de estas variables aumentaba la frecuencia de EAP asintomática.
Métodos
Se realizó una investigación analítica de corte transversal en pacientes con diabetes de tipo 2, entre 40 y 60 años, de hasta 10 años de evolución de la enfermedad, seleccionados entre los ingresos del Centro de Atención al Diabético (CAD) del Instituto de Endocrinología, a partir de septiembre de 2017 y de manera consecutiva hasta completar el tamaño de muestra planificado, cuyo cálculo se realizó sobre la base de los siguientes supuestos:
Tamaño de población (N): número de pacientes atendidos en el CAD en un año (2016) igual a 4515.
Frecuencia esperada de EAP asintomática en pacientes con DM = 11,3 %.2
Error máximo admisible en la estimación = 5 %.
Confiabilidad de 95 %.
Como resultado, el número mínimo de sujetos a estudiar fue 174; y, al considerar un 5 % de probabilidad de “no respuesta”, el tamaño de muestra resultó de 185 sujetos.
Se excluyeron los pacientes con diagnóstico previo de EAP o de síndrome de pie diabético, o con síntomas o signos sugestivos de estas complicaciones.
Las variables estudiadas fueron: edad (años), sexo (masculino, femenino), color de la piel (blanca, negra, mestiza) y tiempo de evolución de la diabetes (años); también aquellas a partir de los resultados del ITB, que aparecen a continuación:
Presión arterial sistólica (PAS) de cada una de las arterias exploradas (braquial derecha e izquierda, pedia derecha e izquierda, tibial posterior derecha e izquierda).
Índice tobillo-brazo (ITB), calculado a partir de la PAS de cada una de las arterias exploradas.
Para calcular el ITB se utilizó como numerador la PAS de cada tobillo (arterias tibial posterior y pedia) y como denominador la PAS más elevada de las dos braquiales exploradas (brazo-control).
Según los resultados del ITB, y a partir de los criterios que se describen en cada caso, los pacientes se categorizaron del modo siguiente.15,16
Con EAP: valores de ITB bajos (≤ 0,90). Pacientes complicados con EAP.
Normales: valores normales del ITB (0,91-1,39). Pacientes no complicados.
Con arterias calcificadas: cuando el ITB fue alto (≥ 1,4). Pacientes no complicados.
La EAP asintomática se definió como la ausencia de síntomas y signos sugestivos de isquemia en miembros inferiores y la presencia de ITB ≤ 0,90. Por otra parte, la gravedad de la EAP se clasificó como ligera (0,70-0,90), moderada (0,40-0,69) y grave (< 0,40).15,16
Se consideró el tiempo de evolución de la diabetes como transcurrido en años, desde su diagnóstico hasta la actualidad. Se establecieron tres grupos: menos de un año de evolución, de 1-5 años y de 6-10 años, respectivamente.
Otras variables clínicas que se tuvieron en cuenta fueron las siguientes:
Antecedentes patológicos personales: presencia de otras enfermedades asociadas con la diabetes.
Complicaciones relacionadas con la diabetes (ya diagnosticadas): polineuropatía diabética, enfermedad renal diabética, enfermedad cardiovascular aterosclerótica, retinopatía diabética, enfermedad cerebrovascular aterotrombótica.
Actividad física (según las recomendaciones de la ADA):18)
Consumo de bebidas alcohólicas (según las escalas de la ADA):18)
Abstemio: no se consume bebidas alcohólicas.
Consumo moderado: consumo ≤ 30 g de alcohol/día (en hombres) y ≤ 15 g de alcohol/día (en mujeres).
Abusivo: > 30 g de alcohol/día (en hombres) y >15 g de alcohol/día (en mujeres). Se consideró la cantidad de gramos de alcohol o sus equivalentes entre las diferentes bebidas: 15 g de alcohol = 50 mL de bebidas destiladas, 350 mL de cerveza y 150 mL de vino, respectivamente.
Tabaquismo
Obesidad: se tomó en consideración la presencia de, al menos, uno de estos criterios: índice de masa corporal [IMC = peso/talla2 (kg/m2)] y/o circunferencia abdominal (CA).19 Se estableció obesidad si IMC ≥ 30 y obesidad abdominal según el sexo: hombres CA ≥ 102 cm y mujeres CA ≥ 88 cm.
De todas las variables clínicas antes expuestas, se tomaron en consideración para evaluar la posible relación entre su combinación con la EAP, aquellas consideradas como factores de riesgo para la aparición de complicaciones crónicas de la diabetes: ser fumador, inactivo, hipertenso u obeso; y tener, al menos, otra complicación de la diabetes. Quedaron establecidos: 0,1 o más, 2 o más, 3 o más y 4 o más factores de riesgo.
Procedimientos
Para tomar las presiones arteriales en los miembros inferiores en el estudio del ITB se utilizó un equipo Doppler (sonda de 8 MHz) y un esfigmomanómetro convencional de mercurio bien calibrado, con los manguitos de 18 cm, y una pequeña cantidad de gel conductor. Se procedió según las recomendaciones establecidas para el uso del equipo.
Plan de procesamiento estadístico
Se determinaron las distribuciones de frecuencia de las variables cualitativas (media o mediana) y la desviación estándar o el rango de las cuantitativas, según correspondiera. Se llevaron a cabo tabulaciones cruzadas del ITB con las variables clínicas de tipo cualitativas, como edad, sexo, color de la piel, tiempo de evolución de la diabetes, actividad física, consumo de bebidas alcohólicas, tabaquismo, hipertensión arterial (HTA) y obesidad, mediante la prueba chi cuadrado para evaluar la significación estadística de la posible asociación. También se empleó este estadígrafo para la tabulación cruzada del ITB con otras complicaciones de la DM.
Para comparar las medianas de las variables cuantitativas (IMC y CA) entre categorías del ITB, se utilizó la prueba de Kruskal-Wallis. Se llevaron a cabo tabulaciones cruzadas de variables dicotómicas computadas, a partir del número de combinación de variables clínicas con la EAP (hubo dos categorías: sí y no); y se utilizó la prueba chi cuadrado para evaluar la significación estadística de la posible asociación. En todos los análisis se consideró un valor de a = 0,05 como nivel de significación estadística.
Resultados
De los 190 pacientes estudiados, se identificaron 12 con índices bajos, consistentes con una EAP asintomática (6,3 %), mientras que el 8,9 % presentó índices altos. En sentido general, la mayoría tuvo valores normales.
Con respecto a la afectación de los vasos en los pacientes con EAP, la arteria más frecuentemente afectada en 10 de los 12 pacientes fue la pedia derecha, pero sin diferencias significativas con respecto a los demás vasos explorados. Según la escala de gravedad, en todos los casos resultó ligera. La mitad de los pacientes (6 de 12) presentó afectación en ambos miembros inferiores. Las presiones más bajas estuvieron en el sector de las arterias pedias derechas, lo cual generó la media más baja de los ITB (Tabla 1).
Tabla 1- Distribución de las presiones arteriales y de los índices de presiones tobillo-brazo en los pacientes con EAP asintomática
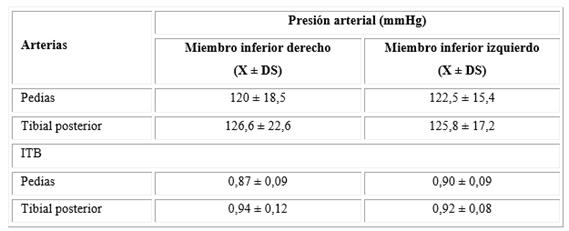
Nota: X = media; DS = desviación estándar; ITB = índice de presiones tobillo-brazo.
Se encontró que predominaron los pacientes en el grupo de edades de 51-60 años. No hubo diferencias significativas entre la edad y la presencia de índices normales o alterados (Tabla 2).
La muestra estudiada se caracterizó por un predominio ligero de mujeres con respecto a los hombres. No hubo diferencias significativas entre el sexo y la presencia de EAP. Con respecto al color de la piel, predominó el color de la piel blanca con respecto a los mestizos y negros. La mayoría de los enfermos con EAP tenían piel blanca (10 de 12). El color de la piel no se relacionó con el resultado del índice (Tabla 2).
El 57,2 % de los pacientes tenían menos de un año de diagnóstico de la diabetes. La mayoría de los pacientes con EAP tenían diagnóstico reciente de la enfermedad (menos de un año); sin embargo, el tiempo de evolución de la diabetes no se asoció con la presencia de EAP, según los resultados del índice (Tabla 2).
Con respecto al consumo de bebidas alcohólicas, más del 70 % de los pacientes estudiados eran abstemios y no hubo pacientes con consumo abusivo. La mayoría de los pacientes con EAP eran abstemios. De forma similar, no hubo diferencias significativas entre este hábito tóxico y el resultado del ITB. En cuanto a la actividad física, solo el 3,6 % de los pacientes estudiados resultaron activos. La mayoría cumplía con los criterios de realizar ejercicios de forma ocasional (76,2 %). La actividad física no se asoció con la presencia de EAP, según el resultado del ITB (Tabla 2).
El 78,9 % de la muestra no fumaba, mientras que el 21 % fumaba o había estado expuesto al hábito tabáquico en algún momento de su vida. La mayoría de los pacientes complicados con una EAP no fumaba (10 de 12), por lo que tener EAP no se relacionó con el tabaquismo en los pacientes estudiados (Tabla 2).
Entre los antecedentes patológicos personales, la HTA fue la enfermedad más frecuente y la mayoría de los pacientes con EAP tenía diagnosticado HTA. Sin embargo, no hubo diferencias significativas entre su presencia con respecto a los resultados del ITB. En cuanto a la obesidad, el 49,4 % de los pacientes eran obesos. En los pacientes con EAP, 6 de 12 resultaron obesos, y tenían mayor IMC y CA con respecto a los otros dos grupos, pero la diferencia no fue significativa (Tabla 2).
Tabla 2- Características clínicas de los pacientes, según los resultados del índice de presiones tobillo-brazo para la categorización de la enfermedad arterial periférica
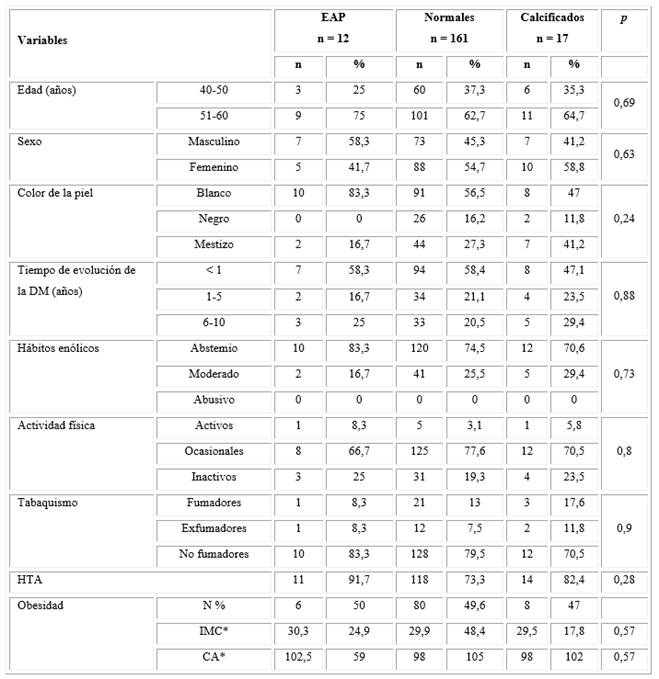
Nota: EAP = enfermedad arterial periférica; DM = diabetes mellitus; HTA = hipertensión arterial; IMC = índice de masa corporal; CA = circunferencia abdominal. Los porcientos fueron calculados sobre el total de la muestra de cada grupo. Prueba de chi cuadrado. p = nivel de significación estadística. *Mediana/rango/prueba de Kruskal-Wallis.
Se constató que más del 60 % de los pacientes no tenían complicaciones conocidas de la diabetes, las cuales no fueron asociadas con la presencia de EAP, según los resultados del ITB, excepto para la cardiopatía isquémica (Tabla 3).
Tabla 3- Presencia de complicaciones de la diabetes, según los resultados del índice de presiones tobillo-brazo para la categorización de la enfermedad arterial periférica
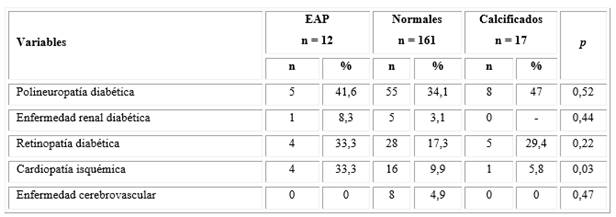
Nota: Los porcientos fueron calculados sobre el total de la muestra de cada grupo. p = nivel de significación estadística.
Se observó que en los pacientes con ITB bajos, la EAP se manifestaba en presencia de uno o más factores de riesgo asociados con la diabetes, pues la frecuencia de pacientes con 1, 3 y 4 factores fue muy similar (33,3 %). De igual modo ocurrió con los otros dos grupos de estudio, por lo que la asociación de otros factores de riesgo con la diabetes, no se vinculó con la EAP asintomática (χ 2 = p = 0,66) (Tabla 4).
Tabla 4- Número de factores de riesgo, según los resultados del índice de presiones tobillo-brazo para la categorización de la enfermedad arterial periférica
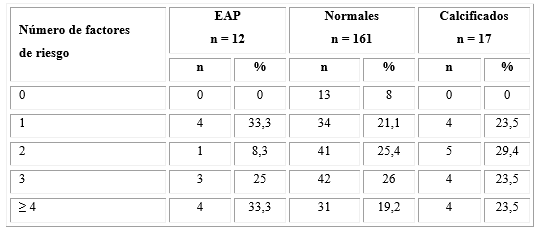
Nota: Los porcientos fueron calculados sobre el total de la muestra de cada grupo. p = nivel de significación estadística.
Se constató que hubo un incremento de la frecuencia de la EAP asintomática cuando se combinaron las variables clínicas en estudio, a medida que aumentó el número de factores de riesgo en la combinación (excepto para la combinación de 1 o más factores con respecto a “2 o más”), aunque ello no fue estadísticamente significativo (Tabla 5).
Tabla 5- Relación entre el número de factores de riesgo y la enfermedad arterial periférica asintomática
| Número de factores de riesgo | N | EAP | Frecuencia (%) | |
|---|---|---|---|---|
| 0 | 13 (13) | 0 | 0 | 0 |
| 1 o más | 42 (160) | 12 | 12 | 0,30 |
| 2 o más | 47 (122) | 8 | 8 | 0,76 |
| 3 o más | 49 (80) | 7 | 7 | 0,38 |
| ≥ 4 | 39 (35) | 4 | 4 | 0,24 |
Nota: EAP = enfermedad arterial periférica. p = nivel de significación estadística.
Discusión
No se encontraron reportes de EAP asintomática en Cuba para comparar estos resultados, por lo que este constituye el primer acercamiento a dicha complicación en estadio asintomático en nuestro medio. Se identificaron solo 12 pacientes con EAP asintomática (6,3 %), lo cual coincide con algunos, pero no con la mayoría de los estudios realizados en pacientes con diabetes. La prevalencia de EAP resultó muy variable y dependió de las poblaciones estudiadas.6,20) La estimación de la prevalencia exacta de la EAP en los diabéticos se vio afectada por diversos factores, entre ellos, por ser asintomática y por un examen físico poco preciso, sobre todo en estadios iniciales.
La EAP se ha reportado en 6 %-30 % de población diabética en China;21) de forma similar, en España se ha identificado entre 11 %-32 %, según diversas investigaciones.22)
Se conoce que la prevalencia de EAP aumenta con la edad. En este sentido, Escobar y otros6) evaluaron a personas con diabetes mayores de 70 años y evidenciaron una prevalencia de 70,9 %; pero en población de menor edad, como la de este estudio, la frecuencia es menor.
Se plantea que hay diferencias significativas en cuanto al sexo en la aparición y progresión de la aterosclerosis como fenómeno inherente a la vida. Existen estudios que han mostrado que la EAP afecta principalmente a los hombres.3) Sin embargo, también hay una sólida evidencia que afirma la afectación tanto de hombres como mujeres, como se pudo evidenciar en este estudio, sin diferencias significativas al respecto.23
En las personas de piel negra se reporta un ITB menor en comparación con otras poblaciones, aun con el ajuste de los factores de riesgo, lo cual se ha explicado por fenómenos fisiológicos, pero ello no implica una frecuencia mayor de EAP.24) En este estudio la mayoría de los pacientes con EAP tenían piel blanca y no hubo diferencias significativas con respecto a la presencia de índices bajos o altos, lo cual podría deberse a que en Cuba existe gran mestizaje, lo que determina que el color de la piel no resulte un determinante de las particularidades propias de una raza pura.25
El tiempo de evolución de la diabetes se correlaciona con la incidencia y el grado de afectación de la EAP.3,4) Se ha reportado un OR de EAP de 3,8 y 4,3 para la duración de 10-20 años y más de 20 años. Ello justifica que el ITB deba indicarse a todas las personas con diabetes con más de 10 años de la enfermedad.7) En los pacientes con menos tiempo de duración de la enfermedad, el riesgo es menor, como se observó en este estudio, pero, si coexisten otros factores de riesgo cardiovascular, el riesgo podría aumentar. De ahí la importancia de identificar cuáles individuos se beneficiarían con la pesquisa activa.
El consumo moderado de bebidas alcohólicas se asocia con una menor prevalencia de síndrome metabólico, diabetes, enfermedad cardiovascular y EAP. Sin embargo, el consumo abusivo se vincula con un incremento de todas las causas anteriores.26) En este estudio no hubo diferencias significativas entre el consumo de alcohol y la presencia de EAP asintomática.
El tabaquismo se considera el factor de riesgo modificable más importante para el desarrollo de la EAP y tiene una relación dosis dependiente.20 La investigación Edimburgh Artery Study27 concluyó que los fumadores tienen 4 veces más riesgo de desarrollar EAP que los no fumadores. En este trabajo, la mayoría de los pacientes no fumaban, incluidos los complicados con EAP, lo que podría justificar la baja frecuencia de enfermos identificados.
La presencia de HTA se asocia con la arteriopatía periférica; los pacientes hipertensos tienen más riesgo de desarrollar claudicación que los normotensos.28) En esta investigación no hubo relación entre la presencia de HTA y los resultados del ITB, lo cual coincide con algunos de los estudios revisados, en los cuales no se pudo demostrar asociación. Ello podría deberse al origen multicausal de esta complicación.
Se conoce que la obesidad constituye uno de los factores de riesgo más importantes para el desarrollo de enfermedad cardiovascular; sin embargo, varios estudios han reportado un fenómeno contradictorio, conocido como “paradoja de la obesidad”, en el cual el peso corporal se comporta como un factor protector de mortalidad y supervivencia. Con respecto a la relación con EAP, este representa el factor de riesgo con resultados más paradójicos. Algunos estudios epidemiológicos no han hallado asociación; por el contrario, otros evidencian una asociación inversa entre el IMC y la EAP.29) En esta investigación no se observó asociación, lo cual podría justificarse de forma similar a como se hizo con los factores de riesgo antes expuestos; y los pacientes con EAP tenían mayor IMC y circunferencia abdominal, aunque ello no resultó significativo.
Las complicaciones coexisten con frecuencia en las personas con diabetes, tanto microvasculares como las de grandes vasos.11 En Action in Diabetes and Vascular Disease: Preterax and Diamicron MR Controlled Evaluation (ADVANCE),11 la presencia de complicaciones microvasculares al inicio del seguimiento de los pacientes aumentó el riesgo de desarrollar EAP; no así las macrovasculares. Sin embargo, la EAP se ha asociado con enfermedad aterosclerótica en otros lechos vasculares. En este estudio, la presencia de cardiopatía isquémica previa se relacionó de forma significativa con la EAP asintomática, pero no con otras complicaciones. Ello podría deberse a que la mayoría de los pacientes tenían diagnóstico reciente de la diabetes, ingresaron por descontrol glucémico y procedían de consultas no especializadas, por lo que podrían no tener diagnosticadas estas complicaciones, especialmente las microvasculares.
La asociación de factores de riesgo aumenta el riesgo de que aparezca una EAP, debido a su relación multicausal. En este estudio, la combinación de las variables clínicas, consideradas como factores de riesgo para la aparición de complicaciones, no se asoció de forma significativa con una mayor frecuencia de EAP, pero hubo un incremento de los casos a medida que se combinaban estos factores. Ello podría justificarse por las condiciones de selección de los pacientes estudiados, así como por el carácter multifactorial y el tiempo de exposición necesario al factor de riesgo para que se haga evidente una complicación macrovascular, el cual fue desconocido en la mayoría de los factores que se controlaron. Una investigación previa en individuos con factores de riesgo que conforman el síndrome metabólico (dislipidemia, prediabetes, HTA, obesidad y sin diabetes) evidenció que la combinación de 3, 4 o más factores aumentaba el riesgo de EAP asintomática.30
Este estudio tuvo como limitaciones que los pacientes procedían de los ingresos del CAD. Se consideraron como otras limitaciones no poder precisar el control metabólico del paciente desde el diagnóstico de la diabetes -incluidos el control glucémico, de lípidos y de presión arterial-, teniendo en cuenta que la etiología de las complicaciones macrovasculares, entre ellas, la EAP, es multifactorial. El diseño del estudio limitará la generalización de los resultados obtenidos.
Se concluye que la EAP asintomática constituye una complicación poco frecuente en las personas con diabetes menores de 60 años y con menos de 10 años de evolución de la enfermedad. Esta complicación resultó ligera en todos los pacientes identificados y la arteria más frecuentemente afectada fue la pedia derecha. La EAP asintomática se asoció con la cardiopatía isquémica, no ocurrió así con otros factores de riesgo estudiados, ni su combinación aumentó la frecuencia de aparición de la enfermedad.














