Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Médica Electrónica
versión On-line ISSN 1684-1824
Rev. Med. Electrón. v.32 n.5 Matanzas sep.-oct. 2010
HOSPITAL MILITAR DOCENTE DR. MARIO MUÑOZ MONROY.
MATANZAS
Revista Médica Electrónica. 2010;32(5)
Adenocarcinoma de la ampolla de Vater. A propósito de un caso
Vater's ampulla adenocarcinoma. A propos of a case
AUTORES
Dr. Ariel Jordán Alonso (1)
Lic. Datiel Cruz Méndez (2)
Dr. Raúl Bello Delgado (3)
Dr. Osvaldo Alejo Concepción (3)
Dr. Norkis Alonso Domínguez (3)
Dr. Oriol Alfonso Moya (4)
1) Especialista de II Grado en Cirugía General Máster en Urgencias Médicas y Dirección de Empresas. Profesor Asistente. Hospital Militar Docente Dr. Mario Muñoz Monroy. Matanzas.
2) Licenciada en Enfermería. Hospital Militar Docente Dr. Mario Muñoz Monroy. Matanzas.
3) Especialitas de I Grado en Cirugía General. Hospital Militar Docente Dr. Mario Muñoz Monroy. Matanzas.
4) Residente de cuarto año en Cirugía General. Hospital Militar Docente Dr. Mario Muñoz Monroy. Matanzas.
RESUMEN
El 99 % de los tumores malignos de la ampolla de Vater, son carcinomas. Resultan infrecuentes y de difícil diagnóstico, ya que concurren en el área, las patologías pancreáticas, del tercio distal del conducto biliar común, conducto pancreático y mucosa duodenal adyacente. El término carcinoma ampular no sólo hace referencia a una ubicación topográfica, sino también al origen histológico de los mismos, pues implica que deriva de la mucosa intestinal que tapiza dicha región. Se comunica un caso diagnosticado en el Hospital Militar Docente Dr. Mario Muñoz Monroy, de Matanzas, que acudió con un síndrome ictérico, y luego de realizada la colangiografía retrógrada endoscópica (CPRE) con toma de biopsia, ultrasonido y TAC abdominal, se pudo llegar al diagnóstico de adenocarcinoma mucoproductor de la ampolla de Vater. Fue sometido a cirugía radical con resultado exitoso.
DeCS
NEOPLASMAS DEL CONDUCTO BILIAR COMÚN/diagnósticoNEOPLASMAS DEL CONDUCTO BILIAR COMÚN/ultrasonografía
NEOPLASMAS DEL CONDUCTO BILIAR COMÚN/microbiología
NEOPLASMAS DEL CONDUCTO BILIAR COMÚN/patología
NEOPLASMAS DEL CONDUCTO BILIAR COMÚN/cirugía
COLANGIOGRAFÍA/métodos
TOMOGRAFÍA COMPUTARIZADA POR RAYOS X/métodos
LAPAROTOMÍA/métodos
INFORMES DE CASOS
HUMANOS
MEDIANA EDAD
MASCULINO
INTRODUCCIÓN
Los cánceres de la ampolla de Vater son raros y representan solamente el 0,2 % de los cánceres gastrointestinales, y el 6 % de los tumores periampulares (1,2). El concepto tradicional categoriza al cáncer ampular como distinto de los del duodeno, conducto biliar distal y páncreas, por dos razones: a) los cánceres ampulares se presentan más temprano y es más probable que sean resecables al momento de hacerse el diagnóstico (2), y b) la sobrevida después de la resección es intermedia entre el cáncer duodenal por un lado, y el pancreático o de la vía biliar distal por el otro (2-7). Los pacientes típicamente se presentan en su sexta década de la vida, siendo los síntomas más comúnmente presentes la ictericia, pérdida de peso y dolor abdominal (5). Los carcinomas ampulares son pasibles de resección en más del 80 % de los casos (2-6). Ha habido una mejora en los resultados de la resección quirúrgica del mismo en las últimas décadas. Mientras que los estudios tempranos reportaban tasas de mortalidad operatoria del 15 al 23 % (7-9) y tasas de morbilidad del 40 al 60 % (7,10,11), reportes recientes describen mortalidades operatorias de menos del 5 % y tasas de morbilidad entre el 30 y el 50 % (6,11-4). La duodenopancreatectomía cefálica en un tiempo (operación de Trimble) es el proceder estándar para la resección de estos tumores, siendo utilizados escasamente la resección de la ampolla, y más recientemente, la resección duodenopancreática con conservación pilórica, con menos repercusión en la dinámica digestiva. Todas estas intervenciones requieren un soporte avanzado durante el transoperatorio y el postoperatorio inmediato y mediato por la gran injuria que se le provoca al paciente y los graves trastornos de la homeostasia que con frecuencia dan al traste con la vida del paciente y con el éxito de la operación. Estos resultados para la duodenopancreatectomía cefálica pueden también esperarse en pacientes de 70 años o mayores (15). Adicionalmente, las tasas de sobrevida a 5 años para el carcinoma ampular han aumentado, desde el 33 % en los estudios publicados desde 1973 hasta 1986, al 40-67 % para los estudios publicados a partir de 1986 (11,12,16). Los factores que se cree influencian en la sobrevida incluyen estado de los márgenes (17), estadio del tumor (17), grado tumoral (18) , la presencia de metástasis en los ganglios linfáticos (6,17) , invasión perineural (12), diferenciación del tumor (4) y transfusión de sangre perioperatoria (6). El factor más común que mantiene significación en el análisis multivariado es la presencia de metástasis en los ganglios linfáticos (17). Cuando se considera solamente a los pacientes con ganglios negativos, la duodenopancreatectomía se asocia con una cura potencial en el 80 % de los casos. Esto se correlaciona con datos recientes de Japón, en los que se examinan los patrones de fracaso en el cáncer ampular, los que señalan un tiempo promedio de recidiva de 13 meses, con un rango entre 0,7 y 33 meses (16). Se ha reportado que las lesiones benignas tienen intervalos más largos, durante los cuales se pueden identificar las recidivas, mientras que las resecciones locales pueden tener un tiempo más largo para recidivar (17). Esta información puede ser usada para dirigir la vigilancia en el seguimiento alejado. Este trabajo se proponemos presentar un caso diagnosticado y operado de una neoplasia en la ampolla de Vater, en el Hospital Militar Docente Dr. Mario Muñoz Monroy, de Matanzas.
Presentación del caso
Se trata de un paciente mestizo, de 55 años de edad, sin antecedentes de interés, que niega padecer de diabetes mellitus, hipertensión arterial o dislipidemia, y sin hábitos tóxicos. Tres semanas antes de su ingreso comienza a presentar cuadro de íctero asociado a acolia, coluria, prurito que va en aumento, y diarreas líquidas, así como astenia y anorexia.
Al examen físico se encontró un paciente de buena constitución física, con íctero verdínico de piel y mucosas, un abdomen doloroso a la palpación del hipocondrio derecho, sin poder precisar la existencia de alguna masa a ese nivel, el resto de la exploración física era negativa.
Exploraciones
• Laboratorio
Eritrosedimentación: 55 mm/h
TGP: 138 u/L
GGT: 366 u/L
• Imagenológicos
U/S abdomen: vesícula aumentada de tamaño con paredes finas. Hígado con dilatación ligera a moderada de vías biliares intrahepáticas. No se visualizan colédoco y páncreas.
TAC abdomen: Dilatación marcada de vías biliares intrahepáticas. Dilatación de toda la vía biliar hasta duodeno, colédoco de 12 mm. Vesícula distendida de paredes finas, sin litiasis. Páncreas normal. No presencia de adenopatías sospechosas. Se observa imagen hipodensa a nivel de segunda porción del duodeno que no capta contraste que se corresponde con tumor de la ampolla de 16X18 mm.
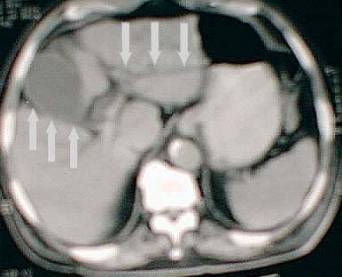
Figura 1. TAC de abdomen. Dilatación de las vías biliares principales y la vesícula biliar.
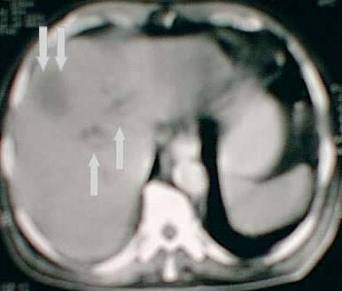
Figura 2. TAC de abdomen. Dilatación de vías biliares intrahepáticas.
CPRE: Se visualiza papila duodenal de aspecto tumoral muy friable y dura al contacto. La mucosa que lo circunda no parece infiltrada. No se puede canular la papila. Se toma biopsia.
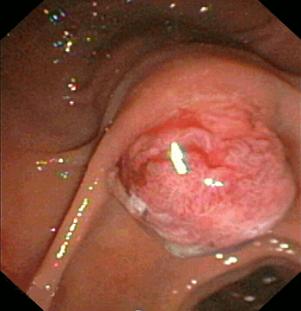
Figura 3. Imagen de la CPRE que muestra el ampuloma.
Biopsia: adenocarcinoma mucoproductor de la ampolla de Vater.
Con todos estos datos se traslada al servicio de cirugía para su planificación quirúrgica. Se le realizará una duodenopancreatectomía cefálica en un tiempo (operación de Whipple-Trimble) (2).
Intervención quirúrgica: Se realiza laparotomía subcostal bilateral (en cúpula superior). Se observa tumor de ampolla de Vater de 3 cm con varias adenopatías retroduodenales. Se practicó duodenopancreatectomía cefálica con extirpación del antro gástrico, vesícula, vía biliar extrahepática distal inmediatamente por encima del confluente hepatocístico, duodeno y cabeza del páncreas. Reconstrucción con anastomosis pancreatoyeyunal término-terminal (telescopiada), biliar término-lateral y gastroyeyunostomía término-lateral antecólica tipo Polya-Krömlein con yeyunoyeyunostomía en asa de Wolfe-Braun.
Postoperatorio: Se traslada a Terapia Polivalente donde transcurre su postoperatorio inmediato y mediato precoz sin incidentes, se retira la sonda nasogástrica a las 72 horas; se inicia la alimentación oral y se traslada a la sala de cirugía después del sexto día del postoperatorio. Al 16to. día de operado, comienza con picos febriles en las tardes que se repetían en días sucesivos sin otras alteraciones aparentes. Se aspira colección serosa intraabdominal guiada por ultrasonido, y se reinicia tratamiento antibiótico (el cultivo del líquido aspirado fue negativo a la presencia de gérmenes, pero el estudio citoquímico reportó la presencia de amilasa sérica). El cuadro cede y el paciente egresa a los 29 días después de su operación, con buen estado general, sin íctero ni trastornos metabólicos y alimentándose correctamente, con seguimiento por consulta externa y remisión ulterior a Oncología.
. 
Figura 4. El paciente en su consulta postoperatoria.
DISCUSIÓN
Los tumores del área periampular (carcinoma de cabeza de páncreas, ampuloma y colangiocarcinoma intrapancreático), tienen una presentación clínica muy similar con ictericia sin dolor y dilatación de la vía biliar intrahepática, extrahepática y de la vesícula biliar. Los mejores medios de exploración para el diagnóstico son la colangiografía retrógrada endoscópica (CPRE) y la TAC abdominal con colimación fina del área pancreática, porque permiten estudiar el lugar de la obstrucción, la presencia de tumor, adenopatías peripancreáticas, así como la posibilidad de metástasis hepáticas. Los pacientes deben ser operados siempre con biopsia realizada. La intervención estándar es la duodenopancreatectomía cefálica. Estudios prospectivos, retrospectivos y aleatorios han sido incapaces de mostrar diferencias entre la preservación pilórica y el Whipple clásico (1,2,20,21). La cirugía de los tumores periampulares es la que más depende de la experiencia del cirujano y del volumen del centro (número de intervenciones anuales que se realizan), por la frecuencia de las complicaciones, sobre todo en el postoperatorio inmediato, con graves trastornos hemodinámicos y de la homeostasia y la alta morbilidad por la complejidad de la técnica quirúrgica y la radicalidad de la misma (22).
REFERENCIAS BIBLIOGRÁFICAS
1. Kim RD, Kundhal PS, McGilvray ID. Predictors of failure after pancreaticoduodenectomy for ampullary carcinoma. J Am Coll Surg. 2006;202:112-9.
2. Whipple AO, Parson WB, Muellens CR. Treatment of carcinoma of the Ampulla the Vater. Ann Surg. 1935;102:763-79.














