INTRODUCCIÓN
Es ampliamente conocido que los alimentos pueden alterar la absorción y el efecto de los fármacos. La interacción con los alimentos es diferente para cada uno de ellos y no tiene la misma relevancia en todos los pacientes, pues suele ser más importante en ancianos, en diabéticos y en pacientes con enfermedades cardiovasculares o malnutrición. Por este motivo se debe aconsejar al paciente sobre el modo de consumo de la medicación y su relación con las comidas1.
Al hablar de una interacción farmacocinética alimento-medicamento el responsable es el alimento que puede modular el efecto de un fármaco. La interacción puede ser debida a factores inespecíficos; es decir, resultantes de la simple presencia de los alimentos en el tracto gastrointestinal o de una proporción de los componentes de la dieta; pero también por algún componente natural o adicionado (aditivos o contaminantes) o incluso por suplementos vitamínicos o minerales1,2. Estas interacciones pueden ser provocadas por alteraciones en los mecanismos de absorción, distribución, metabolismo o excreción de los medicamentos. Sin embargo, la mayoría de problemas tienen lugar durante el proceso de la absorción del fármaco. Su resultado podría ser una variación en la biodisponibilidad: aumento, disminución o retraso en el tiempo que tarda en alcanzar una concentración adecuada del principio activo en sangre. Este aspecto de la terapia puede tener repercusiones clínicas importantes1,2.
Pacientes de especial riesgo son dignos de esmerada atención en la dispensarización y la atención farmacéutica, sobre todo aquellos que toman fármacos anticoagulantes o antitrombóticos en general, que son medicamentos de difícil control por su multiplicidad de interacciones; pacientes pertenecientes a poblaciones especialmente sensibles como embarazo, lactancia o malnutrición; ancianos, principalmente por los fármacos que actúan sobre el sistema cardiovascular; pacientes que toman medicamentos con un margen terapéutico reducido, o que requieren una concentración plasmática sostenida, como: anticonvulsivantes, digoxina, teofilina, vancomicina, entre otros; que si no se monitorizan adecuadamente, pueden causar intoxicaciones1,3-6.
En todos los manuales de farmacología existe un capítulo dedicado a las interacciones entre medicamentos y alimentos para saber si deben separarse unos de otros. También hay información sobre los fármacos que alteran la absorción de determinados nutrientes. Sin embargo, no es habitual encontrar información sobre cómo influyen los alimentos en la acción de un medicamento, ya sea para potenciar, disminuir o incluso bloquear su acción6-8.
Estas interacciones pueden producir efectos negativos en la seguridad y eficacia del tratamiento farmacológico y el estado nutricional del paciente. No obstante, pueden prevenirse mediante una actuación conjunta por parte del equipo de profesionales sanitarios: médico, farmacéutico, dietista-nutricionista y enfermero. En la actualidad existe un amplio consenso sobre la importancia de que los profesionales sanitarios estén familiarizados con las interacciones entre nutrientes y fármacos, y que además reciban una educación continuada para optimizar la terapéutica y mantener un estado nutricional adecuado del paciente7,8.
En los pacientes del Hogar de Ancianos 1 de Santa Clara se pone de manifiesto la polifarmacia debido a sus antecedentes patológicos personales, la edad y los factores de riesgos asociados, entre otros. Pero a esto se le suma que, en ocasiones, se presentan descompensaciones de las enfermedades crónicas preexistentes, lo cual pudiera deberse a interacciones alimentos-medicamentos, tema en el que no se piensa con frecuencia. Por esta razón el objetivo de esta investigación fue identificar las posibles interacciones entre fármacos y alimentos en pacientes con enfermedades crónicas, y -basado en el diagnóstico realizado- diseñar un programa educativo para trabajadores y pacientes con el fin de aumentar el nivel de información y lograr una administración adecuada.
MÉTODO
Se realizó una investigación de corte transversal, en dos etapas, con los 35 individuos con diagnóstico de enfermedades cardiovasculares del Hogar de Ancianos número 1 de la ciudad de Santa Clara, Cuba, desde enero de 2018 hasta diciembre del 2019.
Primera etapa
Se revisaron las historias de salud individuales de cada paciente y en la primera etapa se realizó un estudio observacional descriptivo sobre las posibles interacciones entre fármacos y alimentos, para lo cual se diseñó y aplicó una encuesta a los pacientes y trabajadores (cuidadores y profesionales) de la salud de la mencionada institución, con el fin de identificar su nivel de conocimientos sobre la administración de fármacos y alimentos. Todos mostraron la voluntad de participar en el estudio mediante la firma del consentimiento informado.
Para el análisis se utilizó el paquete estadístico SPSS, versión 13.0 para Windows. Se realizaron distribuciones frecuencia, cálculo de límites de confianza del 95% y se utilizó la prueba de independencia de Chi cuadrado para determinar relación entre las variables, con niveles de significación asociados al valor de p de 0,01 y 0,05.
Segunda etapa
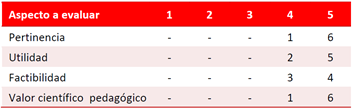
En la segunda etapa se diseñó la propuesta de un Programa Educativo en función de lograr que los pacientes y trabajadores alcanzaran los conocimientos necesarios para evitar interacciones entre fármacos y alimentos. Se realizó la valoración de la propuesta por criterio de especialistas, donde evaluaron las variables pertinencia, utilidad, factibilidad y valor científico-pedagógico, con un rango entre 1 - 5 puntos.
RESULTADOS
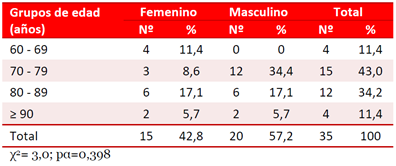
La muestra quedó conformada por 35 pacientes (Tabla 1), 15 del sexo femenino (42,8%) y 20 masculinos (57,2%). El 77,3% de ellos (27) correspondieron a los grupos etarios de 70 a 79 y de 80 a 89 años, sin diferencia estadística significativa.
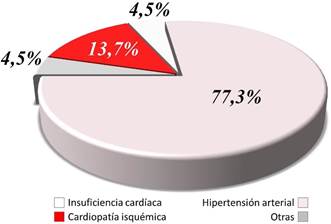
Las enfermedades cardiovasculares fueron las más frecuentes (Figura 1), dentro de las que destaca la hipertensión arterial con la mayor prevalencia (77,2%; p<0,0001), razón por la que entre los medicamentos más consumidos se encuentren los antihipertensivos (Figura 2), aunque es importante destacar que -además de los medicamentos para sus enfermedades de base- la mayoría de los ancianos consumían psicofármacos.
La mayoría de los pacientes (80,0%) reciben los fármacos simultáneamente con los alimentos (Figura 3), lo que resultó altamente significativo desde el punto de vista estadístico (p< p<0,0001). Los alimentos más consumidos fueron: pan, leche, café y jugos en el desayuno, así como arroz, legumbres, embutidos y huevo en almuerzo y comida.
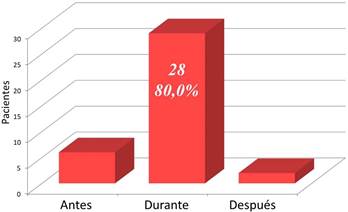
Figura 3 Administración de los fármacos en relación con el horario de los alimentos. χ2= 26,00; pα<0,0001
El cuestionario aplicado a los trabajadores evidenció insuficientes conocimientos sobre las características de la administración de fármacos y alimentos. Este diagnóstico propició que los autores emprendieran el diseño del programa educativo; pues, de acuerdo a los modelos explicativos es posible diseñar intervenciones para contrarrestar las barreras que se encuentran al enfrentar el tratamiento de los pacientes. El programa va dirigido a pacientes, cuidadores y profesionales de la salud con vistas a mejorar la forma de administrar los fármacos en relación con los alimentos.
Curso de Postgrado
Se diseñó un curso de postgrado para profesionales de la salud, de 160 horas, titulado: Interacciones entre alimentos y medicamentos ¿Cómo las evitamos? Se estructuró en forma de: introducción, desarrollo y evaluación final. La introducción contiene la fundamentación de la importancia del pensamiento lógico-deductivo de los profesionales, cuáles son las fuentes de información de medicamentos y los antecedentes históricos de las interacciones. En el desarrollo se definen las características de estas interacciones entre alimentos y fármacos, sus tipos, la prescripción de medicamentos en el anciano y los aspectos farmacocinéticos de importancia en la aparición de interacciones.
Sistema de talleres para pacientes y cuidadores
Los talleres para pacientes y cuidadores se diseñaron como una presentación de 20 minutos de manera grupal, con contenido de instrucción sobre las mencionadas interacciones. Los aspectos tratados principalmente se relacionan con el concepto de interacción, sus consecuencias y las recomendaciones para evitarlas. Al concluir habrá un espacio de intercambio y debate con los participantes.
Plegable para pacientes y cuidadores
Se elaboró un plegable (Anexo) con información sobre aspectos generales de las interacciones, las consecuencias que causan, así como ejemplos de las interacciones más frecuentes. Estos deben ser entregados a los participantes en los talleres conjuntamente con información sobre el tema.
El programa elaborado fue valorado por los especialistas (Tabla 2) como pertinente, útil y factible de aplicar por la calidad científica de sus contenidos. Se otorgaron puntuaciones entre 4 y 5 puntos en todos los aspectos.
DISCUSIÓN
Interacciones fármaco-alimentarias
Las interacciones entre nutrientes y medicamentos han sido investigadas durante décadas. Los primeros estudios trataban principalmente de los cambios potenciales en la absorción de fármacos debido a la ingestión simultánea con alimentos. Así -según otros autores1,9-, en 1927, Borrows y Farr describen que los aceites minerales pueden disminuir o incluso impedir la absorción de vitaminas liposolubles.
Esta interacción será importante cuando provoque alguna alteración en el efecto del fármaco, es decir: cuando se pierda el efecto farmacológico, se causen efectos tóxicos o cuando se afecte la utilización de los nutrientes1,2,10; y está relacionada con aspectos farmacocinéticos, que son los más relevantes, y farmacodinámicos2,11.
Las interacciones farmacológicas y fármaco-nutricionales en el anciano, en sus aspectos básicos, no poseen un carácter diferente a las del resto de la población. Sin embargo, se trata de personas en las que pueden aparecer efectos clínicos de interacciones que no tienen importancia o trascendencia en personas más jóvenes, debido a que -frecuentemente- ya sea por prescripción facultativa o por automedicación, consumen un mayor número de fármacos que los más jóvenes. Se estima que el 82,8% de las personas mayores de 65 años toman medicamentos habitualmente. El anciano desarrolla cambios fisiológicos que condicionan alteraciones en la farmacocinética y farmacodinámica: pueden tener su capacidad metabólica disminuida o retardada y, a menudo, existe disminución de la función renal, o bien pueden tener alterados los mecanismos de absorción de fármacos y nutrientes6,12.
Los pacientes crónicos consumidores de múltiples medicamentos también tienen un alto riesgo de sufrir interacciones, clínicamente relevantes, entre medicamentos y alimentos. Este es el caso de los que padecen hipertensión arterial o insuficiencia cardíaca, y los tratados con anticoagulantes; varios autores coinciden en que los pacientes con enfermedades cardiovasculares son susceptibles a interacciones entre alimentos y medicamentos10,13,14; pues se reduce la absorción de aspirina, atenolol, furosemida, dinitrato de isosorbide, nifedipino, nicardipino, simvastatina y captopril; por lo que deben tomarse en ayunas o 1 hora antes de las comidas15. La importancia de estas interacciones está claramente relacionada con la duración del tratamiento y, en general, sólo cabe esperar efectos negativos en casos de tratamientos crónicos o muy prolongados, y en poblaciones malnutridas15.
Del mismo modo que en las interacciones entre medicamentos, el uso de varios fármacos aumenta la posibilidad de sus interacciones con los nutrientes, donde también influye la formulación del medicamento16. En un estudio comparativo de formulaciones de liberación modificada de nifedipino se encontró una diferencia entre ellas en el área bajo la curva de nivel plasmático superior al 200%1.
Condicionantes
A escala mundial, la incidencia de interacciones farmacológicas se ubica entre 3-5% en pacientes que reciben simultáneamente seis medicamentos, asciende a un 20% en pacientes que reciben 10, y llega hasta 45% si éstos reciben entre 20 y 25 principios activos; lo que coincide con nuestro estudio dónde un alto porcentaje de pacientes recibe de tres a cuatro fármacos simultáneamente2,9.
El tiempo de vaciamiento gástrico y el tránsito intestinal, al igual que el gradiente de pH, que determina que el medio sea o no adecuado, influyen en la absorción del fármaco. Por otro lado, la presencia de alimentos en el estómago impide que el medicamento quede en contacto íntimo con la pared, donde se produce la absorción. Toda alteración en este proceso va a impedir que se alcancen los niveles plasmáticos necesarios para que se obtenga el efecto terapéutico previsto, por lo que el grado de absorción de un determinado fármaco es un parámetro importante que determina su posterior actividad terapéutica7,8,11.
Los medicamentos que con mayor frecuencia pueden ser objeto de interacciones con alimentos con posibles manifestaciones clínicas importantes son aquellos con un margen terapéutico estrecho o que tienen una curva dosis-efecto de gran pendiente, de forma que pequeños cambios en la dosis producen grandes efectos, como es el caso de los digitálicos y los anticoagulantes orales; también los que deben mantener una concentración plasmática sostenida, como los antibióticos, cuya eficacia puede comprometerse si durante el tratamiento no se mantienen unos niveles plasmáticos por encima de la concentración mínima inhibitoria. Otros casos son los que pueden presentar una interacción reversible pero suficiente para dificultar la absorción como el atenolol y las sales biliares1,10,17.
Antes de que el medicamento llegue a la circulación sistémica puede sufrir un metabolismo en el hígado y en las células intestinales, donde influye la ingestión de alimentos. La interacción se explica debido a que el metabolismo se produce por procesos enzimáticos saturables y tras la ingesta se produce un aumento en la circulación portal, por lo que la velocidad de paso de los fármacos por los puntos de biotransformación será más rápida que en ayunas. La consecuencia será una disminución del aclaramiento presistémico y un aumento de su biodisponibilidad. La metabolización presistémica afecta sobre todo a los fármacos que tienen carácter de bases débiles de naturaleza lipofílica, tales como propranolol, metoprolol, lidocaína y amitriptilina1,11.
Los alimentos en su cantidad y composición, así como el momento en el que se ingieren con respecto a la toma de los medicamentos, también puede influir en la aparición de interacciones. A menos que se especifique de otro modo, el término ayuno se considera como la ausencia de ingestión de alimentos durante al menos 1 hora antes y 2 horas después de la toma del medicamento9. De modo general, parece adecuada la toma de un medicamento con el estómago vacío, junto con un volumen suficiente de agua, ya que de esta forma se obtienen las condiciones ideales para su liberación, disolución y absorción; lo que permite que no permanezca mucho tiempo en el estómago y que su absorción intestinal se produzca con mayor rapidez1,9, especialmente las formulaciones en sistemas de liberación inmediata11. La presencia de alimentos en el estómago provoca una modificación del pH del contenido gástrico, que es del orden de 1 con el estómago vacío y entre 2,5 y 3,5 cuando está ocupado11.
La magnitud y la incidencia de una determinada interacción entre un nutriente y un medicamento presenta una gran variabilidad inter e intrapaciente, y en la situación real es difícil predecir con precisión lo que puede ocurrir cuando una persona concreta recibe simultáneamente alimentos y medicamentos. El riesgo de aparición de una interacción depende principalmente de las características de la persona expuesta (edad, estado nutricional, enfermedades) y de diferencias interindividuales tales como la cantidad de enzimas metabólicas, por ejemplo, la sub-familia CYP3A4 del citocromo P4501,8.
Dentro de estas interacciones alimento-fármaco, además de los efectos inespecíficos, cabe considerar los específicos debido a componentes concretos de los alimentos1. Es de destacar la creciente presencia en el mercado de alimentos enriquecidos o fortalecidos con calcio, hierro, y otros minerales y vitaminas, lo que puede producir interacciones con medicamentos que son considerados adecuados para su ingestión con una dieta normal. Un ejemplo de este tipo es la administración conjunta de ciprofloxacino con zumo de naranja enriquecido con calcio4,9,10. Por otra parte, las comidas con una alta proporción de macronutrientes, principalmente aminoácidos y grasa, concentraciones elevadas de sal o azúcar, o una alta acidez provocan un mayor retraso en el vaciamiento gástrico que las dietas ligeras o líquidas. Los alimentos calientes tienen un vaciado gástrico más lento que los fríos1,2,9,10.
Ejemplos precisos
Estos son ejemplos típicos que pueden dificultar la absorción de fármacos. Leche: complejos insolubles con tetraciclinas, ibuprofeno, norfloxacino, ciprofloxacino, fluor, estramustina, antiarrítmicos. Cafeína: acelera la absorción de paracetamol. Bebidas de cola (pH ácido): favorecen la absorción de fármacos de base débil en pacientes con hipoclorhidria. Con azúcar y ácido fosfórico: reducen el vaciamiento gástrico. Muy frías: reducen flujo sanguíneo intestinal. Mucho gas: aumentan la motilidad gastrointestinal1,2,9,10. Con respecto a los fármacos que actúan sobre el sistema cardiovascular, algunos alimentos ricos en proteínas modifican la velocidad de absorción del medicamento, por lo que se recomienda seguir siempre la misma pauta de administración1 2,9,17,18.
Cuando se utilizan diuréticos ahorradores de potasio simultáneamente con alimentos de contenido relativamente elevado de este elemento químico (frutas-plátano, zumos de frutas, sustitutivos de la sal), se puede producir un exceso de potasio que ocasione arritmias graves, por lo que se aconseja siempre una estrecha vigilancia del nivel de potasio en sangre. Mientras que el estímulo de la secreción biliar, producido por alimentos grasos, incrementa la absorción de medicamentos liposolubles como la espironolactona1,2,9,19.
Con los anticoagulantes orales, como la warfarina, se deben mantener constantes los niveles de vitaminas liposolubles (A, D y E), vitamina C, y vitamina K, presentes en los vegetales de hoja verde, la coliflor, el té verde y el hígado. Por esto es importante que los pacientes mantengan una dieta equilibrada, sin ingestas bruscas de este tipo de alimentos, evitar el uso de suplementos vitamínicos comerciales y controlar la ingestión de proteínas para no sufra variaciones notables1,2,9,20.
No debe olvidarse el papel de la sal en los casos de hipertensión arterial y, en consecuencia, el efecto antagónico que presentará con los fármacos cuyo objetivo sea restablecer o paliar esta situación fisiológica1,21.
El consumo excesivo de regaliz puede alterar el tratamiento con antihipertensivos, diuréticos tiazídicos y otros medicamentos cardiovasculares. Cabe destacar la interacción que produce con los digitálicos al aumentar la toxicidad del fármaco debido a la hipopotasemia y la retención de sodio que se desarrolla. El principio activo del regaliz es el ácido glicirrético, que es estructural y químicamente similar a la aldosterona y la desoxicorticosterona. Aunque el consumo de regaliz como tal no suele ser muy elevado, su extracto natural se emplea en la elaboración de ciertos productos dulces y de confitería; por este motivo, es recomendable evitarlos en el caso de pacientes con trastornos cardiovasculares crónicos1,9.
Los fármacos pueden unirse a proteínas plasmáticas, fundamentalmente la albúmina. Al igual que un medicamento puede ser desplazado de esta unión por otro medicamento, un alimento puede, por sí mismo, desplazar al fármaco. Además, una dieta rica en proteínas aumenta el metabolismo oxidativo de algunos fármacos, porque aumenta el contenido de citocromo P450 y el peso del hígado, por lo tanto, el aumento de la proteína en la dieta es equiparable a una inducción enzimática. Por el contrario, una dieta baja en proteínas, pero rica en hidratos de carbono, tiende a reducir el metabolismo al disminuir el contenido del mencionado citocromo, y puede alterar la unión fármaco-proteína, ya que se reduce la síntesis de albúmina por el hígado. Esta hipoalbuminemia puede afectar a los fármacos que se unen en un alto porcentaje a las proteínas, como fenitoína, fenobarbital, warfarina y rifampicina. La alteración de esta unión puede entonces afectar a los otros parámetros farmacocinéticos, que incluyen volumen de distribución, semivida biológica y aclaramiento del fármaco1,9. Por su parte, una dieta rica en grasas puede provocar un desplazamiento de los fármacos unidos a proteínas plasmáticas, debido a un mecanismo competitivo por parte de los ácidos grasos.
Se ha demostrado que un flavonoide del jugo de toronja produce inhibición del citocromo P450; por lo tanto, los fármacos con esa vía de metabolización, si se administran junto con jugo de toronja, no se metabolizan o lo hacen de forma más lenta, y sus niveles plasmáticos pueden llegar a niveles tóxicos. El jugo de toronja inhibe el metabolismo de primer paso y produce aumento de los niveles de algunos antagonistas del calcio (felodipina, nifedipina, nimodipina, nicardipina, amlodipina), de hipolipemiantes como las estatinas, ansiolíticos y antidepresivos (diazepam, midazolam, trazodona, carbamacepina), y antiarritmicos como la amiodarona1,2,10.
Los hidrocarburos aromáticos, presentes en los alimentos asados a las brasas, también son inductores del citocromo P450. Entonces, el tipo de dieta también es importante cuando se administran fármacos que usan esa vía de eliminación1,10.
En la excreción renal es importante la reabsorción dependiente del pH, porque eso regula la cantidad del fármaco que puede ser reabsorbido: si se reabsorbe, no se excreta, y si no se reabsorbe, aumenta su aclaramiento. Los alimentos que modifican la excreción renal de los fármacos son aquellos que modifican el pH de la orina y el intratubular. Una dieta vegetariana con bajo contenido proteico puede aumentar el pH urinario de 5,5 a 7,5; con lo que aumentará la excreción de fármacos ácidos y la reabsorción de los básicos. Si aumenta la reabsorción aumenta su vida media; es decir, la permanencia del fármaco en el organismo. Es posible modificar el pH intratubular: la carne, los quesos o los pasteles, son capaces de acidificar la orina; por el contrario, la leche, las frutas y verduras, y las legumbres (excepto las lentejas) tienen un efecto alcalinizante1,10.
Nivel de conocimiento
En la práctica clínica se reconoce que para prevenir este tipo de interacciones se necesita un ejercicio de responsabilidad conjunta del paciente y de los profesionales, pues el médico debe evaluar el estado nutricional del enfermo y conocer -y predecir- el riesgo de efectos indeseados del fármaco al combinarlo con alimentos. Por su parte, el personal de enfermería debe conocer cuándo han de administrarse los fármacos en relación a la ingestión de alimentos, y los dietistas u otros profesionales de la nutrición deben conocer la posibilidad de que existan interacciones y que los cambios dietéticos puedan conducir a alteraciones en la efectividad del tratamiento. Además, tienen la responsabilidad específica de suministrar al resto del equipo sanitario las pautas dietéticas recomendables1,22,23.
En la literatura consultada se aborda ampliamente la importancia de la preparación del personal de salud, pero no se encontró ningún estudio que midiera el nivel de conocimiento sobre las interacciones alimento-fármaco de los profesionales del sector. Los resultados obtenidos al respecto en esta investigación no son halagüeños, aunque no ha sido nuestro objetivo mostrar el cuestionario empleado y sus resultados; pero los aspectos evaluados deben ser del dominio de todos los médicos.
Además del conocimiento de las características farmacológicas de cada medicamento, el médico necesita incorporar habilidades para una correcta prescripción, y evitar así indicar tratamientos inefectivos, inseguros, dañinos y costosos. Unos buenos hábitos de prescripción permiten hacer un uso racional de los medicamentos22. Las intervenciones que brindan las mayores expectativas se orientan al paciente, al prestador o al sistema de atención de salud, lo que ha demostrado buenos resultados con programas que enfocan los tres niveles. Ninguna estrategia dirigida solo al paciente ha sido eficaz a largo plazo, en tanto que se han informado pocas investigaciones respecto a intervenciones dirigidas al prestador22,24.
Los profesionales de la salud pueden establecer estrategias de intervención, como son los programas educativos a partir de las necesidades del paciente y del perfil del cuidador; pues ambos necesitan particular atención ante situaciones precisas. Estas estrategias permiten la actualización constante de los conocimientos y fortalece las habilidades en el cuidado integral del paciente23.
CONCLUSIONES
La enfermedad cardiovascular que más padecían los pacientes fue la hipertensión arterial, tratada fundamentalmente con diuréticos e inhibidores de la enzima corversora de angiotensina. Se encontró elevada frecuencia de administración conjunta de fármacos y alimentos; frecuentemente cereales, lácteos, cafeína, legumbres y embutidos. El programa educativo diseñado estuvo basado en estos aspectos dirigido a pacientes y personal de salud.