Introducción
El parto pretérmino continúa siendo un problema de salud a nivel mundial; se presenta en 6 al 15 % de los nacimientos,1,2 y corresponde al 70 % de la mortalidad neonatal, principalmente por insuficiencia respiratoria, infecciones y malformaciones congénitas; por lo que se considera la causa principal de hospitalización prenatal.1,3
En Perú, a pesar de que se vienen aplicando estrategias para disminuir problemas de salud en las gestantes, como la incidencia de VIH4 y de sífilis gestacional,5 el parto pretérmino persiste como una cuestión invariable.3,6 La detección temprana y el tratamiento oportuno aún no han sido bien establecidos. Alrededor de la mitad de mujeres embarazadas con amenaza de parto pretérmino tienen un parto a término.6 Esto ha conducido a la búsqueda de marcadores y pruebas para una mejor aproximación diagnóstica, entre ellas la evaluación ecográfica transvaginal del cuello uterino.1,7,8,9 Sin embargo, el punto de corte de cervicometría para detectar el parto pretérmino varía tanto en mujeres embarazadas sin clínica como en las embarazadas con clínica de amenaza de parto pretérmino.10
El uso de pruebas diagnósticas es de utilidad en la medida que correspondan a una interpretación adecuada en función de la toma de desiciones, tanto en la investigación como en la práctica clínica.11 La amenaza de parto pretérmino es una de las situaciones que requiere de una prueba útil y objetiva para descartar o confirmar el diagnóstico de sospecha; en tal sentido, diferentes estudios refieren que la interpretación de la cervicometría transvaginal depende de la edad gestacional y de la presencia o no de amenaza de parto pretérmino para su valoración adecuada.3,7
El objetivo de este estudio consistió en evaluar la cervicometría menor o igual a 30 mm como predictor de parto pretérmino en mujeres embarazadas peruanas con dicho riesgo.
Métodos
Se realizó un estudio descriptivo retrospectivo, que incluyó a 100 mujeres hospitalizadas en sala de observación de maternidad del Hospital Víctor Lazarte Echegaray de Perú, con diagnóstico de amenaza de parto pretérmino.
Se conformaron dos grupos mediante muestreo consecutivo, según factor de exposición presentado al ingreso por el servicio de emergencia: 50 mujeres con cervicometría≤ 30 mm (grupo expuesto) y 50 mujeres con cervicometría> 30 mm (grupo no expuesto). Criterios de inclusión para expuestos: a) cervicometría dentro de las 24 horas ≤ 30 mm; b) gestación única entre las 24 a 37 semanas; c) edad gestacional por fecha de última menstruación, y confirmada por ecografía del primer trimestre. Criterios de inclusión para no expuestos: a) cervicometría transvaginal dentro de las 24 horas > 30 mm; b) gestación única entre las 24 a 37 semanas; c) edad gestacional por fecha de última regla y confirmada por ecografía del primer trimestre. Criterios de exclusión para ambos grupos: a) sangrado cervico-vaginal; b) rotura de membranas ovulares; c) antecedente de conización; d) historial médico incompleto.
Las variables del estudio fueron: amenaza de parto pretérmino: contracciones uterinas regulares (4 contracciones en 20 minutos) y cuello uterino con dilatación menor o igual a 2 cm, después de las 20 semanas y antes de las 37 semanas de gestación; edad materna; antecedente de parto pretérmino; edad gestacional; infección urinaria; infección vaginal; cervicometría: medición en milímetros mediante ultrasonido transvaginal; parto pretérmino: parto ocurrido después de las 20 semanas y antes de las 37 semanas de gestación.
La técnica de cervicometría fue aplicada con la vejiga urinaria vacía, y mediante ultrasonografía transvaginal que midió la longitud cervical desde el orificio interno al orificio externo, en un corte longitudinal que incluyó la totalidad del conducto cervical. La información fue tomada del historial médico de las gestantes, salvaguardando la identidad de las participantes mediante asignación de códigos.
Se utilizaron la prueba exacta de Fisher para variables cualitativas y prueba de T-stundent para variables numéricas, con un nivel de significancia menor a 0,05. El análisis bivariado y multivariado permitió calcular el riesgo relativo con un IC 95 %. En el análisis multivariado se utilizó la regresión Log-binomial estimando riesgos ajustados. Se calcularon las curvas ROC, con un IC 95 % y se compararon con una significancia menor al 0,05; así como los valores de sensibilidad, especificidad valores predictivos, razón de verosimilitud y odds ratio diagnóstico, con un IC 95 %. Los análisis fueron procesados usando el programa STATA versión14.
Se contó con la aprobación del Comité de Ética institucional y de las autoridades del centro hospitalario.
Resultados
El 46 % de las embarazadas con diagnóstico de parto pretérmino incluidas en el estudio culminó el embarazo en parto pretérmino. Aquellas con cervicometría vaginal ≤30mm presentaron mayor frecuencia de parto pretérmino (74 %), en comparación con las de cervicometría vaginal >30mm (18 %); diferencias que fueron significativas (p<0,00001), sobre todo, en los 7 días siguientes al ingreso. Las diferencias de frecuencia de aborto, infección urinaria, infección vaginal, edad gestacional y edad materna entre ambos grupos, no fueron significativas (p>0,05). (Tabla 1).
Tabla 1 - Distribución y comparación de mujeres embarazadas con amenaza de parto pretérmino según características maternas y factor de exposición a cervicometría ≤ 30 mm

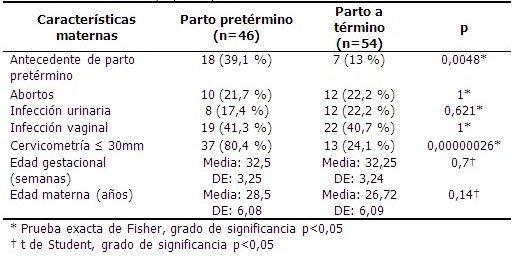
Las embarazadas con diagnóstico de amenaza de parto pretérmino y cuyo parto fue pretérmino, presentaron mayor frecuencia de este como antecedente (39,1 %), y de cervicometría ≤30mm (80,4 %), en comparación con las mujeres embarazadas cuyo parto fue a término (p<0,0001). Las diferencias de frecuencia de infecciones urinarias, infecciones vaginales, abortos, edad gestacional y edad materna, no fueron significativas entre los grupos de ocurrencia o no de parto pretérmino (p>0,05). (Tabla 2).
Tabla 2 - Distribución de embarazadas con amenaza de parto pretérmino según características maternas y tipo de parto
En el análisis bivariado de riesgos relativos para parto pretérmino se obtuvo cervicometría ≤30mm (RR= 4,11; IC 95 %: 2,22-7,59) y antecedente de parto pretérmino (RR=1,93; IC 95 %: 1,32-2,83). Se obtuvieron riesgos relativos ajustados de cervicometría ≤30mm (RR= 3,81; IC 95 %: 2,06-7,04) y antecedente de parto pretérmino (RR=1,48; IC95%: 1,13-1,95). (Tabla 3).
Tabla 3 - Factores maternos de riesgo asociados a parto pretérmino en mujeres embarazadas con dicho riesgo

El análisis de curva ROC para parto pretérmino reveló diferencias significativas del área bajo la curva (AUC) entre antecedente de parto pretérmino (AUC=0,63; IC 95 %: 0,53-0,73) y cervicometría≤ 30mm (AUC=0,78; IC 9 5%: 0,68-0,85) (p= 0,0117); mientras que no se encontró diferencia entre cervicometría ≤ 30mm (AUC=0,78; IC 95 %: 0,68-0,85) y la combinación de cervicometría ≤ 30mm más antecedente de parto pretérmino (AUC=0,81; IC 95 %: 0,72-0,88) (p= 0,344) (Tabla 4).
Al analizar la certeza diagnóstica y valores predictivos de la cervicometría ≤30mm para parto pretérmino, se obtuvo sensibilidad de 80,43 % (IC 95 %: 66,1-90,6), especificidad de 75,93 % (IC 95 %: 62,4-86,5), exactitud de 78 % (IC 95 %: 68,9-85), odds ratio diagnóstico 12,97 (IC95%: 4,97-33,83), razón de verosimilitud positivo 3,34 (IC95%: 2-5,5) y negativo 0,26 (IC 95 %: 0,1-0,5). El análisis del valor predictivo fue calculado a diferentes probabilidades pre-prueba de 40 %, 46 % y 50 %. (Tabla 5).
Discusión
No se encontró en la literatura científica peruana ningún estudio que haya evaluado la cervicometría transvaginal en embarazadas con amenaza de parto pretérmino; aunque sí existen referencias a esta prueba diagnóstica en gestantes asintomáticas.3
En la presente serie se observó que las embarazadas con amenaza de parto pretérmino y cervicometría vaginal ≤30mm tienen mayor frecuencia de parto pretérmino, sobre todo, en los siguientes siete días a su ingreso. Resultados similares fueron obtenidos por otros autores, pero evaluando una cervicometría de 25mm1,6 en embarazadas asintomáticas. A pesar de la heterogeneidad de los estudios, concuerdan en valorar una cervicometría en función de 25mm o 30mm en la amenaza de parto pretérmino.
Se encontró mayor frecuencia de antecedente de parto pretérmino en las embarazadas que culminan en parto pretérmino, lo que también coincide con investigaciones precedentes.12,13 No se encontraron diferencias para parto pretérmino respecto a infección urinaria o abortos, hallazgos similares a los de Zerna y colaboradores.14 En este estudio la identificación de infecciones urinarias, vaginales y aborto, así como edad gestacional y edad materna, no tuvieron significación estadística; de manera que, la valoración del riesgo dependió del resultado de la cervicometría transvaginal y del antecedente de parto pretérmino. Esto fue confirmado al estimarse el riesgo ajustado para ambas variables, siendo mayor el hallazgo de la cervicometría. Por otro lado, en embarazadas sin amenaza de parto pretérmino se ha informado el hallazgo de cervicometría como factor de riesgo, pero con valores ≤15mm y ≤ 25mm;6 no obstante, esta diferencia pueda deberse a la heterogeneidad respecto a la edad gestacional y a la condición de amenaza de parto pretérmino.
Un reciente metaanálisis plantea que existe una asociación significativa entre el conocimiento de la cervicometría y una menor incidencia de parto pretérmino, así como una edad gestacional más tardía en el momento del parto, sin embargo, son necesarios más estudios para esclarecer las propiedades predictivas del cribado mediante cervicometría.15
Se observó una curva de rendimiento diagnóstico mayor, al considerarse la cervicometría ≤30mm; incluso, un incremento, aunque no significativo, del rendimiento diagnóstico de la asociación conjunta de cervicometría y antecedente de parto pretérmino. Adicionalmente, no hubo diferencia significativa de rendimiento diagnóstico entre el empleo de cervicometría, y el de esta más el antecedente de parto pretérmino. Estudios previos han establecido, en base al acortamiento fisiológico observado desde inicios del tercer trimestre, como pacientes con riesgo de parto pretérmino, a aquellas que presenten longitud cervical <25mm antes de las 28 semanas de edad gestacional, longitud cervical <20mm entre las 28 y 31,6 semanas, y longitud cervical <15mm a las 32 semanas o más;1,3,16 sin embargo, aquí se analiza la capacidad diagnóstica en una situación de amenaza de parto pretérmino en una población donde la disponibilidad de recursos sanitarios y características socioculturales de las pacientes es variable, lo que requiere de una cervicometría con mayor sensibilidad que especificidad; y así quedó evidenciado. Diversos estudios han reportado que la sensibilidad de la cervicometría se ve incrementada al usar valores mayores de 20 y 25mm; mientras que, la especificidad de la prueba se incrementa a valores de cervicometría más bajos, como 15 y 10mm.3,14,16 Sin embargo, la utilidad de unos u otros valores debe adaptarse al contexto poblacional de cada país, por sus diversos factores de riesgo y características sociodemográficas propias.17
Se puede concluir que las gestantes peruanas bajo amenaza de parto pretérmino con cervicometría vaginal ≤ 30mm presentan mayor riesgo de parto pretérmino, independientemente de no tener antecedentes. De igual forma, una cervicometría ≤ 30mm puede ser considerada como método discriminatorio para descartar la ocurrencia de este en mujeres con amenaza de parto pretérmino; independientemente de tener o no antecedentes de un evento similar.
















