Introducción
Los progresos en la Medicina Intensiva posibilitan la reducción de la letalidad y la mortalidad de los pacientes en la Unidad de Terapia Intensiva (UTI), sin embargo, implican un incremento de la estadía en la unidad y mayor riesgo de complicaciones respiratorias, neuromusculares, úlceras de decúbito, entre otras. Entre las complicaciones, la debilidad adquirida del paciente en la Unidad de Terapia Intensiva (DA-UTI) es un problema frecuente y provoca deficiencias en su estado físico y funcional1,2,3,4,5, lo que hace necesario su prevención, necesidad tangible de que los profesionales dominen las bases para su prevención, diagnóstico precoz y tratamiento.
En la literatura científica se encuentran muchos artículos sobre el tema DA-UTI6,7,8,sin embargo, se revelan controversias teóricas y prácticas respecto a este síndrome, por lo que el objetivo de artículo es sistematizar contenidos esenciales relacionados con la DA-UTI, como un medio para empoderar a enfermeras, estudiantes, alumnos ayudantes e internos verticales, diplomantes, residentes y especialistas en Medicina Intensiva, en su condición de agentes relacionados con la prevención y tratamiento de esta condición.
Método
Entre enero y septiembre de 2019, en el Hospital General Docente “Dr. Agostinho Neto” de Guantánamo, se hizo una revisión narrativa a partir del estudio documental de revisiones sistemáticas, guías de práctica clínica, artículos originales y tesis. La búsqueda se realizó en bases de datos científicas de la salud (SciELO, LILACS, ClinicalKey, RedALyC, Scopus, PubMed, Clinical Evidence, Base Cochrane), con el uso de los siguientes descriptores unidos por el conector “AND”: DA-UTI, rehabilitación del paciente crítico, paciente crítico y sus términos en inglés.
Se localizaron 135 documentos y se escogieron 25 por su relevancia según el objetivo de la revisión.
Desarrollo
Definición de DA-UTI
En artículo se asumió la DA-UTI como un síndrome secundario a una afectación neuromuscular, que genera una debilidad muscular de comienzo agudo, generalizada, difusa, bilateral, simétrica y generalizada de las extremidades, aunque puede afectar otros músculos, que se desarrolla mientras el paciente está gravemente enfermo, para la cual no se encuentra otra alteración fisiopatológica que no sea la propia enfermedad crítica.
La DA-UTI puede causar alteraciones en la función de los nervios que ocasiona:2,9,10,11
La miopatía aguda, conocida como miopatía de la enfermedad grave y miopatía del enfermo crítico, en la cual el músculo puede verse dañado de forma primaria, con características miopáticas en la biopsia muscular o en la electromiografía.
La polineuropatía de la enfermedad grave, también llamada polineuropatía del enfermo crítico, afecta las estructuras anatómicas neuronales, axones motores y sensitivos, con evidencia electrofisiológica de polineuropatía axonal sensitivo-motora.
Otros autores incluyen a la neuromiopatía de la enfermedad grave que se refiere al hallazgo electrofisiológico o histológico de polineuropatía y miopatía de la enfermedad grave.10,11
Antecedentes históricos del diagnóstico de la DA-UTI
Kress10) señaló que hace más de un siglo se describió en el paciente crítico una enfermedad que se caracterizó por la pérdida de fuerza y la masa muscular. Las primeras descripciones de esta entidad son de 1915 (Osler), 1956 (Olsen) y 1977 (Mc Farlane et al). En 1984, fue un hito la publicación de Bolton y colegas sobre la polineuropatía en pacientes en la UTI. En 1996, Latronico y colaboradores describieron el daño del músculo esquelético (miopatía del paciente crítico) como una entidad que puede o no coexistir con la polineuropatía.11
En la actualidad, se hace referencia a la DA-UTI como una entidad que incluye a la miopatía del enfermo crítico y a la polineuropatía del paciente crítico.12 Otros autores incluyen a la atrofia muscular por desuso y al bloqueo muscular persistente, inducido farmacológicamente y mantenido después del cese del tratamiento con relajante muscular.10,11
Epidemiología y significado de la DA-UTI como problemática de salud
Los reportes de incidencia varían según la población de pacientes estudiados, pero se reconoce que es la principal causa de debilidad en los pacientes críticos y determina la evolución a corto y largo plazo.13,14,15) Afecta hasta el 11,0 % de los pacientes ingresados en una UTI y al 25,0-67,0 % de aquellos que requieren Ventilación Mecánica (VM) por más de 5 días y el 25,0 % permanecen con debilidad hasta 7 días luego de salir de la sedación profunda y al momento del alta hospitalaria dicha incidencia se mantuvo en un 36,0 %.16,17,18,19,20
La DA-UTI adquiere significado social porque se asocia con dificultad para el destete, incrementa de la duración de Ventilación Mecánica Invasiva (VMI), de la estancia en la unidad y de la mortalidad intra y extra hospitalaria, disminuye la capacidad física y de la calidad de vida.3-5
Factores de riesgo de la DA-UTI
La etiología de la DA-UTI es multifactorial. Se consideran factores de riesgo el síndrome de respuesta inflamatoria sistémica, la sepsis y el fallo multiorgánico, el uso y la duración de la VM, la hiperglucemia, la administración de corticoesteroides, vasopresores, uso prolongado de bloqueantes neuromusculares, la sedación, presentación de delirio, inmovilidad prolongada, la severidad de la enfermedad, la hiponatremia, la insuficiencia renal.19,20,21,22,23) La probabilidad de presentarse es mayor en mujeres y en los pacientes de la tercera edad.21,24,25
Fisiopatología de la DA-UTI
La DA-UTI deriva de diversos mecanismos fisiopatológicos que no se excluyen uno a otro, e implican alteraciones estructurales y funcionales de nervios y músculos.
Se postula que en la polineuropatía de la enfermedad grave la microcirculación disfuncional en el endoneuro aumenta la permeabilidad vascular y produce edema endoneural, éste reduce la entrega de energía al axón y facilita la penetración de factores tóxicos en los extremos nerviosos, lo que genera lesión neuronal y degeneración axónica, sin desmielinización, que afecta más a los nervios motores. En la médula espinal se pierden las células del asta anterior por la degeneración axónica.10) Se sugiere que la inactivación de los canales de sodio puede contribuir a presentación.21) La hiperglucemia agrava el problema, al inducir disfunción de las mitocondrias neuronales, además, se describe el deterioro de la función microvascular que genera resistencia a la insulina.10
La atrofia muscular deriva del daño de la estructura y la función del músculo. Puede ocurrir por una disminución de la síntesis de proteínas musculares con aumento de la producción de citoquinas proinflamatorias, proteólisis y catabolismo muscular. Se ha identificado una citoquina inducida por el estrés orgánico, el factor de crecimiento y diferenciación 15 como un mediador de atrofia muscular durante la enfermedad crítica. Otros factores podrían contribuir, como la falta de excitabilidad de la membrana muscular, que conlleva a disfunción de los canales de sodio y afección de la homeostasis de calcio intracelular, alterando la contracción muscular.21
Diagnóstico de la DA-UTI
El diagnóstico de DA-UTI se realiza con el uso del método clínico apoyado en el método epidemiológico. La búsqueda de información mediante el interrogatorio y el examen físico del paciente se dirige a la identificación de las discapacidades funcionales, la enfermedad grave, si se ha presentado fallo multiorgánico, sepsis, si ha sido tratado con VM, sedación prolongada, glucocorticoides o bloqueantes neuromusculares no despolarizantes.21 Hay que definir el momento en el cual el paciente desarrolla la debilidad, para descartar que haya sido adquirida antes del ingreso en la UTI, como se produciría en los pacientes con síndrome de Guillain Barré, esclerosis lateral amiotrófica, distrofia muscular, entre otras enfermedades.
Se plantea un diagnóstico probable de DA-UTI que se confirmará mediante el uso de escalas valorativas de la fuerza y tono muscular, entre otros aspectos de interés y si es necesario de exámenes complementarios.
Después se realiza la discusión diagnóstica y se establece un diagnóstico fisiátrico definitivo, que sustentará el plan de rehabilitación. Luego, se prospecta un pronóstico fisiátrico, con la consideración de las causas, factores determinantes, la fisiopatología y la severidad de la DA-UTI y los factores que influyen negativamente en la recuperación. Finalmente, el rehabilitador, junto con los otros miembros del equipo de salud deben evaluar los resultados de la rehabilitación, y si no satisfacen los objetivos, se deberá reiniciar el proceso de rehabilitación.
La DA-UTI se caracteriza por disminución de la fuerza muscular, sobre todo en los músculos proximales a nivel de la cintura pélvica, escapular y en las extremidades, de comienzo agudo y con un patrón ascendente, difuso, simétrico y generalizado, que se desarrolla luego del comienzo de una enfermedad crítica, sin que se identifique otra causa. En general, se asocia con atrofia muscular, preservación de los nervios craneales e hiporreflexia o arreflexia.22,24
También se manifiesta en la musculatura diafragmática, que se atrofia luego de 18 horas de inicio de la VM controlada y se expresa por la falla del destete de la VM, debido al daño del nervio frénico y la atrofia del diafragma.14,22
Las secuelas neuromusculares y músculo esqueléticas de la DA-UTI se manifiestan a corto plazo, a nivel intrahospitalario y pueden prolongarse años después del egreso de la UTI.22,24
La DA-UTI es la manifestación visible de una polineuromiopatía que combina, en mayor o menor medida, dos entidades: la polineuropatía que consiste en una afectación axonal distal que cursa con debilidad muscular, reducción de los reflejos tendinosos profundos y afectación sensorial, y la miopatía, una afectación muscular no secundaria a la denervación del músculo que cursa con debilidad muscular severa, sobre todo de la musculatura proximal, sin afectar los reflejos tendinosos profundos ni las aferencias sensoriales.22,24
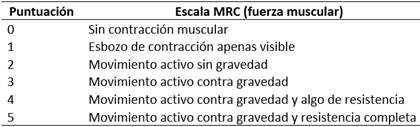
Los métodos para identificar la DA-UTI son la valoración de la fuerza de los músculos esqueléticos mediante la escala del Medical Research Council (efm-MRC), la electromiografía (EMG) y la biopsia muscular. Los dos últimos son pruebas invasivas con limitaciones para la aplicación en la UTI, por lo que se deben utilizar para esclarecer una sospecha diagnóstica. En el caso de los músculos inspiratorios, su fuerza se mide a través de la presión inspiratoria máxima (Pimáx).22
Hay controversia sobre la necesidad de diagnosticar la DA-UTI sobre la base de criterios electrofisológicos, pues los estudios de conducción nerviosa pueden ser confusos cuando hay edema tisular. Por otra parte, la EMG exige que el paciente esté despierto y pueda contraer sus músculos voluntariamente, requerimiento que no siempre puede cumplirlo.
De modo, que el diagnóstico de DA-UTI se realiza a través del examen físico de la fuerza muscular. Si el paciente está consciente y cooperativo, se utiliza la efm-MRC, aunque tiene limitaciones importantes, ya que el diagnóstico diferencial de la debilidad es muy amplio. Esta se aplica al lado de la cama del paciente.
Antes de empezar, se debe evaluar la colaboración del paciente, a través del cumplimiento de las siguientes indicaciones: a) abra y cierre los ojos; b) míreme, c) abra la boca y saque la lengua, d) diga que no con la cabeza y e) levante las cejas cuando cuente hasta 5. Luego se evalúan los siguientes grupos musculares: a) abducción del brazo, b) flexión del antebrazo, c) extensión de la muñeca, d) flexión de la pierna, e) extensión de la rodilla y f) dorsiflexión del pie.
Los pacientes con este diagnóstico según el examen del efm-MRC se deben evaluar de modo sistemático, y si la debilidad persiste, realizarles EMG, biopsia muscular o ambos. A los pacientes con coma persistente tras suspender la sedación se les debe realizar tomografía computarizada o resonancia magnética craneal, si son normales, se efectuarán EMG, biopsia muscular o ambos.
La escala efm-MRC (Tabla 1) se califica según la siguiente tabla, el resultado oscila entre cero y 60 puntos, una puntación total menor de 48 indica la presencia de DA-UTI.8,22
Existe evidencia de superposición entre la miopatía y la neuropatía. En la enfermedad grave la miopatía es más frecuente que la neuropatía y su tasa de recuperación es mayor. (24
Intervención médica en el paciente con DA-UTI
La sistematización teórica que realizaron los autores no posibilitó encontrar algún tratamiento específico ni efectivo para la DA-UTI. Sin embargo, se permitió establecer que la valoración del paciente con enfoque multidisciplinario es una estrategia necesaria para el diagnóstico precoz y la intervención médica más efectiva dirigida a la rehabilitación del paciente.
La única opción de intervención médica en la DA-UTI es la prevención mediante la reducción o discontinuidad del uso de los glucocorticoides y bloqueadores neuromusculares del tratamiento farmacológico tan pronto como sea posible, la prevención de la falla multiorgánica, el control de la sepsis, la hiperglicemia, además de los otros factores de riesgos que se mencionaron.
La valoración fisiátrica del paciente con sospecha de DA-UTI debe realizarse una vez lograda la estabilidad hemodinámica. Se debe realizar una evaluación multidisciplinaria (intensivistas, fisiatras, médicos, psicólogos, enfermeros, familia y si es posible el propio paciente) dirigido a realizar un diagnóstico fisiátrico y el tratamiento rehabilitador del paciente. Es beneficiosa la participación de familiares que estimulen la colaboración del paciente.
Para la a prevención de la DA-UTI es imperiosa la movilización temprana del paciente8,24) pues mejora el estado funcional y la calidad de vida, reduce la estadía, la estancia hospitalaria y la mortalidad, reduce los días y el riesgo de delirio y aminora los días de VM. Incluso, aumenta la fuerza muscular y posibilita que el paciente camine, al inicio con ayuda y progresivamente de modo independiente.15-17
La movilización temprana del paciente implica la aplicación de procedimientos poco invasivos, precoces y adecuados al estado de cada paciente. Para este fin se consideran los ejercicios pasivos y activos en la cama (sentarse al borde de la cama con o sin respaldo), sentarse de la cama a la silla y deambular con y sin asistencia, la fisioterapia respiratoria, terapia ocupacional para rehabilitar las funciones relacionadas a la vida diaria: estimularlo a comer, peinarse, lavarse las manos, la electroestimulación neuromuscular, el uso de dispositivos de movilización pasiva continua en miembros inferiores en pacientes con limitación de la conciencia o incapaces de realizar ejercicios activos, entre otros procedimientos.13-15
Consideraciones finales
Uno de los principales hallazgos de la revisión es que se reconoce que la DA-UTI es una complicación trascendente que contribuye a la discapacidad funcional y disminuye la calidad de vida de supervivientes de la UTI. Ésta es prevenible mediante el control de los factores de riesgos y la movilización temprana del paciente grave.
Se identificó que respecto a la DA-UTI se deben esclarecer los siguientes aspectos: definición y criterios diagnósticos precisos, un protocolo de actuación para su prevención y la rehabilitación del enfermo, instrumentos para estratificar qué pacientes podrían presentar más riesgo de esta complicación. Dada la utilidad de esta información en las decisiones de los modos de actuación profesional, estas son líneas para futuras investigaciones.
La necesidad de la prevención de la DA-UTI expresa el significado social de hacer énfasis en el desarrollo de los profesionales que brindan atención a pacientes de la UTI de una cultura sobre el tema, para asegurar su participación como integrantes del equipo multidisciplinario que debe acometer este propósito. En este sentido, la comprensión del contenido del artículo los podrá guiar para colaborar con esta finalidad.
Se establecen las bases para la preparación de los profesionales que participan en la atención a pacientes ingresados en la UTI para el diagnóstico precoz y la prevención de la DA-UTI.