Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol v.19 n.2 Ciudad de la Habana Mayo-ago. 2008
CONFERENCIAS
Comentarios sobre la participación de la atención primaria de salud en el niño y el adolescente con diabetes*
Comments on the participation of primary health care in the child and the adolescent with diabetes
Pedro González Fernández
Especialista de II Grado en Endocrinología. Máster en Atención Integral al Niño. Jefe de Servicio de Endocrinología. Profesor Auxiliar. Investigador Auxiliar. Hospital Pediátrico Docente "William Soler", municipio Boyeros, La Habana, Cuba.
RESUMEN
El vínculo entre la atención primaria de salud y la secundaria es indefectible para llevar a cabo una atención integral al paciente. La diabetes mellitus, dada las características de enfermedad crónica no transmisible y su prevalencia e incidencia, es uno de los ejemplos de ello, sin embargo en el caso de la diabetes tipo 1, que afecta fundamentalmente a niños y adolescentes, esta vinculación no está totalmente aprovechada. Se realizan algunas consideraciones para determinar las causas que afectan esta vinculación, como son, los distintos modelos de atención de salud (privado, estatal y mixto), y el conocimiento del personal de la atención primaria sobre el tratamiento de la diabetes tipo 1, entre otros, así como una breve visión de esta problemática en otros países. Se someten a consideración aspectos que podrían mejorar y fortalecer esta vinculación, de suma importancia para realizar un tratamiento integral en estos pacientes. Nuestro país cuenta con las condiciones adecuadas para mejorarla, y, de hecho, se están dando los pasos para ello.
Palabras clave: Diabetes mellitus tipo 1, atención primaria de salud, diabetes mellitus y atención primaria, diabetes en el niño y adolescente.
ABSTRACT
The link between primary and secondary health care is indefectible to give a comprehensive attention to the patient. Diabetes mellitus, due to the characteristics of chronic non-communicable disease and to its prevalence and incidence, is one the examples; however, in the case of type 1 diabetes affecting mainly children and adolescents, this connection is not totally availed. Some considerations are made to determine the causes affecting this relation, such as different models of health care (private, state, mixed) and the knowledge of the primary health care staff of the treatment of type 1 diabetes, among others. A brief analysis of this problem in other countries is also made. Some aspects that could improve and strengthen this link, which is very important to offer a comprehensive treatment to these patients, are considered. Our country has the suitable conditions to better it and, in fact, the steps to do so are being taken.
Key words: Type 1 diabetes mellitus, primary health care, diabetes mellitus and primary health care, diabetes in the child and the adolescent.
INTRODUCCIÓN
Antes de tratar este tema tomaremos en cuenta algunas premisas que van a marcar la pauta en el análisis de un aspecto tan poco tratado en el caso de los niños y adolescentes con diabetes. Una de ellas es que en esta exposición vamos a dirigirnos fundamentalmente a endocrinólogos y pediatras que conocen el tratamiento de la diabetes, de manera que huelga hacer una actualización del tratamiento de la diabetes en niños y adolescentes, sino que pondremos a consideración un análisis sobre esta problemática, de lo que ocurre en la relación entre la atención primaria de salud (APS) y la atención secundaria de salud (ASS), con mayor hincapié en nuestro país.
Es conocido por todos nosotros que el vínculo entre la APS y la ASS es indefectible para llevar a cabo una atención integral al paciente, no solo en la prevención y diagnóstico precoz, sino en el tratamiento y seguimiento de estos. La diabetes mellitus (DM), dada las características de enfermedad crónica no transmisible así como por su prevalencia e incidencia, es uno de los ejemplos de ello. Sin embargo, en el caso de la DM 1, que afecta fundamentalmente a niños y adolescentes, por diversas razones que expondremos más adelante, esta vinculación no está totalmente aprovechada, y ocurre en casi todos los países.
La incidencia de DM 1 ajustada a todas las edades varía desde 0,1 x 100 000 por año en China y Venezuela, hasta 36,8 x 100 000 por año en Cerdeña y 36,5 x 100 000 por año en Finlandia, lo que representa 350 veces la variación de la incidencia entre 100 poblaciones mundiales. El rango de variación global en la incidencia de DM 1 en la niñez es aún más grande que lo previamente descrito, y la tendencia polo-ecuatorial informada con anterioridad en su incidencia no parece ser tan fuerte como previamente se supuso, de manera que la variación parece seguir una distribución étnica y racial en la población mundial.1
Tomando en consideración lo anteriormente dicho, nos proponemos con este trabajo realizar algunas consideraciones sobre este aspecto, con el ánimo de acercarnos a las causas que afectan esta vinculación, y poner a consideración de ustedes algunas valoraciones que podrían mejorarla y fortalecerla, tan necesaria para lograr una atención integral al niño y al adolescente con diabetes.
DESARROLLO
La DM 1 es uno de los mayores problemas crónicos de salud en niños y adolescentes, afectando al 1,7 x 1 000 individuos por debajo de los 20 años de edad,2-5 incidencia que continúa incrementándose a un ritmo de 3 % anual en niños menores de 15 años.6-9 Se ha observado que este incremento se debe, fundamentalmente, a la incidencia de esta afección en niños menores de 4 años de edad. Aunque su causa es desconocida aún, se sugieren factores ambientales antes del nacimiento, así como factores posnatales en la vida temprana.10-14
La DM 1 en niños y adolescentes no es un motivo de consulta frecuente en la APS, por lo que el pediatra o Médico de Familia puede tener poca experiencia en este problema de salud, a diferencia de la DM 2, en que la APS constituye un pilar fundamental para la atención a estos pacientes, a lo que se suma, que la magnitud del problema en la DM 1, en cuanto a prevalencia e incidencia, es mucho menor que la DM 2, el uso de insulina con regímenes de tratamiento intensivo, o las consecuencias de los episodios de hipoglucemia, por solo citar algunos aspectos, trae como consecuencia que en muchas ocasiones el paciente y los familiares de estos niños y adolescentes acaben conociendo bastante bien la enfermedad, y hasta el médico se sienta en ocasiones evaluado, por lo que se crean situaciones incómodas y embarazosas.
De acuerdo con lo antes expuesto, parecería que los argumentos mencionados justificarían la no intervención de la APS, pero es el pediatra o Médico de Familia el que conoce el entorno del niño y su familia, el que permite la accesibilidad y continuidad de cuidados de salud que nos facilita realizar un tratamiento integral, por lo que constituye un punto de apoyo y colaboración muy importante e indefectible para la familia y el especialista. Es por ello que se hace necesario proporcionar algunas consideraciones de actuación, para que los equipos de APS puedan mejorar y desarrollar esta labor.
Otro aspecto importante que debe tomarse en cuenta para este análisis es el modelo de atención de salud pública que predomine. En los últimos 25 años las políticas de salud han sufrido grandes transformaciones. Hasta finales de los años 60 del siglo pasado, existía el criterio por parte de muchos economistas que el crecimiento económico no se interrumpiría nunca, y que el Estado benefactor podría y debería proteger a todos los ciudadanos de las contingencias negativas de la vida como son la vejez, la enfermedad, la muerte y el paro por el desempleo, entre otros, de manera que hubo una gran expansión de la sanidad pública por esos años, sobre todo, en Europa.15
El objetivo de este modelo de atención sanitaria era cubrir y proteger de las contingencias negativas de la vida a las personas, pero se centraba en aquellas personas recuperables para el sistema productivo (jóvenes fundamentalmente y enfermos agudos), pero marginaba a los llamados crónicos o no recuperables (ancianos, enfermos crónicos, discapacitados y jubilados, entre otros). Otra característica de este modelo de atención era que se desatendía totalmente la asistencia primaria para favorecer la hospitalaria o secundaria, es decir, se organizaba marginando la prevención, la asistencia comunitaria y la atención a los llamados enfermos crónicos o irrecuperables.
En Cuba, en enero de 1960, se aprueba la Ley 723 y se crea el Servicio Médico Social Rural (SMSR) para médicos recién graduados, que es el primer paso para el desarrollo de la APS después del triunfo de la Revolución.16 Las funciones de la APS en el SMSR asignadas a los hospitales rurales y a los consultorios de los médicos en zona rural (Puestos Médicos Rurales), fueron dedicados especialmente a la asistencia médica, la vigilancia epidemiológica, la vacunación, la educación sanitaria y actuaciones medicolegales, es decir, que desde esa fecha los servicios que organizaba la salud pública después de 1959 buscaban la integralidad, en una fusión de la promoción y la prevención con la asistencia y la rehabilitación.17
Posteriormente, en 1964, se elabora un nuevo concepto de unidad para la APS que abandonaba el de policlínico como lugar de atención de pacientes ambulatorios exclusivamente, y se adoptó la carpeta familiar como expresión de la política propuesta de atención integral a la familia, la sectorización de la población, la implantación de programas orientados según daño o enfermedad, y se mantenía el resto de los objetivos mencionados anteriormente hasta llegar a nuestro sistema actual de APS.16
No todos los países disponen de un modelo de salud igual al nuestro, en que todo el sistema de salud es gratuito, no existe la medicina privada, y está muy bien definida la APS y ASS. En la mayoría de los países el mayor porcentaje de la atención de salud es privado, a través de seguros y otras modalidades; mientras que en otros, el sistema de salud tiene una mayor participación estatal, similar al nuestro, como ocurre en España y otros países de Europa como Reino Unido, aunque a diferencia del nuestro, concomita con la medicina privada. Esta heterogeneidad en los tipos de sistemas de salud complica la integración de la APS y ASS, así como hace más difícil un análisis integral y una solución única para todos.
En nuestra revisión sobre el tema, nos hallamos con algunas bibliografías, por cierto muy escasas, en que se trata este tema (tabla 1). Pero más que un análisis profundo sobre esta problemática, prácticamente se circunscriben a estrategias que van desde una mera revisión sobre actualizaciones del tratamiento y tratamiento a los niños y adolescentes diseñadas para que los médicos de la APS puedan familiarizarse con estos aspectos, hasta páginas web confeccionadas por algunos grupos regionales, como el Grupo de Diabetes de la Sociedad Andaluza de Medicina Familiar y Comunitaria18 y la página web del National Institute for Clinical Excellence,19 dirigida a los territorios de Inglaterra y Gales, pero centrándose fundamentalmente en adultos.

Por ejemplo, en España, donde existe un sistema de salud similar al nuestro, confrontan igualmente esta falta de vinculación entre la APS y la ASS, pues los niños y adolescentes con DM 1 son tratados siempre en los hospitales y atendidos por endocrinólogos pediatras, y es escasa o nula la vinculación con la APS.
En nuestro país la asistencia del niño con diabetes está garantizada también por los endocrinólogos pediatras. En el caso de los adolescentes hay una particularidad, y es que depende del momento del diagnóstico, ya que el rango de edades que comprende esta etapa de la vida es amplio, y muchos de estos sujetos son diagnosticados por pediatras, en los se continúa la asistencia por los endocrinólogos pediatras, pero en otros casos el diagnóstico se realiza por médicos de adultos y su asistencia continúa por esta vía.
Si bien es cierto que la comunicación entre el endocrinólogo pediatra y la APS no está ausente de manera absoluta en nuestro medio, podríamos decir que se circunscribe a aquellas ocasiones en que tratamos pacientes con alguna situación en que se requiere apoyarnos en el grupo de APS, como son, aquellas que, debido a sus condiciones socioambientales, se necesita de alguna información o diagnóstico de salud familiar. Aunque ya se están ejecutando acciones con la intención de mejorar más aún esta atención, en el aspecto de la relación entre estos 2 niveles se pueden realizar acciones de manera tal que se pueda establecer una comunicación, no solo más estrecha, sino sistemática y permanente. Para ello, vamos a sugerir en qué situaciones consideramos que la intervención de la APS resulta muy valiosa, y cómo pueden ayudar tanto el médico como el personal de enfermería para lograr un tratamiento integral en esta problemática de salud: en el momento del diagnóstico (inicio), durante la atención ambulatoria, cuando hay enfermedades interrecurrentes y otras situaciones especiales, en la escuela y ante la presencia de complicaciones.
En el momento del diagnóstico (inicio), cuando el paciente llega al hospital y se ingresa, el endocrinólogo desconoce el ambiente familiar y sociocultural en que se desenvuelve ese paciente. De manera que el contacto inicial con el médico de la APS brinda un enorme apoyo para conocer estos aspectos, al menos de manera somera, que pueden influir hasta en la elección del tratamiento más conveniente para el paciente. Al llegar a casa, después del alta hospitalaria, los padres suelen sentir ansiedad, depresión, pero sobre todo, gran inseguridad. Como todos sabemos, el diagnóstico de la diabetes supone una gran conmoción y crisis para la familia. El médico de la APS puede proporcionar ayuda importante dando consuelo (escuchar a los padres y al niño, valorar sus necesidades, considerar sus sensaciones, sus pensamientos, sus esperanzas), ofreciendo las orientaciones básicas iniciales, y poniéndolo en contacto con padres de otros niños con diabetes que pudieran existir en su área o en una localidad cercana.
En relación con el seguimiento de un niño con diabetes establecida, si bien el médico de la APS no va ser el responsable directo del tratamiento del niño con diabetes, sí va estar implicado en él, por lo que son necesarios unos conocimientos básicos, que sería un elemento más que fortalece el criterio de la relación que debe existir entre ambos niveles de atención. Si el médico de la APS tiene los conocimientos básicos del tratamiento, podrá, en las visitas de terreno, saber qué verificar y qué debe preguntar. Puede verificar la técnica de aplicación de la inyección de insulina, el cumplimiento de la dieta, la realización de ejercicios, las relaciones familiares, la aceptación de la enfermedad por parte de la familia, el niño o adolescente, así como si el ambiente en que el paciente se desenvuelve es favorecedor de conductas de riesgo (alcoholismo, promiscuidad, violencia, entre otros). En este aspecto es donde más hemos visto que se ha trabajado cuando se habla de APS con niños y adolescentes. Durante el seguimiento ambulatorio una de las situaciones más comunes son la prohibición o no de vacunas. No existe ninguna contraindicación para ello: se recomiendan las contempladas para todos los niños en el calendario vacunal vigente.
Durante los procesos intercurrentes la ayuda y colaboración del médico de la APS es valiosa, sobre todo, cuando la distancia es grande, como resulta en las provincias del interior del país. Tratar las infecciones respiratorias comunes, los episodios de vómitos y/o diarreas, así como las posibilidades dietéticas para las diferentes situaciones que incluyen, además, las hipoglucemias y las hiperglucemias, y sobre todo, reconocer aquellas situaciones que obligan a remitir al paciente a un nivel de atención médica hospitalario más especializado.
Una mención aparte merece la escuela, ya que si el tratamiento de la diabetes pretende que la vida del niño sea lo más normal posible, es imprescindible que los profesores y personal auxiliar estén informados que el niño es diabético, y tener unos conocimientos básicos del problema. En un estudio realizado en Madrid en 324 centros de enseñanza, de los cuales el 87 % eran centros públicos, se realizaron 499 encuestas a los padres de niños con DM 1 entre 3 y 18 años de edad, y se encontró que solamente el 34 % de los padres consideraron que los maestros podían reconocer los síntomas de un episodio de hipoglucemia ligero, mientras que el 17 % de los padres presentaron problemas en sus escuelas cuando informaron al personal de la escuela sobre la enfermedad de sus hijos (no se aceptó el 5 % y el 8 % fue obligado a cambiar de escuela). Por otra parte, un 9 % de ellos tuvo que modificar el monitoreo de la glucemia, y un 16 % modificar el tratamiento por falta de cooperación de las escuelas.20 Este estudio concluyó que la mejoría en los conocimientos sobre la DM 1 y una mejor comunicación entre el personal escolar y padres, eran los factores claves que podían mejorar la integración plena del niño con diabetes.
Es decir, no solo se debe informar al profesor, sino también a los amigos del niño y sus padres, para que puedan ayudarle en caso de necesidad, ya que aunque suele ser el médico directamente, lo más habitual es que sea a través de los padres como se enseñe la conducta a seguir. Esto se hace extensible al personal escolar, del círculo o jardín de la infancia, quienes deben saber cómo localizar en todo momento a los padres, tener a mano el número de teléfono del hospital, consultorio u otro, para casos de emergencia. En la tabla 2 podemos ver resumidos algunos aspectos escolares del niño con diabetes.

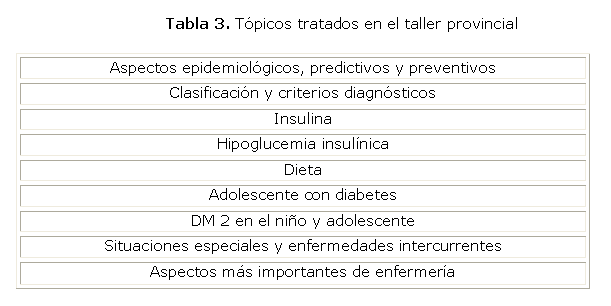
En Cuba contamos con un sistema de salud muy bien estructurado, que nos permite establecer esta importante vinculación, aunque reconocemos que podemos perfeccionarlo mucho más. Por ejemplo, en la provincia Ciudad de La Habana se han dado pasos en ese sentido, sobre todo, para pacientes adultos.21 Dadas las características demográficas de esta provincia, donde se encuentran ubicados varios hospitales pediátricos, y existe la mayor concentración de endocrinólogos pediatras por provincia, así como una población de niños y adolescentes con diabetes superior al resto, se decidió comenzar por iniciar talleres en los 4 territorios de salud en que está dividida esta provincia. Estos talleres territoriales, están dirigidos a capacitar a los Médicos de Familia y a los pediatras de la APS, incluyendo a las enfermeras, acerca de los aspectos básicos que hemos mencionado sobre la DM en los niños y adolescentes. Estos talleres son impartidos por el colectivo de endocrinólogos pediatras de esta provincia, divididos en 4 grupos de profesores para llevar a cabo esta tarea. Los aspectos tratados, de modo general, se muestran en la tabla 3.
A manera de conclusiones podríamos decir:
1. La vinculación entre la APS y ASS en los niños y adolescentes con DM 1 es un aspecto poco tratado, pero no por ello se debe restar la importancia que reviste para realizar un tratamiento integral en estos pacientes.
2. El sistema de salud implantado, así como el predominio de una práctica médica privada o estatal, desempeñan un papel importante para esta vinculación.
3. Nuestro país cuenta con las condiciones adecuadas para mejorar esta vinculación y, de hecho, se están dando los pasos para ello.
Como recomendaciones finales podemos añadir:
1. En el ingreso, al diagnóstico de la DM 1, tratar de comunicarse con el médico de la APS, para conocerlo y que visite al niño en el hospital.
2. Al terminar el ingreso hospitalario, realizar y enviar un resumen al médico de la APS con los resultados de las investigaciones y el tratamiento.
3. Confeccionar guías con los aspectos más importantes acerca de la DM 1 para informar a los facultativos, así como al personal de enfermería de este nivel de atención, pues su participación también es importante para hacer más provechosa la colaboración.
4. Mantener comunicación sistemática entre ambos niveles de atención, así como extender la experiencia de los talleres territoriales a otras provincias de acuerdo con las particularidades de cada localidad.
5. Enfatizar que no debe esperarse a que ellos vengan a nosotros, sino nosotros ir hacia ellos.
Esperamos con esta exposición contribuir a un mayor estrechamiento entre ambos niveles de atención, y motivar a sus médicos y enfermeras a buscar estrategias factibles para mejorar la atención integral del niño y adolescente con diabetes.
REFERENCIAS BIBLIOGRÁFICAS
1. Karvonen M, Viik-Kajander M, Moltchanova E, Libman I, Laporte R, Tuomilehto J. Incidence of Childhood Type 1 Diabetes Worldwide. Diabetes Care. 2000;23:1516-26.
2. Bahíllo MP, Hermoso F, Ochoa C, García-Fernández JA, Rodrigo J, Marugán JM, et al. Castilla-León Childhood Type 1 Diabetes Epidemiology Study Group: Incidence and Prevalence of Type 1 Diabetes in Children Aged < 15 years in Castilla-Leon (Spain). Pediatr Diabetes. 2007;8:369-73.
3. Haller MJ, Atkinson MA, Schatz D. Type 1 Diabetes Mellitus: Etiology, Presentation, and Management. Pediatr Clin N Am. 2005;52:1553-78.
4. Hogan P, Dall T, Nikolov P. Economic costs of diabetes in the US in 2002. Diabetes Care. 2003;26:917-32.
5. Karvonen M, Viik-Kajander M, Moltchanova E, Libman I, LaPorte R, Tuomilehto J. Incidence of childhood type 1 diabetes worldwide: Diabetes Mondiale (DiaMond) Project Group. Diabetes Care. 2000;23:1516-26.
6. EURODIAB ACE Study Group. Variation and trends in incidence of childhood diabetes in Europe. Lancet. 2000;355:873-6.
7. Smith TL, Drum ML, Lipton RB. Incidence of childhood type I and non-type 1 diabetes mellitus in a diverse population: the Chicago Childhood Diabetes Registry, 1994 to 2003. J Pediatr Endocrinol Metab. 2007;20:1093-107.
8. Toumba M, Savva SC, Bacopoulou I, Apsiotou T, Georgiou T, Stavrou S, et al. Rising incidence of type 1 diabetes mellitus in children and adolescents in Cyprus in 2000-2004. Pediatr Diabetes. 2007;8:374-6.
9. Nandkeoliar MK, Dharmalingam M, Marcus SR. Diabetes mellitus in Asian Indian children and adolescents. J Pediatr Endocrinol Metab. 2007;20:1109-14.
10. Daneman D. Type 1 diabetes. Lancet. 2006;367:847-58.
11. Tauriainen S, Salminen K, Hyöty H. Can enteroviruses cause type 1 diabetes? Ann NY Acad Sci. 2003;1005:13-22.
12. Dahlquist G. Can we slow the rising incidence of childhood-onset autoimmune diabetes? The overload hypothesis. Diabetologia. 2006;49:20-4.
13. Lee JM, Davis MM, Menon RK, Freed GL. Geographic distribution of childhood diabetes and obesity relative to the supply of pediatric endocrinologists in the United States. J Pediatr. 2008;152:331-6.
14. Viskari H, Ludvigsson J, Uibo R, Salur L, Marciulionyte D, Hermann R, et al. Relationship between the incidence of type 1 diabetes and enterovirus infections in different European populations: results from the EPIVIR project. J Med Virol. 2004:72:610-7.
15. Gracia Diego. Planteamiento general de la bioética. La revolución médico sanitaria. En: Fundamentación y enseñanza de la Bioética. 2da Ed. Colombia. Editorial Códice LTDA. 2000.p.16.
16. Rojas Ochoa F. Orígenes del movimiento de atención primaria de salud en Cuba. Rev Cubana Med Gen Integr. 2003;19:56-61.
17. Rojas Ochoa F. La atención primaria de salud en Cuba, 1959-1984. Rev Cubana Salud Pública. 2005:31(2). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S086434662005000200011&lng=es&nrm=iso Consultado, 30 de Enero 2008.
18. Grupo de Diabetes de la Sociedad Andaluza de Medicina Familiar y Comunitaria. Disponible en: http://www.cica.es/aliens/samfyc/index.html Consultado, 18 de Octubre 2007.
19. National Institute for Clinical Excellence Clinical Guideline Type 1 diabetes: diagnosis and management of type 1 diabetes in children, young people and adults. Disponible en: www.nice.org.uk/CG015NICEguideline Consultado, 18 de Octubre 2007.
20. Amillategui B, Calle JR, Alvarez MA, Cardiel MA, Barrio R: Identifying the special needs of children with Type 1 diabetes in the school setting. An overview of parents' perceptions. Diabetic Medicine. 2007;24:1073-9.
21. García R, Suárez R. La educación a personas con diabetes mellitus en la atención primaria de salud. Rev Cubana Endocrinol. 2007;18(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561 -29532007000100005&lng=es&nrm=iso. Consultado, 6 de Junio 2008.
Recibido: 4 de abril de 2008.
Aprobado: 5 de mayo de 2008.
Pedro González Fernández. Calle 39 # 873, entre 26 y 24, Nuevo Vedado, municipio Plaza, Ciudad de La Habana, Cuba. E mail: gonzalez@infomed.sld.cu
*Trabajo Presentado en el XIII Congreso de la Asociación Latinoamericana de Diabetes (ALAD). Palacio de las Convenciones, 12-16 de noviembre de 2007. La Habana, Cuba.














