Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Oftalmología
versión impresa ISSN 0864-2176
Rev Cubana Oftalmol vol.25 supl.2 Ciudad de la Habana 2012
REVISIÓN
Trauma anexial, orbitario y del aparato lagrimal
Anexal, orbital and lachrymal system traumas
Dr. Alexander Pérez Llanes
Instituto Cubano de Oftalmología "Ramón Pando Ferrer". La Habana, Cuba.
RESUMEN
Los traumatismos de los anejos oculares son muy frecuentes debido a su ubicación anatómica y el cumplimiento de una de sus principales funciones, protección del globo ocular. Se pueden clasificar en afecciones traumáticas de párpados, conjuntiva, órbita y traumas del aparato lagrimal. Según los datos aportados por el USEIR (United States Eye Injury Registry) las lesiones de los anejos oculares constituyen 5 % entre todos los traumas oculares, y las más frecuentes son las laceraciones canaliculares en 81 % de los casos. Se realizó una revisión del tema y se propone el protocolo diagnóstico y terapéutico para cada tipo de trauma anexial.
Palabras clave: trauma palpebral, trauma del aparato lagrimal, trauma de órbita.
ABSTRACT
The ocular anexal trauma is a common entity due to the anatomical location of structures, and the fulfillment ofl one of its main functions, that is, the protection of the eyeball. They are classified in eyelid, conjunctive, orbital and lachrymal apparatus traumas. According to data provided by the USEIR (United States Eye Injury Registry), the ocular anexal injuries accounts for 5 % among all ocular traumas, and the most common is canalicular lacerations in 80% of cases. A review was made and diagnostic and therapeutic protocols for each type of anexal trauma were presented.
Key words: eyelid trauma, lachrymal trauma, orbital injury.
INTRODUCCIÓN
Como trauma ocular se considera a toda lesión originada por mecanismos contusos o penetrantes sobre el globo ocular y sus estructuras periféricas, que ocasiona daño tisular de diverso grado de afectación (leve, moderada, severo) con compromiso de la función visual, temporal o permanente.1
Los traumatismos de los anejos oculares son muy frecuentes debido a la ubicación anatómica de estas estructuras y que cumplen con una de sus principales funciones, la protección del globo ocular. Estos se pueden clasificar en afecciones traumáticas de: párpados, conjuntiva, órbita y aparato lagrimal.
Según datos aportados por el USEIR (United States Eye Injury Registry) las lesiones de los anejos oculares constituyen el 5 % entre todos los traumas oculares. Las más frecuentes son las laceraciones canaliculares en 81 %, seguido de las deformidades palpebrales con 61 %.
Los pacientes oscilan entre 0 y 90 años de edad, con un promedio de 23 años. En cuanto a la distribución por género, el sexo masculino es el más afectado con 77 %. Los traumas de los anexos ocurren generalmente en 37 % por accidentes en el hogar, y 21 % por accidentes del tránsito. La actividad más frecuente realizada en ese momento señala a la recreación y el deporte, 11 %, como la principal causa.1,2
DESARROLLO
Los traumatismos palpebrales son las afecciones producidas por la acción de un agente externo en área palpebral. Siempre se debe descartar la presencia de una lesión ocular a globo abierto para posteriormente determinar la extensión y naturaleza de las lesiones palpebrales. Esto ocurre debido a la alta proporción de lesiones oculares (a globo abierto) en pacientes con heridas palpebrales.2,3
Trauma palpebral y del aparato lagrimal
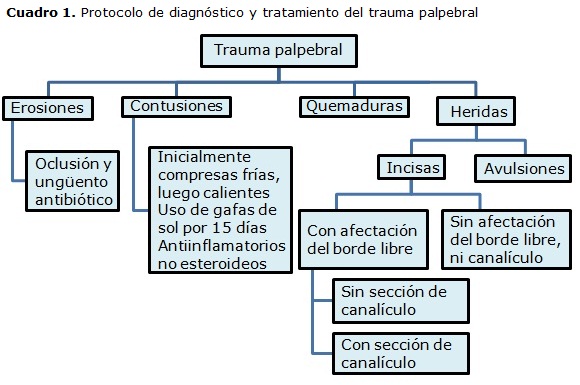
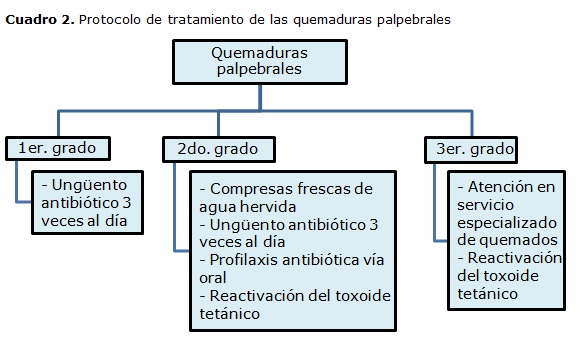
Los traumas palpebrales se pueden clasificar según su causa en quemaduras, erosiones, contusiones y heridas (cuadro 1). Las quemaduras pueden producirse por agentes físicos o químicos y se pueden clasificar según su gravedad en:
- Quemaduras de primer grado: afectan solamente la epidermis, por lo que se manifiestan clínicamente con eritema.
- Quemaduras de segundo grado: afectan epidermis y dermis, se caracterizan por la formación de bullas.
- Quemaduras de tercer grado: en estas ya existe destrucción total de los tejidos de la epidermis y dermis, se caracterizan por poco dolor y coloración blanco-nacarado del tejido afectado (cuadro 2).
Las erosiones ocurren por pérdida del epitelio, son superficiales y generalmente cicatrizan sin complicaciones. Las contusiones, producidas por un trauma contuso sobre los párpados, se identifican por la aparición de hematomas o equimosis. La hemorragia palpebral no tiene grandes consecuencias, pero puede indicar la existencia de lesiones orbitarias y de su contenido.
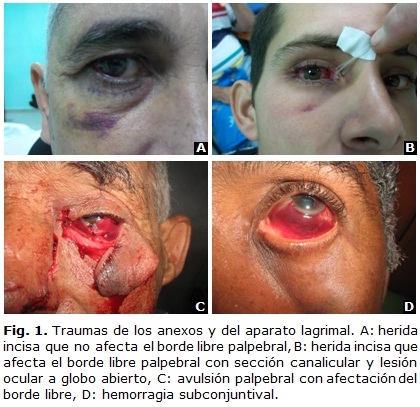
Las heridas son incisas o avulsiones (cuadro 3). Las heridas incisas pueden no tener afección del borde libre palpebral (Fig. 1A). Las que presentan daño del borde libre del párpado puede acompañarse de sección canalicular o no (Fig. 1B).
En el caso de las heridas palpebrales incisas con afección del borde libre que involucran el sistema canalicular siempre requieren reparación. Esto es independiente del canalículo afectado, inferior o superior, porque en algunas personas la parte superior del sistema canalicular elimina la mayor cantidad de lágrimas.2
Las laceraciones del borde libre del párpado no requieren inmediata reparación. Las lesiones en los pacientes ebrios o en mal estado se pueden realizar en 24 a 48 h, no más. Después de un examen minucioso, se aplica ungüento antibiótico y un parche hasta que se estabilice el paciente para una definitiva reparación. La reparación del borde libre palpebral será realizada por planos para restaurar al máximo su anatomía. Las suturas no deben estar en contacto con la córnea.
Las avulsiones son lesiones graves del párpado, frecuentes en accidentes laborales o en mordeduras de animales, casi siempre ocurren por arrancamiento de los tejidos. Estas lesiones deben ser manejadas con extremo cuidado pues la tensión o presión, puede poner en peligro la frágil vascularización del tejido avulsionado y conducir a su pérdida; por esto después de examinar cuidadosamente la herida se debe proteger el tejido dañado con un parche (Fig. 1C).
Las lesiones por avulsión del párpado requieren una meticulosa reparación por planos y comenzar con el cierre profundo de los tendones cantal, medial o lateral. Cuando estas lesiones son acompañadas por una extensa pérdida de tejido, la cirugía reconstructiva es más complicada, e inicialmente se debe estabilizar el párpado y proteger el globo ocular. Procedimientos iniciales como una tarsorrafia, pueden proteger el ojo hasta que la cirugía se puede realizar.
En el protocolo de diagnóstico se debe insistir en la historia del paciente, precisar sus antecedentes personales, la causa del trauma y el tiempo de evolución desde que aconteció. Se evalúa y registra la agudeza visual así como se realiza un examen ocular completo para identificar las lesiones (quemaduras, contusiones, erosiones o heridas). Puede indicarse radiografía de órbita en posición anteroposterior y lateral ante la sospecha de un cuerpo extraño intraocular o intraorbitario. La tomografía de órbita permite descartar otras alteraciones anatómicas, así como definir la existencia cuerpo extraño intraocular o intraorbitario.
Trauma de conjuntiva
El trauma de conjuntiva es la afección producida por la acción de un agente externo en esta estructura. Estos traumas conjuntivales se pueden clasificar en: erosión, hemorragia, heridas, enfisema, cuerpos extraños, quémosis, isquemia y necrosis (cuadro 4).
La mayoría de los pacientes cursan con ojo rojo, sensación de cuerpo extraño y lagrimeo. Se debe precisar los antecedentes personales, la causa y tiempo de evolución del trauma. Se realiza un examen ocular completo.
La conjuntiva bulbar es fácil de examinar a simple vista, preferentemente en la lámpara de hendidura. El fornix inferior se explora al traccionar hacia abajo el párpado inferior con la mirada hacia arriba. La conjuntiva palpebral superior requiere cooperación del paciente y se realiza con eversión del párpado superior, si es necesario se duplica la eversión usando un retractor de Desmarres.
La erosión de la conjuntiva es la pérdida del epitelio causado generalmente por traumas leves. Es mucho menos dolorosa que la erosión del epitelio corneal y generalmente su curación es rápida.
La hemorragia subconjuntival puede ser producida por múltiples causas entre ellas: espontánea (idiopática), por enfermedades sistémicas (hipertensión arterial), trauma menor (inadvertido) al rozarse el ojo, traumatismos, constipación (maniobra de Valsalva), tumoraciones conjuntivales (como el linfoma o el sarcoma de Kaposi) entre otras.
Generalmente la hemorragia subconjuntival es asintomática, desaparece espontáneamente en el transcurso de 2 a 3 semanas. La hemorragia en sí no precisa tratamiento, pero siempre hay que evaluar con un examen oftalmológico minucioso porque también puede enmascarar condiciones serias como una ruptura escleral. La presencia de pigmento asociado a la hemorragia subconjuntival es muy sugestiva de ruptura escleral oculta. En caso de ser causada por un trauma y la hemorragia sea extensa o en casos de dudas, se sugiere llevar al salón para una exploración más profunda (Fig. 1D).
El diagnóstico de las heridas conjuntivales no es difícil, con el interrogatorio y el examen físico en la lámpara de hendidura es suficiente. Siempre debe asegurarse la eliminación de los cuerpos extraños y descartar la posibilidad de perforación ocular o cuerpo extraño intraocular. Debe determinarse la extensión de la hemorragia subconjuntival, la presencia de hemorragia intraocular o lesiones retinianas asociadas. Después de evaluar estos aspectos, si las heridas son mayores de 1 cm se suturan.
El enfisema conjuntival es la presencia de aire subconjuntival. Su presencia orienta hacia una fractura orbital con participación de los senos paranasales. El enfisema se exacerba soplando la nariz, por lo que se le explica al paciente para que la evite. La extracción del aire no es necesaria porque una vez que el suministro de aire es eliminado, rápidamente se reabsorbe.
Los cuerpos extraños en conjuntiva pueden ser de cualquier naturaleza. Se insiste en descartar la posibilidad de una lesión ocular a globo abierto o un cuerpo extraño intraocular. Cuando se localizan se decola la conjuntiva y se extraen.
La quémosis o edema conjuntival es causado por el acúmulo de líquido que puede acompañar virtualmente a cualquier tipo de trauma ocular. El edema en sí es insignificante, pero puede orientar hacia otras condiciones severas: lesiones químicas, endoftalmitis, hemorragia orbital, fístula carotideo-cavernosa. La severidad de la patología subyacente y el grado de quémosis no es necesariamente proporcional. No hay un tratamiento específico pero los corticoesteroides tópicos favorecen la reducción del edema.
Las quemaduras oculares son la principal causa de isquemia y necrosis conjuntival (causticaciones). También son una de las pocas urgencias reales que nos encontramos en oftalmología (requieren de atención inmediata). En el momento en que se realiza el diagnóstico se debe instaurar el tratamiento médico con lavado ocular abundante para minimizar en lo posible el daño de la superficie ocular.
Inmediatamente se indica colirio anestésico y lavado ocular profuso: agua, suero fisiológico o ringer lactato con equipo infusión, para mejorar el lavado y se instile continuamente. Mediante eversión palpebral se explorarán los fondos de saco y se extraerán los materiales sólidos y cuerpos extraños que puedan existir. En el examen ocular se detalla el estado de la superficial ocular, cámara anterior, iris, cristalino y se instila colorante de ser necesario (fluoresceína). Si lo permiten las lesiones se toma la presión intraocular. En el tratamiento se indica corticoides (metilprednisolona 1%, prednisona acetato), ciclopléjicos (atropina, homatropina), hipotensores oculares (tópicos y/o sistémicos), antibióticos (colirios y/o ungüento oftálmico), lágrimas artificiales entre otros. Por vía oral puede emplearse las tetraciclinas (doxiciclina 100 mg/ 12-24 h) y analgésicos.
Traumatismo orbitario
La órbita es la cavidad que aloja, protege y sostiene el globo ocular. Está compuesta por siete huesos abarcando un área en forma de pirámide que contiene unos 30 ml de volumen.
La tasa de trauma orbitario está valorada en 15 % entre todas las lesiones oculares traumáticas, 78 % para las fracturas de orbita, 24 % para los cuerpos extraños y 1% para las hemorragias. El grupo de edad más afectado es entre 10 y 19 años (22 %); en cuanto al sexo otra vez el masculino es el más afectado, con una tasa de 78 %.1
Las paredes laterales y superiores de la órbita están formadas por huesos gruesos que brindan protección firme. Inversamente, los huesos de la pared medial y el piso de la órbita son lo más delgados y débiles. Esta combinación permite disipar la energía cuando la órbita es golpeada. Permite la fractura selectiva del piso salvando al globo ocular de una ruptura segura.
Casi siempre al evaluar fracturas orbitarias se está en presencia de pacientes politraumatizados en los cuales, el trauma ha sido importante y están involucrados otros órganos y sistemas (cuadro 5). En estos la vida peligra por lo que deben ser evaluados por un equipo donde participen otras especialidades como: cirujanos plásticos, otorrinolaringólogos, anestesistas, intensivistas, internistas, cirujanos generales, maxilofaciales, neurocirujans y por último un oftalmólogo. La prioridad en estos pacientes es mantener la vida y deben ser estabilizados antes de evaluar la función visual. Muchos de estos pacientes son remitidos para ser valorados por el oftalmólogo erróneamente antes de ser evaluados de forma integral.4-6
El cuadro clínico puede variar según el trauma recibido y el tipo de fractura, de ahí la importancia de un exhaustivo interrogatorio antes de decidir conducta.
Hay que valuar la integridad del sistema nervioso central. Los síntomas son variados y orientadores al tipo de fractura. Puede existir desplazamiento del globo ocular (enoftalmos o exoftalmos), deformidad ósea en el reborde orbitario (a la palpación), enfisema orbitario (signo evidente de comunicación con senos, frecuentemente el etmoidal), restricción de la motilidad ocular extrínseca (puede ser vertical u horizontal) explicable por atrapamiento y/o lesión muscular (inflamatorio). En fracturas del piso puede estar comprometida la elevación por atrapamiento del recto inferior. También hipoestesia del nervio infraorbitario (asociado a fracturas de piso orbitario), aumento de la distancia intercomisural (telecanto) presente en fracturas orbitarias mediales por desinserción del ligamento comisural. Puede haber un compromiso del sistema de drenaje lagrimal (asociado a fracturas nasoetmoidales en un 29 % debiéndose reparar primero el canalículo inferior y luego el telecanto). La diplopia es por compromiso muscular (sección, atrapamiento). En la prueba de ducción forzada su presencia confirma la lesión mecánica (atrapamiento) muscular.
La clasificación de la fractura orbitaria es:
- Fractura del suelo orbitario.
- Fractura de la pared medial (nasoetmoidal).
- Fractura del techo de la órbita.
- Fractura de la pared lateral.
- Fractura del vértice de la órbita.
- Fractura en trípode.
Dentro de los exámenes complementarios se incluye: radiografía simple de órbita, frontal y de perfil (Waters, piso; Caldwell, pared interna; Rhesse, agujero óptico). En la tomografía computarizada se permite un diagnóstico de fracturas más idóneo y su correlación con las estructuras blandas, informa lesiones mayores a 2 mm. La resonancia magnética, examen útil para valorar el compromiso de las partes blandas con más exactitud y su relación a la tomografía computarizada (contraindicada si sospecha de CEIO metálico). También la ecografía ocular y la gammagrafía orbitaria.
La fractura del suelo orbitario incluye el hueso maxilar. Generalmente se produce prolapso del contenido orbital hacia el seno maxilar con atrapamiento de los músculos recto inferior y/o oblicuo inferior. Se encuentra equímosis y edema palpebral, proptosis en los primeros 10 días, después enoftalmo, enfisema de la órbita y/o los párpados, limitación de los movimientos verticales del globo ocular, diplopía en la mirada superior o inferior, hipoestesia de la región inferior de la órbita (párpado inferior y mejilla), hipoestesia del nervio infraorbitario, enfisema orbitario y palpebral que aumenta al sonarse la nariz.
La fractura de la pared medial (nasoetmoidal) incluye a los procesos frontales del maxilar, hueso lagrimal y etmoides. Se observa telecanto traumático (en casos graves), daño del sistema lagrimal de drenaje, enfisema orbital, depresión del puente de la nariz, epistaxis severa (lesión de la arteria etmoidal anterior), rinorrea de líquido cefalorraquídeo, encarcelación del recto medial y enoftalmos (raros). Las fracturas que afecten el conducto nasolagrimal deben ser reducidas, de no repararse primariamente producen obstrucción y requieren dacriocistorrinostomía.
La fractura del techo de la órbita es muy grave y poco frecuente, incluye hueso frontal, cerebro, lámina cribiforme y seno frontal. Se detecta ptosis, hemorragia del párpado superior y subconjuntival, desbalance de los músculos extraoculares, daño intracraneal y/o rinorrea de líquido cefalorraquideo o neumocefalía.
La fractura de la pared lateral incluye al hueso cigomático (luxación) borde orbital externo, inferior y arco cigomático pared lateral del seno maxilar. Ocurre desplazamiento del ojo y canto lateral, deformidad cosmética, disminución de la agudeza visual y puede asociarse a arrancamiento del nervio óptico.
La fractura del vértice de la órbita suele asociarse a otras fracturas faciales y afectar conducto óptico y fisura orbitaria superior, es probable que produzca una neuropatía óptica traumática directa. En el examen oftalmológico se encuentra disminución de la agudeza visual, limitación de los movimientos oculares, disminución de la sensibilidad ocular, derrame de líquido cefalorraquídeo. Dentro de las complicaciones se reporta la fístula carotídea_cavernosa, la formación de fragmentos que afecten al nervio óptico. Son difíciles de tratar por proximidad a los vasos y nervios intracraneales.
En la fractura en trípode se afectan tres regiones: el reborde orbitario inferior (maxilar), reborde lateral (sutura cigomático-frontal) y arco cigomático. Presenta dolor espontáneo o a la palpación, diplopía binocular y trismo. Existe discontinuidad del reborde orbitario (escalón palpable), aplanamiento malar, enoftalmos, hipoestesia infraorbitaria enfisema palpebral, conjuntival y orbitario, limitación de los movimientos oculares, epístaxis, rinorrea, equimosis y ptosis.
CONCLUSIONES
Los traumas anexiales oculares pueden abarcar un espectro amplio, desde una herida conjuntival, hasta fracturas orbitarias, con compromiso vital del paciente. Es menester del oftalmólogo de asistencia, ofrecer un tratamiento adecuado, sin pasar por alto una afección más grave que pueda poner en peligro, incluso la vida del paciente.
REFERENCIAS BIBLIOGRÁFICAS
1. Kuhn F, Pieramici D. Ocular Trauma. Principles and Practice. NewYork: Thieme; 2008.
2. Curbelo Concepción D, Triana Casado I, Medina Perdomo J. Comportamiento de los traumatismos oculares en pacientes ingresados en el Instituto Cubano de Oftalmología: una necesidad impostergable. MediSur. 2009;7(3):32-7.
3. Garg A. Instant clinical diagnosis in ophthalmology. Oculoplasty and reconstructive surgery. New Delhi: Jaypee Brothers; 2009.
4. Lima Gómez V, Aquino González A. Asociación entre heridas palpebrales y lesiones intraoculares en trauma con globo cerrado. Rev Mex Oftalmol. 2007;81(1):41-3.
5. Medina VA. Lesiones óculo-orbitarias en pacientes con traumatismo craneofacial. Rev Mex Oftalmol. 2005;79(3):155-8.
6. Cantor LB. Basic and Clinical Science Course. Orbit, Eyelids, and Lacrimal System. San Francisco: American Academy of Ophthalmology; 2008-2009.
Recibido: 10 de octubre de 2011.
Aprobado: 25 de enero de 2012.
Dr. Alexander Pérez Llanes. Instituto Cubano de Oftalmología "Ramón Pando Ferrer". Ave. 76 No. 3104 entre 31 y 41 Marianao, La Habana, Cuba. Correo electrónico:apll@infomed.sld.cu