Introducción
En la cirugía de catarata varios aspectos tendrán un impacto en el resultado refractivo posoperatorio final. Estos son: la medición de diferentes parámetros oculares que tienen un gran peso en la obtención de buenos resultados, una cuidadosa optimización de las constantes de la lente intraocular (LIO) y las fórmulas usadas para el cálculo de su potencia óptica que influyen en el resultado refractivo final.1,2
Tanto las fórmulas teóricas como las empíricas son válidas para calcular el poder dióptrico de la LIO, sin que se hayan encontrado diferencias significativas entre ellas. En los últimos años aparecieron también fórmulas basadas en trazado real de rayos. La gran ventaja de estas últimas es que, si son correctas, pueden aplicarse a cualquier caso, siempre que se conozcan las características físicas (curvaturas, índices de refracción) del ojo en estudio.2,3,4,5,6,7,8,9,10,11
Las fórmulas de cuarta generación son las más recientes; emplean más de dos factores para predecir especialmente la posición efectiva de la lente (ELP). Las más conocidas son Haigis y Shamas, útiles en el cálculo de la LIO posterior a la cirugía refractiva.4,5,6,7,8,9,10,11,12,13,14,15,16
En el año 1996, y con el fin de mejorar la predicción de la ELP en ojos cortos, Holladay desarrolló y modificó su anterior fórmula. La presentó en el año 1997 como la fórmula de IV generación Holladay 2, de tal manera que aumentó el número de factores que podían intervenir en el cálculo, especialmente todos aquellos relacionados con el segmento anterior: AL, K, ACD, diámetro corneal horizontal, grosor del cristalino, refracción preoperatoria y edad. La mayor importancia vendría dada por la longitud axial, seguida en orden decreciente y en relación con ella, por la queratometría media (76,0 %), el diámetro corneal horizontal (24,0 %), la refracción preoperatoria (18,0 %), la profundidad de la cámara anterior (8,0 %), el grosor cristaliniano (7,0 %) y la edad (1,0 %).5,6,7,8
La publicación de su nueva fórmula supuso un antes y un después en cuanto a su uso, especialmente en ojos cortos, y ofreció la posibilidad de mejorar los resultados refractivos. Autores como Fenzl exponen que puede lograrse que el 90,0 % de los pacientes queden en un rango de ± 1 D (dioptría) de la refracción deseada y el 100,0 % en el rango de ± 2 D.5,6,7,8
El cálculo correcto del poder de la LIO es decisivo en el resultado final de la cirugía; es por eso que se hace imprescindible una medición exacta de los distintos parámetros a considerar, pues pequeños errores a este nivel pueden producir graves consecuencias en los resultados posoperatorios.6,7,8
En las últimas décadas se han perfeccionado las técnicas quirúrgicas, las lentes intraoculares, las fórmulas biométricas, el instrumental, y paralelamente a esto los equipos relacionados con la cirugía y el cálculo de la potencia de la lente intraocular.7,8
Durante la década de los Noventa (siglo XX) se desarrolló un biómetro nuevo, no invasivo, basado en el principio de la biometría óptica con interferometría parcialmente coherente, el IOL Master, de la casa comercial Carl Zeiss, Jena, Alemania. Permite, a la vez, la medición de la longitud axial, la curvatura corneal y la profundidad de la cámara anterior, así como el cálculo de la potencia de la lente intraocular en tan solo unos segundos.1,2,3
Desde su implementación hasta el actual IOL Master 700 se incorporaron nuevos sofware y fórmulas que simplifican el flujo de trabajo y hacen de este equipo un instrumento imprescindible por sus resultados predictivos en el cálculo de la lente intraocular. El IOL Master calcula múltiples opciones para implantar lentes al usar fórmulas tanto empíricas o de regresión (SRK II), como teóricas (SRK/T, Hoffer Q, Holladay 2, paquete Haigis suite y Barret suite).9,10
Uno de los aspectos más importantes a tener en cuenta para lograr el éxito refractivo es el cálculo correcto de la potencia de la lente y este, entre otros factores, está íntimamente relacionado con una biometría adecuada y la selección de la fórmula biométrica más precisa en cada caso.
Se realizó esta investigación con el objetivo de determinar los resultados refractivos en pacientes operados de catarata, según el cálculo del poder dióptrico de la lente intraocular con la fórmula Holladay 2.
Métodos
Se realizó una investigación con un diseño de estudio observacional, descriptivo, longitudinal y prospectivo donde se incluyeron 222 ojos de 173 pacientes adultos, previo su consentimiento, quienes necesitaron cirugía de catarata mediante extracción extracapsular del cristalino (EECC), por la técnica de facoemulsificación, atendidos en la Consulta de Microcirugía del Instituto Cubano de Oftalmología “Ramón Pando Ferrer”, en el período comprendido entre abril del año 2017 y abril de 2018. Todos los casos fueron operados por el mismo cirujano del Servicio de Catarata. Se empleó para calcular el poder de la lente el IOLMaster 700 y la fórmula de Holladay 2 y se implantó un lente intraocular indio Ocuflex, modelo PCF 60, acrílico hidrofílico, en el saco capsular. Se crearon tres grupos de estudio según los valores de longitud axial ˂ 22 mm (grupo 1); 22-26 mm (grupo 2); ˃ 26 mm (grupo 3). Se estudiaron las variables: edad, sexo, equivalente esférico preoperatorio y posoperatorio, cilindro queratométrico pre y posoperatorio, mejor agudeza visual corregida y sin corrección pre y posoperatoria, longitud axial, esfera obtenida y diferencia del poder dióptrico de la lente intraocular. Se realizó el seguimiento posoperatorio correspondiente a la consulta de las 24 horas, una semana, al mes y a los tres meses de la cirugía.
Se hicieron los exámenes de refracción (cartilla de Snellen) y queratometría (IOL Master 700) en la consulta al mes y a los tres meses del proceder quirúrgico.
Se excluyeron de la investigación los pacientes con catarata secundaria o asociada a trauma de cualquier tipo y con alteraciones oculares que afecte el cálculo de la LIO con el IOLMaster 700 o los resultados refractivos posoperatorios como pueden ser: cirugía ocular previa de cualquier tipo, malformaciones congénitas oftalmológicas, afecciones de las cubiertas oculares como degeneraciones y tumores conjuntivales, simbléfaron, distrofias y degeneraciones corneales, alteraciones del segmento anterior de cualquier tipo, glaucoma, enfermedad vítreo-retineana demostrable por examen clínico y afección orbitaria.
Las medidas de resumen empleadas fueron números absolutos, porcentajes y media aritmética, con su intervalo de confianza (IC). Como medidas de dispersión se emplearon la desviación estándar y el rango. Los resultados se mostraron en tablas y gráficos. El análisis estadístico se realizó por la prueba t- Student para comparar medias de datos pareados y el análisis de varianza (ANOVA de 1 vía) para las comparaciones múltiples de medias, con pruebas a posteriori de Scheffé al encontrar diferencias significativas en las comparaciones. Para el análisis de variables cualitativas se empleó chi cuadrado. En todos los casos se consideró una confiabilidad del 95 %. El análisis estadístico se realizó con el paquete estadístico SPSS v 20.0. El estudio se realizó con la debida autorización del comité de ética del instituto, para obtener la información necesaria se obtuvo el consentimiento de todos los pacientes que participaron.
Resultados
El estudio se realizó en 222 ojos de 173 pacientes, con una distribución de longitud axial menor de 22 mm en 54 ojos (24,3 %); entre 22 y 26 mm en 117 ojos (52,7 %) y mayores de 26 mm en 51 ojos (23,0 %). Predominó el sexo femenino con el 72,5 % y el grupo etario mayor de 60 años con el 68,0 %. El promedio de edad fue de 66 años con una desviación estándar de ± 11 años. La distribución por grupo de edad no difiere de forma significativa de un sexo a otro (p= 0,71).
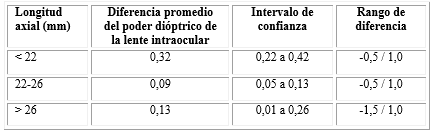
En cuanto al análisis del equivalente esférico (EE), se obtuvo un valor preoperatorio promedio de 1,50 dioptrías en los ojos con longitud axial ˂ 22 mm, que disminuyó en el posoperatorio a -0,50 con una diferencia promedio de 1,18 y 2,32 dioptrías (intervalo de confianza menor para la diferencia promedio). En ojos con longitud axial de 22 a 26 mm, la media previa a la cirugía fue de -0,09 dioptrías, que cambió a -0,34 en el posoperatorio. Se observó una variación entre 0,82 y 1,26 dioptrías (intervalo de confianza). Hubo una reducción considerable de los valores del EE en la longitud axial ˃ 26 mm antes y después del proceder quirúrgico de -7,30 a -0,84 dioptrías. La mayor diferencia promedio entre el valor pre y posoperatorio se obtuvo en este último grupo (mayor a 6 dioptrías), con un intervalo entre 5,40 y 8,30. El análisis estadístico mostró diferencias significativas tanto para los ojos cortos (longitud axial ˂ 22 mm) como largos (longitud axial ˃ 26 mm), no así para ojos normales (longitud axial 22-26 mm). La diferencia promedio del EE resultó significativa en la comparación entre los diferentes rangos de longitud axial (p˂ 0,01) (Tabla 1).
Tabla 1 Variaciones pre y posoperatorias del equivalente esférico según la longitud axial
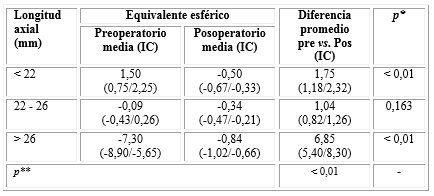
*Asociada a prueba T para datos pareados para comparar preoperatorio vs. posoperatorio. **Asociada a ANOVA de un factor para comparar los 3 rangos de longitud axial. IC: Intervalo de confianza.
Fuente: Base de datos del Centro de Microcirugía Ocular.
Se observó una diferencia promedio del cilindro queratométrico en ojos menores de 22 mm de 0,06 dioptrías, con una media preoperatoria de -0,84 que cambió a -1,03 luego de la cirugía. El rango de ojos de 22 a 26 mm presentó un valor promedio previo a la cirugía de -0,82 dioptrías, que varió a -0,95 en el posoperatorio. El grupo de ojos con longitud axial mayor de 26 mm exhibió el mayor valor de cilindro queratométrico, con una media preoperatorio de -1,18 dioptrías que luego del proceder quirúrgico mostró un valor de -1,26 con un intervalo entre -0,16 y 0,11 dioptrías. La diferencia promedio pre y posoperatoria del cilindro queratométrico fue inferior a las 0,5 dioptrías en los tres rangos de la longitud axial, lo cual no resultó estadísticamente significativo en el análisis de los grupos individuales (p> 0,05 en todos los grupos) ni entre ellos (p= 0,174). (Tabla 2).
Tabla 2 Variaciones pre- y posoperatorias de los cilindros queratométricos según la longitud axial
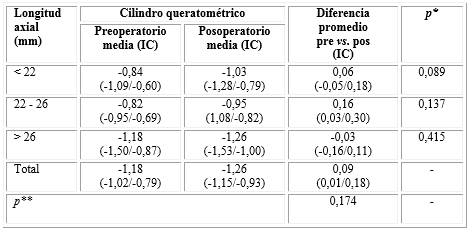
*Asociada a prueba T para datos pareados para comparar preoperatorio vs. posoperatorio. **Asociada a ANOVA de un factor para comparar los 3 rangos de longitud axial. IC: Índice de confianza.
Fuente: Base de datos del Centro de Microcirugía Ocular.
Al analizar el resultado visual final (tabla 3), se observó un ascenso en la mejor agudeza visual sin corrección (MAVSC) y mejor agudeza visual corregida (MAVC) entre el pre y el posoperatorio para cada uno de los grupos de la longitud axial, lo cual resultó estadísticamente significativo (p˂ 0,01). El análisis global de todos los grupos mostró un incremento de 3 a 4 líneas para la mejor agudeza visual sin corrección y de 4 a 5 líneas en la corregida según la escala de Snellen. Esta ganancia no resulta significativa cuando se comparan en conjunto los tres grupos de la longitud axial, tanto en el preoperatorio (p= 0,88), como en el posoperatorio (p= 0,72). Los rangos de la longitud axial ˂ 22 mm y de 22 a 26 mm se comportaron de forma similar, en cuanto a la mejor agudeza visual promedio sin corrección y mejor corregido pre y posoperatorio, al incremento en líneas de visión por la cartilla de Snellen. No obstante, el primer grupo (longitud axial ˂ 22 mm) fue el que mayor agudeza visual corregida alcanzó, el cual mostró una media de 0,9 décimas luego del proceder quirúrgico. El grupo 3 (longitud axial ˃ 26 mm) presentó los valores más bajos en relación con el resto; sin embargo, logró mejorar las mismas líneas en la escala de Snellen entre el pre y el posoperatorio respecto a los otros grupos de longitud axial.
Tabla 3 Variaciones pre y posoperatorias de la mejor agudeza visual sin y con corrección según la longitud axial
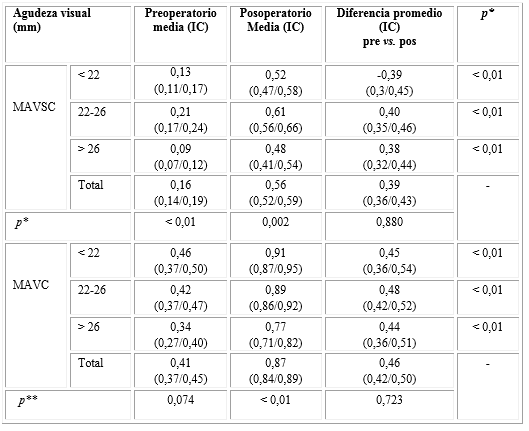
*Asociada a prueba T para datos pareados para comparar preoperatorio vs. posoperatorio. **Asociada a ANOVA de un factor para comparar los 3 rangos de longitud axial. IC: Intervalo de confianza
Fuente: Base de datos del Centro de Microcirugía Ocular.
Al evaluar el resultado refractivo final en función de la esfera posoperatoria se observó que en el 69,4 % de los ojos la esfera mostró un valor en el rango de la emetropía, el 14,0 % quedó hipocorregido y el 16,7 % hipercorregidos. El grupo 3 (longitud axial > 26 mm) exhibió los mejores resultados con el 78,4 % de los ojos en el rango de la emetropía (solo el 2,0 % de los casos hipocorregidos y el 19,6 % hipercorregidos). El grupo 1 (longitud axial < 22 mm) es el que muestra los resultados menos ideales, con el 14,8 % de los ojos con esfera obtenida mayor de 0,5 dioptrías (D) y el 20,4 % menor de -0,5 D. No existió una diferencia estadísticamente significativa en los resultados entre los grupos (p= 0,052) (Tabla 4).
Tabla 4 Relación entre la esfera posoperatoria y la longitud axial, según el cálculo de la lente intraocular por Holladay 2
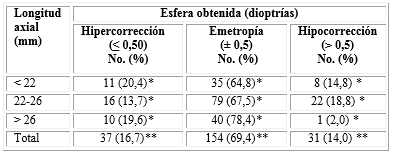
X 2 = 9,4; gl (4); p= 0,052.
* Porcentaje calculado según el total del grupo (longitud axial).
** Porcentaje calculado según el total de la muestra.
Fuente: Base de datos del Centro de Microcirugía Ocular.
Al comparar el poder de la LIO que se calculó según Holladay 2 y la que se obtuvo con las fórmulas específicas para cada longitud axial (tabla 5), se observó que el rango de dioptrías de diferencia oscila entre -1,5 D hasta 1 D. Este resultado difiere significativamente entre los grupos (p< 0,01). El rango de la longitud axial < 22 mm mostró la mayor diferencia, con un promedio de 0,32 dioptrías, y un intervalo de confianza de 0,22 a 0,42 entre la LIO que se calculó por la fórmula Holladay 2 y la que se obtuvo por Hoffer Q. En los grupos 2 y 3 (longitud axial 22-26 mm y > 26 mm) se observó un resultado similar en el cálculo por Holladay 2 y la fórmula específica según longitud axial (promedio de fórmulas y SRK-T respectivamente).
Discusión
El desarrollo actual de las nuevas técnicas quirúrgicas y la alta tecnología con fórmulas de cuarta generación asociadas a la biometría por interferometría permite analizar múltiples variables en diferentes grupos de pacientes, en los cuales se facilita obtener resultados más predictibles, y evitar las sorpresas refractivas.
Estudios publicados por el Instituto Universitario de Valladolid y la Universidad de Zaragoza referentes a la utilización de diferentes fórmulas para el cálculo de la lente intraocular en pacientes con catarata muestran que el sexo femenino es el más frecuente, así como el grupo etario mayor de 60 años.2,11 Resultados similares fueron encontrados en este trabajo, lo cual debe estar relacionado con dos factores: el primero, dado por las características demográficas de la población cubana, donde el sexo femenino es el predominante, así como la población mayor de 60 años; y el segundo, por tratarse la catarata de una enfermedad relacionada con el envejecimiento poblacional.12
En cuanto al valor del equivalente esférico, vemos que la mayoría de los autores describen variaciones posoperatorias de ± 1 D; (11,13,14,15) sin embargo, en este estudio el EE disminuye de forma considerable (mayor a las 6 dioptrías) en el grupo de los miopes, lo cual era esperado, pues se corresponde con los pacientes que mostraron un mayor defecto esfero-cilíndrico en el preoperatorio.
Al analizar el componente cilíndrico de la refracción, podemos observar la similitud con las publicaciones de María Victoria de Juan Herráez,6Martha Pacheco2 y David L. Cooke,13 quienes plantean que en sus investigaciones no se encontró una variación significativa en cuanto al cilindro queratométrico pre y posoperatorio, lo cual muestra que no existió una influencia del factor cirujano para los resultados refractivos posoperatorios y la mejor agudeza visual con corrección.
En las actuales técnicas quirúrgicas de pequeña incisión, particularmente la facoemulsificación, el grado de astigmatismo inducido debe ser mínimo. Varios autores refieren que el 70,0 % de los pacientes operados de cata rata por esta técnica tendrán menos de 1 D de astigmatismo. Se espera que al menos esta cantidad de pacientes obtengan la refracción deseada. Otro 20,0 % de los pacientes entre 1 y 2 D pueden requerir la adición de cirugía para el astigmatis mo y el 10,0 % de los pacientes restantes tendrán un astigmatismo mayor de 2 dioptrías.3,4,5,6
El estado refractivo que se alcanzó en los pacientes del estudio después de operados fue semejante al que se obtuvo en una investigación realizada por Marta Pacheco Sanz2 en el Hospital Universitario Miguel Servet, de Zaragoza (HUMS), donde se aplicaron las fórmulas para el cálculo de la LIO según la longitud axial, se utilizó SRK-T para ojos normales (22-26) y ojos largos (> 26), y la fórmula Hoffer Q para ojos cortos (< 22 mm). Se logró una mejoría de 4 a 5 líneas como promedio para la agudeza visual mejor corregida en el posoperatorio y superior a 0,5 en todos los grupos, por escala de Snellen, similar al presente estudio. El grupo que mejor resultado visual obtuvo en dicha investigación fue el de los ojos con longitud axial de 22 a 26 mm, al igual que en este estudio, lo cual se relaciona con el hecho de que los pacientes con este rango de longitud axial fueron los que presentaron valores más cercanos a la emetropía en el preoperatorio, además de presentar parámetros morfológicos y morfométricos más estándares. En el trabajo antes mencionado, el peor grupo en cuanto a la agudeza visual mejor corregida en el posoperatorio fue el de ojos con longitud axial < 22 mm, lo que difiere del presente estudio, el cual se calculó con la fórmula de Holladay 2 con resultados satisfactorios, muy similar al grupo de pacientes con longitud axial entre 22 y 26 milímetros.
En las hipermetropías elevadas, al tener una longitud axial más pequeña, se requiere una mayor precisión para mantener la misma tolerancia en el error de la refracción final. Además, en ojos con longitud axial grande, los errores en la posición efectiva de la LIO tienen menos impacto en la refracción posoperatoria, ya que el poder dióptrico de dichas lentes es muy bajo. Con lentes intraoculares de potencia muy alta ocurre lo contrario: la predicción de la posición efectiva de la lente cobra una gran importancia, ya que pequeños errores pueden ocasionar defectos refractivos importantes no deseados.4,5,11,16,17
La literatura revisada plantea que la obtención de buenos resultados refractivos tras la cirugía se dificulta en ojos con longitudes axiales extremas.18,19,20,21 Para intentar minimizar los errores es necesario ser preciso en la medida de parámetros oculares como la longitud axial, la queratometría, la profundidad de la cámara anterior, entre otros.22,23 Mientras más variables tome en consideración una fórmula, mayor predictibilidad tendrá para el cálculo de la lente intraocular. Es por eso que oftalmólogos como Hill y Garg,18 de la Sociedad Americana de Cirugía Refractiva y Catarata, aconsejan el uso de la fórmula de cuarta generación Holladay 2 para ojos pequeños y grandes.
En este trabajo, el grupo que alcanzó menor agudeza visual sin corrección y mejor corregida en el posoperatorio fue el de los ojos con longitud axial > 26 mm. Esto debe estar asociado al hecho de ser pacientes miopes que presentan un valor promedio de cilindro queratométrico mayor pre y posoperatorio en comparación con los otros grupos de longitud axial. Si se tiene en consideración que la cirugía de facoemulsificación + implante de LIO monofocal, solo corrige el valor esférico, es fácil comprender que la agudeza visual pre y posoperatoria será menor que en el resto de los grupos.
Al analizar el resultado refractivo posoperatorio en función de la esfera obtenida, se encontró un estudio realizado por Ronald B. Melles y otros, que se publicó en la Academia Americana de Oftalmología en el año 2018, donde se observó que en más del 60,0 % de los casos, la esfera obtenida estuvo en el rango de ± 0,5 D (rango de la emetropía) sin mostrar diferencias significativas entre los grupos de longitud axial.14 Similares resultados presentó esta investigación, así como la publicación de los oftalmólogos David y Timothy,13 de la Universidad de Michigan en Estados Unidos, quienes evaluaron los resultados del cálculo de la LIO con la fórmula Holladay 2, con una muestra de estudio similar a la presente. Existen diferentes criterios en la literatura consultada acerca de cómo funciona dicha fórmula de cuarta generación en dependencia de la longitud axial. En este estudio se demostró que la fórmula funciona para todos los grupos, con resultados menos ideales en los ojos con longitud axial menor de 22 mm, los cuales mostraron cierta tendencia a la hipercorrección, a pesar de no ser estadísticamente significativas estas diferencias. Los autores antes mencionados concluyen que en sus pacientes el grupo que exhibe los resultados más alejados de la emetropía son los ojos grandes (longitud axial > 26 mm), donde se obtuvo un porcentaje considerable de pacientes hipocorregidos.13
Para comprender estos resultados se debe recordar que la variación de 1 D en la potencia de la LIO es capaz de inducir de 0,65 a 0,75 y algunos autores plantean que hasta 1 D de diferencia en el error refractivo esférico residual; de igual forma, un cambio en ½ D en la potencia de la lente da lugar a una modificación de la esfera posoperatoria de 0,34 a 0,37 D.14 En la institución donde se efectuó el presente trabajo no se contaba con medias dioptrías de lentes intraoculares cuando se realizó la investigación; por tanto, al elegir la LIO a implantar se escogió media dioptría por encima de la ideal. La mayoría de los oftalmólogos prefieren un error refractivo posoperatorio ligeramente miópico;24,25 esto guarda relación con los resultados menos idóneos encontrados en el grupo de ojos con longitud axial < 22 mm, en los cuales la tendencia a la hipercorrección responde a la elección por parte del cirujano, por cuestión de disponibilidad, de una LIO de media dioptría por encima, al no contar con la posibilidad de colocar la ideal para una esfera posoperatoria en el rango de la emetropía.
Ronald B. Melles y Jack T. Holladay14 concluyeron que en su trabajo no se encontraron diferencias significativas entre el poder de la lente intraocular que se calculó por Holladay 2, o por las fórmulas específicas según longitud axial. Los resultados expuestos difieren de este estudio, pues se observó que en los ojos con longitudes axiales extremas (< 22 mm y > 26 mm) la diferencia del poder dióptrico de la LIO fue significativa, lo cual se acentúa en ojos cortos, pues estos requieren de un mayor poder de la LIO cuando se calculan con la fórmula de cuarta generación. Los ojos cortos son los que requieren de mediciones más exactas para una correcta predicción de la posición efectiva de la lente y una LIO más potente para lograr enfocar los rayos de luz en la retina; así, el cambio en la refracción por milímetros de desviación de la lente intraocular es tres veces mayor en ojos cortos que en ojos largos.11,15,17