Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina
versión impresa ISSN 0034-7523
Rev cubana med vol.51 no.4 Ciudad de la Habana oct.-dic. 2012
Feohifomicosis subcutánea en un paciente trasplantado renal
Subcutaneous pheohyphomycosis in a renal transplanted patient
Dr. Gerardo Borroto Díaz, Dr. Fernando Henríquez Zschercher, Dr. Carlos Guerrero Díaz, Dr. José Cairo Baez, Dr. Ernesto Arteaga Hernández
Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
RESUMEN
La feohifomicosis es una entidad poco frecuente causada por hongos formadores de hifas de la familia Dematiaceae, afecta principalmente a pacientes inmunosuprimidos, produce lesiones subcutáneas en forma de quistes y pseudoquistes que en su mayoría se tratan con la exéresis quirúrgica y tratamiento medicamentoso con anfotericin B e itraconazol. Se describió un caso de feohifomicosis, en un paciente masculino de 38 años de edad, con antecedentes de enfermedad renal crónica, hepatitis por virus C adquirida en hemodiálisis. Recibe trasplante renal en el 2010 y se le aplica triple terapia inmunosupresora, tacrolimus, micofenolato mofetil y prednisona. Desarrolla diabetes mellitus postrasplante. Un año después del injerto, comienza a presentar lesiones dermatológicas pseudoquísticas violáceas, solitarias, que forman conglomerados, en la pantorrilla, el tobillo y los dedos de ambos pies. Mediante examen clínico, micológico y por biopsia de la lesión se diagnostica feohifomicosis. Se realizó tratamiento quirúrgico con exéresis de las lesiones y medicamentoso con itraconazol 200 mg al día, se modificó el tratamiento inmunosupresor según interacción del itraconazol con los anticalcineurínicos, se sustituyó este por everolimus. Tres meses después se observó evolución satisfactoria.
Palabras clave: feohifomicosis, trasplante renal, inmunosupresión, complicaciones infecciosas.
ABSTRACT
Pheohyphomycosis is a rare disease caused by Dematiaceae family hypha-forming fungi; it mainly affects immunosuppresed patients and causes subcutaneous lesions in the form of cysts and pseudocysts that are mostly treated with surgery and amphotericin B and Itraconazol-based treatment. A case of pheohyphomycosis was presented in a 38 years-old man with a history of chronic renal disease and of hepatitis C caught in hemodialysis. He was a renal transplant recipient in 2010 and was administered a triple immunosuppressive treatment with tacrolimus, mycophenolate mophetil and prednisone. He developed post-transplant diabetes mellitus and one year after the transplantation, he presented with purplish blue-colored pseudocystic dermatological lesions forming clusters in his calves, ankles and toes. The clinical, mycological and biopsy exams of the lesions yielded the diagnosis of pheohyphomycosis. The lesions were surgically removed and then 200mg of itraconazol was administered daily. This treatment was changed on account of the interaction between itraconazol and the anti-calcineuric drugs. The patient was then prescribed everolimus. Three months later, the patient recovered satisfactorily.
Key words: pheohyphomycosis, renal transplant, immunosuppression, infectious complications..
INTRODUCCIÓN
La feohifomicosis es una infección causada por hongos negros formadores de hifas, pertenecientes a la familia de los dematiáceos, que en la actualidad están teniendo un auge importante por el nuevo arsenal medicamentoso como antimicrobianos e inmunosupresores usados en una gran variedad de pacientes y entre estos los trasplantados renales. Puede manifestarse de forma superficial, cutánea, subcutánea y sistémica, con lesiones que aparecen principalmente en áreas expuestas y producen lesiones subcutáneas en forma de quistes y pseudoquistes que en su mayoría se tratan con la exéresis quirúrgica y tratamiento medicamentoso con anfotericin B e itraconazol.1-3
DESCRIPCIÓN DEL CASO
Paciente masculino de 38 años de edad, con antecedentes de enfermedad renal crónica terminal de causa no precisada, diagnosticada en el año 2006, ese mismo año inicia hemodiálisis, 3 veces por semana, durante 4 años, adquiere hepatitis por virus C. En diciembre de 2010 recibe trasplante renal donante cadáver (con una compatibilidad en el locus A y 0 % de sensibilidad) que evoluciona en el postrasplante inmediato con una función retardada del injerto, secundaria a necrosis tubular aguda, recupera su función y se le mantiene con tratamiento inmunosupresor con triple terapia (prednisona, porgraf y micofenolato sódico). Presenta, como complicaciones, diabetes postrasplante y aumento de las enzimas hepáticas por reactivación del virus de la hepatitis C (PCR positivo).
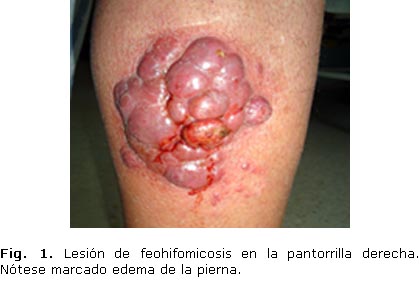
Al año del trasplante, comenzó a presentar lesiones eritematopustulosas y pruriginosas en piel de la cara externa de miembro inferior derecho que fueron aumentando de tamaño hasta adquirir forma nodular de color oscuro violáceo, que formaban conglomerados y se diseminaban hacia el tobillo y los dedos de ambos pies, todo esto acompañado de edema en ambos miembros inferiores. El paciente ha mantenido buen estado general en todo este tiempo.
Examen físico
Piel: lesiones nodulares de color violáceo, pardo oscuro, circulares, de bordes irregulares y que sobresalen 1 o 2 cm de la superficie de la piel, tamaño aproximado de 8 a 10 cm, que forman conglomerado en cara externa de la pierna derecha, con prurito ligero y lesiones de rascado por las cuales hay secreción serosanguinolenta. Hay lesiones únicas con las mismas características en tobillo y primer dedo del pie derecho y una lesión en cuarto dedo del pie izquierdo (figs. 1,2 y 3).
Mucosas: tinte ictérico.
Abdomen: blando, no doloroso, globuloso, con maniobra de Tarral positiva (ascitis), RHA positivos. Se palpa en fosa iliaca derecha riñón trasplantado de tamaño y consistencia normales.
Procedimiento diagnóstico
Laboratorio clínico: leucograma y hemograma normales, glucemia: 4,5 mmo/L, creatinina: 254 Mmol/L (2,8 mg/dL), transaminasa glutámico pirúvica: 112 µ/L, transaminasa glutámico oxalacética:
156 µ/L, bilirrubina total: 36 Mmol/L.
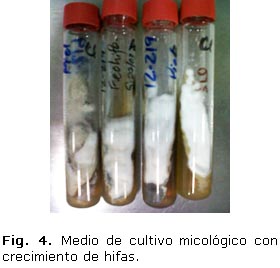
Cultivo micológico de fragmento extraído en exéresis: Se observa crecimiento de material blanco algodonoso (fig. 4).
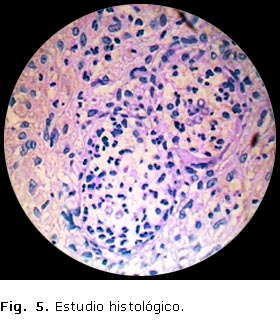
Anatomia patológica: se toma muestra de pieza anatómica y se realizan tinciones especiales con hematoxilina-eosina y PAS, se aprecia infiltrado intersticial inflamatorio en vista panorámica con hematoxilina eosina y microorganismos (hongos) formadores de pseudohifas (figs.5 y 6).
Tratamiento
Se realizó tratamiento combinado, quirúrgico y medicamentoso.
Quirúrgico: exéresis de lesiones.
Medicamentoso: itraconazol 200 mg al día vía oral. Se tiene en cuenta la interacción del itraconazol con el prograft por lo que se cambia al certican (everolimus) 0,75 mg al día y se mantienen iguales dosis de prednisona 7,5 mg/d y micofenolato sódico 360 mg c/12 h, para mantener inmunosupresión óptima y preservar función del riñón trasplantado, además, se decide tratamiento con itraconazol por ser, dentro de los antimicóticos usados en la feohifomicosis, el menos hepatotóxico.
Evolución
El paciente actualmente cumple 3 meses de haber iniciado tratamiento con itraconazol y de la resección quirúrgica; mantiene estabilidad de las funciones renal y hepática, sin recidiva de las lesiones.
COMENTARIO
La feohifomicosis constituye una entidad poco frecuente, descrita fundamentalmente en pacientes inmunosuprimidos como portadores de VIHsida o los que requieren dosis continuas y elevadas de medicamentos inmunosuprespores como es el caso del trasplante renal.4,5 Este es, en nuestra serie de trasplantes renales, el primer caso que enfrentamos y no existen reportes en la literatura nacional que detallen enfermos portadores de un injerto renal que hayan presentado esta afección.
Actualmente, las micosis profundas, en particular las que ocurren en huéspedes inmunocomprometidos, han sufrido un aumento considerable.6 Si bien las micosis que hoy despiertan mayor interés son las invasivas, principalmente sistémicas, los médicos se encuentran a menudo con micosis que atacan la piel, los pelos, las uñas y el tejido celular subcutáneo, entre ellos tenemos las micosis por hongos dematiáceos que se dividen en 3 grupos: cromoblastomicosis, feohifomicosis y micetoma.7
La feohifomicosis es cosmopolita, rara y en general afecta a las poblaciones rurales en las regiones tropicales de América Central y del Sur, Estados Unidos, Japón, China, Corea, Australia, India y Pakistán.8,9 Los datos sobre la incidencia de feohifomicosis son escasos. El estudio de Rees y otros (1998) en San Francisco, demostró una incidencia de 1:1 000 000 por año.10
Las feohifomicosis se han dividido en grupos diferentes:11
- Feohifomicosis superficial.
- Feohifimicosis cutánea.
- Queratitis micótica.
- Feohifomicosis subcutánea: las lesiones tienden a permanecer localizadas, pero se pueden diseminar a otros sistemas orgánicos. Es más frecuente en la población rural de los bosques tropicales y en áreas subtropicales, y por lo general se presenta después de un traumatismo menor o al caminar descalzo sobre suelo infectado.
- Feohifomicosis invasiva generalizada y cerebral: en esta forma de enfermedad ocurre invasión hística que puede ser local o diseminada. En los pacientes inmunosuprimidos, el sitio primario de infección está en los pulmones,12,13 también se pueden hallar en senos paranasales o en algún lugar donde se produjo traumatismo cutáneo. En algunos casos, el microorganismo se introduce durante cirugía, causando endocarditis, o al aplicar una inyección con material contaminado. En otros casos, sobre todo en la enfermedad cerebral, no se ha observado algún trastorno predisponente.13
El caso expuesto es verdaderamente complejo, en el cual además del tratamiento inmunosupresor imprescindible para la profilaxis del rechazo, existían otras comorbilidades que sin dudas facilitaron la adquisición de este germen oportunista como fueron: la diabetes postrasplante, la hepatopatía crónica por virus C y una función renal comprometida, con cifras de creatinina en 254 Mmol/L.
Además, estas condicionales hacían más complejo el tratamiento antifúngico pues tanto la anfotericina B como los imidazoles (ketoconazol, fluconazol e itraconazol), son medicamentos muy hepatotóxicos, nefrotóxicos e interfieren con el metabolismo de los anticalcineurínicos elevando sus niveles y potencializando sus efectos secundarios y tóxicos.
El tratamiento de estas infecciones continúa siendo objeto de debate, pero la experiencia de diversos grupos en la literatura especializada recomienda, siempre que sea posible, la escisión completa de la lesión, no la aspiración, y el tratamiento antifúngico durante varios meses, siempre teniendo en cuenta la sensibilidad in vitro de la cepa en cuestión, con anfotericina B, itraconazol o terbinafina.14
En nuestro enfermo, dadas las circunstancias comentadas, optamos por el tratamiento quirúrgico precoz, el uso de itraconazol con dosis media de 200 mg/d, se preconiza una dosis de 400 mg/d,15 dados los antecedentes de hepatopatía crónica a virus C y el deterioro funcional del riñón trasplantado, así como se sustituyó en el protocolo de inmunosupresión de mantenimiento, el anticalcinuerínco (prograf) por everolimus en dosis de 0,75 mg/d.
Hasta el momento, 3 meses después, no ha presentado recidivas de las lesiones.
REFERENCIAS BIBLIOGRÁFICAS
1. Vilcahuamán V, Sánchez G, Pacheco M, Carbajal T, Purizaca P, Moisés C, et al. Feohifomicosis subcutánea. Folia dermatol. 2010;21(2):79-84.
2. Burns T, Breathnach S, Cox N, Griffiths C. Rook's Textbook of Dermatology. 8a ed. Oxford, UK: WileyBlackwell publishing; 2010. p. 4362.
3. Revankar SG. Dematiaceous fungi. Mycoses. 2007;50(2):91-101.
4. Singal A, Pandhi D, Bhattacharya SN, Das S, Aggarwal S, Mishra K. Pheohyphomycosis caused by Exophiala spinifera: a rare occurrence. Int J Dermatol. 2008;47(1):44-7.
5. Arribi-Vilela A, Prats-Sánchez D, Candel-González FJ. Lesión subcutánea en una paciente trasplantada renal. Enferm Infecc Microbiol Clin. 2006;24(3):205-6.
6. Sánchez N, Morán M, Fernández I, Sánchez FJ, MartínA. Cromomicosis en paciente inmunodeprimido. Actas Dermosifiliogr. 2003;94(1):32-6.
7. Russo JP, Rafti P, Mestroni S. Feohifomicosis subcutánea. Rev Argent Dermatol. 2009;90:64-70.
8. Silveira F, Nucci M. Emergence of black moulds in fungal disease: epidemiology and therapy. Curr Opin Infect Dis. 2001;14(6):679-84.
9. Lacaz CS, Porto E, Martins JEC, Heinz-Vaccari EM, Melo NT. Tratado de Micologia Médica Lacaz. 9a ed. Sao Paulo, Brasil: Sarvier Editor; 2002. p. 1104.
10. Rees JR, Pinner RW, Hajjeh RA, Brandt ME, Reingold AL. The epidemiological features of invasive mycotic infections in the San Francisco Bay area, 1992-1993: results of population-based laboratory active surveillance. Clin Infect Dis. 1998;27(5):1138-47.
11. Da Silva Lacaz C, Porto E, Costa JE. Feohifomicosis. En: Micología Médica. Sao Paulo (Brasil): Sarvier Editor; 1991. p. 401-20.
12. Haase G, Skopnik H, Kusenbach G. Exophiala dermatitidis infection in cystic fibrosis. Lancet. 1990;336(8708):188-9.
13. Xu X, Low DW, Palevsky HI, Elenitsas R. Subcutaneous phaeohyphomycotic cysts caused by Exophiala jeanselmei in a lung transplant patient. Dermatol Surg. 2001;27:343-6.
14. Singh N, Chang FY, Gayowski T, Marino IR. Infections due to dematiaceous fungi in organ transplant recipients: case report and review. Clin Infect Dis. 1997;24:369-74.
15. García-PM, Márquez A, Gené J. Infecciones humanas por levaduras negras del género Exophiala. Rev Iberoam Micol. 2002;19:72-9.
Recibido: 21 de junio de 2012.
Aprobado: 14 de agosto de 2012.
Dr. Gerardo Borroto Díaz. Hospital Clinicoquirúrgico "Hermanos Ameijeiras", San Lázaro No. 701 entre Belascoaín y Marqués González, Centro Habana, La Habana, Cuba. CP 10 300.