Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina General Integral
versión On-line ISSN 1561-3038
Rev Cubana Med Gen Integr v.25 n.4 Ciudad de La Habana oct.-dic. 2009
TRABAJOS DE REVISIÓN
Rehabilitación en atención primaria al paciente con linfedema posmastectomía
The rehabilitation present in primary care of patient presenting with postmastectomy lymphedema
Orestes L. Díaz HernándezI; María Luisa García LizameI; Yanela Peguero BrínguezI; Osvaldo Eliseo MussendenI; Manuel Otero ReyesII
IEspecialista de II Grado en Angiología y Cirugía Vascular. Profesor Auxiliar. Hospital Clinicoquirúrgico «Hermanos Ameijeiras». La Habana, Cuba.
IIEspecialista de I Grado en Angiología y Cirugía Vascular. Hospital Clinicoquirúrgico «Hermanos Ameijeiras». La Habana, Cuba.
RESUMEN
Se realizó una revisión de la literatura acerca de las técnicas de rehabilitación en general, y en especial, de las enfermedades vasculares. La rehabilitación en las pacientes con edema de un miembro superior después de la mastectomía por cáncer de mama, contribuye a la mejoría de su calidad de vida. Se dan a conocer las bases fisiopatológicas para la rehabilitación, del plan de ejercicios, y el empleo del guante compresivo para los miembros superiores. Nuestro interés está dirigido a los médicos de atención primaria para que eleven sus conocimientos y contribuyan a dar soluciones a los pacientes minusválidos vasculares. Se proponen las actividades y orientaciones para el Médico de Familia, y la metodología rehabilitatoria para las pacientes con linfedema posmastectomía.
Palabras clave: Enfermedades vasculares periféricas, rehabilitación, atención primaria de salud, linfedema posmastectomía.
ABSTRACT
A literature review was made about rehabilitation techniques in general and of vascular diseases in special, Rehabilitation in patients presenting with edema of a high limb after mastectomy from breast cancer, helps in improvement of its quality of life. Here are the physiopathologic bases for rehabilitation, exercises program, and the use of a compressive glove for high limbs. Our interest is to give advice to primary care physicians to increase knowledges and seek solutions for handicapped patients with vascular conditions. We propose activities and orientations for Family Physician and the rehabilitation methodology for patients with postmastectomy lymphedema.
Key words: Peripheral vascular diseases, rehabilitation, health primary care, postmastectomy lymphedema.
INTRODUCCIÓN
La rehabilitación del paciente que padece de una enfermedad vascular periférica siempre ha constituido una preocupación desde varios puntos de vista. Entre ellos, tenemos la recuperación de las funciones vitales y funcionales, tanto de las extremidades como de órganos. En la actualidad existen innumerables planes rehabilitatorios que tienen como base las maniobras fisioterapéuticas con principios científicos inviolables. Muchos de estos tratamientos se llevan a cabo con equipos mecánicos, eléctricos y hasta electrónicos. También se realizan tratamientos con acupuntura y medicina oriental y tradicional, sin contar con otros múltiples medicamentos de laboratorio y medicina verde.
Nosotros nos hemos propuesto un plan de rehabilitación que precisamente puede desarrollarse a nivel de la comunidad. Casi todo el tratamiento está compuesto de maniobras mediante el ejercicio, y algunas recomendaciones para aquellos pacientes con situaciones muy especiales de sus enfermedades de base.
Este programa, por lo tanto, está dirigido a la comunidad con especial énfasis en lo que llamamos el minusválido vascular. Este tipo de paciente se encuentra comprendido entre todas aquellas personas que padecen de una forma u otra de una enfermedad vascular, y es precisamente nuestro objetivo lograr su reincorporación a la sociedad.
DESARROLLO
Bases fisiopatológicas para la rehabilitación de las pacientes con linfedema posmastectomía por cáncer de mama
Como parte del sistema circulatorio, el sistema linfático tiene como principal función la formación de la linfa, el transporte de las proteínas y el retorno de los líquidos. De forma muy resumida la enfermedad linfática agrupa como malformaciones y alteraciones del desarrollo de los vasos linfáticos a los tumores conocidos como higromas, y el escaso desarrollo o ausencia de vasos linfáticos como hipoplasia o aplasia linfática.
Las colecciones anormales de linfa o derrames quilosos pueden ser quilotórax si se producen en la cavidad pleural, quilometrorrea en los genitales femeninos, o pérdidas a través del intestino como ascitis quilosa. Los tumores de los vasos linfáticos pueden ser benignos o malignos.
La insuficiencia funcional del sistema linfático se caracteriza porque no hay daño orgánico de los vasos linfáticos, pero su capacidad de drenaje se encuentra superada por un exceso de producción de linfa o disminución de los factores que contribuyen a la propia circulación linfática, como, parálisis de las extremidades, edemas por insuficiencia cardiaca, y otras. Textualmente podemos definir al linfedema como un edema rico en proteínas, ocasionado por una alteración orgánica del sistema linfático de las extremidades, de carácter crónico y evolutivo, con posibilidad de complicaciones.1 Un linfedema puede ser simple o complejo, primario o secundario. Los primarios se caracterizan por ser de causa desconocida, con frecuencia asociados a hipoplasia de los vasos linfáticos, con antecedentes de herencia, y más frecuentes en la niñez y en la juventud; mientras que los secundarios se caracterizan por la obstrucción o daño del sistema linfático ocasionado por cirugía, traumatismos, radiaciones, tumores malignos, parásitos como la filariasis, infecciones y otras.
No se puede olvidar que las linfangitis como elemento séptico contribuyen a la destrucción valvular y ulterior desarrollo del edema. El punto común de todos los tipos de linfedemas consiste en que el transporte linfático se encuentra por debajo del necesario para mantener la carga microvascular filtrante de proteínas del plasma y células que normalmente filtran del torrente sanguíneo al plano intersticial. Entre las principales causas de un linfedema primario tenemos la displasia linfática congénita, y como causa secundaria, la resección quirúrgica de los ganglios linfáticos, las linfangitis a repetición, la linfangiosclerosis, los linfangiospasmos, la parálisis o la insuficiencia valvular.2-4
Por otra parte, puede ocurrir una elevada producción de circulación linfática con motivo de una carga excesiva de capilares filtrantes (como suele ocurrir en la ascitis por cirrosis hepática, en la anasarca por el síndrome nefrótico, y el flebedema por insuficiencia venosa profunda y crónica).5 Hay otras situaciones como las quemaduras, las infecciones recurrentes, o las reacciones alérgicas repetidas, que actúan como formas mixtas de linfedema, que habitualmente son difíciles y complejas de tratar. El linfedema crónico es una enfermedad incurable, y por lo tanto, requiere cuidados de por vida con una atención psicosocial adecuada. Un elemento importante a tener en cuenta para el diagnóstico y para el tratamiento, es la posibilidad de concomitar una trombosis de la vena axilar cuya conducta a seguir conlleva el uso de anticoagulantes.6
Actualmente existe la posibilidad de realizar un diagnóstico correcto y llevar a cabo un tratamiento efectivo. El tratamiento conservador no quirúrgico del linfedema consiste en una combinación de terapias físicas, que no se opone a un posible tratamiento quirúrgico en el futuro en caso que sea necesario, por el contrario, puede beneficiar las vías de drenaje linfático.
Plan de ejercicios
La primera parte del tratamiento consiste en propiciar cuidados a la piel, un tratamiento manual, ejercicios terapéuticos y el uso de vendajes compresivos; y una segunda parte, que consiste en conservar los resultados obtenidos de la primera. En esta etapa podemos ordenar compresión elástica con medias de baja elasticidad, y continuar con los cuidados cutáneos y los ejercicios tantas veces como sean necesarios.7,8
Para la primera etapa se recomiendan los ejercicios activos y fortalecedores de los grupos musculares, como también son necesarios los ejercicios que desarrollen la amplitud de los movimientos. Unidos a estos ejercicios físicos, el paciente debe recibir masaje terapéutico, con el fin de ayudar a una correcta evacuación de la linfa. En este masaje se emplean manipulaciones como la fricción, la frotación y el amasamiento, pero quedan excluidas y contraindicadas las manipulaciones de percusión y sacudimiento, porque si se realizan con gran vigor pueden dañar los colectores linfáticos.9,10
Antes de iniciar la sesión de masajes y ejercicios, que será diaria, y después de ejecutados estos, se acostará al paciente en decúbito supino con las extremidades elevadas. Se realiza una estimulación mediante frotación concéntrica de los ganglios linfáticos, se continúa con los masajes siempre desplazando las manos en favor de la circulación de retorno y sin retroceso de estas. El masaje se dará por segmentos en la extremidad, abarcando siempre toda la masa muscular posible con ambas manos.11-13 Los ejercicios se realizan de 6 a 8 veces cada uno, y se aumentan progresivamente hasta llegar a 30 repeticiones.
En caso de recibir tratamiento quirúrgico, el paciente puede continuar con ejercicios pasivos después de retirados los puntos. Los ejercicios libres continuarán a los 15 días de la operación en todos los ángulos de reconocimiento junto al masaje terapéutico. Los ejercicios se realizan en aumento progresivo de acuerdo con la evolución del paciente.
El edema del miembro superior después de una mastectomía por cáncer de mama ha sido descrito como la más desagradable y frecuente de las complicaciones no letales, y la única con pérdida funcional del miembro afectado, además de particularmente frustrante para el cirujano que la realiza, e incluso con posibilidades de convertirse en un linfangiosarcoma.14
Desde mediados del siglo pasado existe un consenso en cuanto al tratamiento del linfedema, y es precisamente la opinión generalizada de los cirujanos y fisioterapeutas que antes de llevar a cabo una práctica quirúrgica deben tomarse en cuenta las medidas conservadoras. Entre ellas tenemos: los aspectos higiénicos, la elevación del miembro edematoso, los ejercicios y el uso de la compresión neumática.15 Las mediciones periódicas del volumen y las circunferencias del miembro ayudan a conocer el resultado del tratamiento, si resulta eficaz puede despertar interés y más cooperación por parte de la paciente.16
Empleo de guantes o mangas elásticas
Dentro del tratamiento del linfedema están indicadas las mangas o guantes elásticos, mediante receta médica por el especialista en angiología. Estas mangas sirven para comprimir los tejidos superficiales, y por tanto, evitar la acumulación de la linfa en el tejido celular subcutáneo. Después de recibir la rehabilitación adecuada del linfedema con drenaje linfático, presoterapia y vendaje de contención, nos aseguramos que el miembro afectado obtenga la máxima descongestión linfática vascular. La utilización de las mangas de compresión debe ser diaria, pues ayudan a proteger el miembro superior congestionado y activan el flujo linfático y la evacuación de los desechos. De esta manera, la linfa retorna y se evita la congestión inmediata del miembro afectado por el edema, que puede convertirse en fibredema, y en raras ocasiones, en un linfangiosarcoma.
Consejos para el uso de mangas o guantes elásticos en los brazos
• Que no se formen pliegues, ni arrugas, ya que si no se produce irritación de la piel y actuarían como una barrera que hace que el líquido (o linfa) se desplace a los segmentos inferiores.
• Que la manga no sea demasiado estrecha. Se debe sentir firme, pero no dolorosa, y nunca que los dedos adopten una coloración morada o azulada.
• Que no quede demasiado floja o haga bolsas, especialmente cerca de la mano, ya que de esta manera no ejercería su función. Si la manga queda floja a nivel de la mano y el resto de la manga se adapta bien, debemos acudir al médico rehabilitador o al ortopeda, para que nos coloquen una almohadilla entre la mano y la manga. No utilizar nunca por nuestra cuenta algodón, nos colocarán siempre una almohadilla de goma espuma en la ortopedia.
• Nunca se debe enrollar la parte superior de las mangas cuando las llevamos puestas, pues actuaría como una barrera, haciendo que el líquido descendiera nuevamente. Si las mangas parecen demasiado largas se puede adaptar tirando del tejido hacia abajo hasta que queden colocadas perfectamente.
Forma de colocación
• Se puede utilizar talco en la piel para que sea más fácil su colocación.
• La utilización de cremas y lociones no está contraindicado conjuntamente con el uso de mangas.
• Lo mejor es ponerlas del revés, colocando primero la parte de los dedos y la mano, e ir deslizándola hacia arriba.
• Si tenemos dificultades para ponernos la manga sola, existen en las ortopedias unos calzadores que nos facilitan su colocación.
Muy importante
• Algunos pacientes no se encuentran cómodos con la utilización de las mangas en las primeras 24 h, sin embargo, es casi siempre pasajero.
• Las mangas se pueden quitar por la noche cuando nos vamos a dormir, salvo que el médico o el fisioterapeuta indiquen lo contrario. Si nos las quitamos dormiremos siempre boca arriba, con un cojín debajo del brazo, para que esté en una posición más elevada, y ayudar así al drenaje postural.
• Los pacientes deben avisar siempre a su médico o fisioterapeuta cuando estén utilizando las mangas y sientan: dolor, inflamación de los dedos, insensibilidad en alguna parte del miembro, o cambio de coloración en la mano y los dedos.
Puesta en práctica del método llamado recomendaciones, ejercicios y equipo para facilitar el drenaje linfático del brazo (RED)
Al linfedema posmastectomía le aplicamos el método RED como alternativa terapéutica. Este método consiste en aplicar 3 medidas representadas por sus siglas (RED), que a continuación se explican:14,15
R=Recomendaciones
E=Ejercicios
D=Equipo para facilitar el drenaje linfático del brazo
R Recomendaciones a las pacientes mastectomizadas para evitar infecciones en el brazo correspondiente a la mama operada:
1. Evitar cortarse las cutículas.
2. Usar guantes cuando emplee cuchillos, tijeras, o para fregar o lavar.
3. Utilizar dedal para coser.
4. Limpiar la mínima lesión con agua y jabón, y cubrirla.
5. Emplear la mano contraria para abrir sobres y paquetes.
6. Evitar inyectarse en vena, intramuscular o subcutáneo.
7. Lavar con jabón antiséptico desde la axila hasta la mano.
8. Utilizar ropas con las mangas anchas.
9. Consultar a su médico si hubiera quemaduras o lesiones.
10. Rasurar la axila con máquina eléctrica de ser posible.
11. Mantener elevado el brazo mientras esté sentada.
12. Emplear lanolina en la piel del brazo días alternos.
13. Evitar cargar artículos pesados.
14. Evitar prendas como reloj, anillos y joyas.
15. Evitar dormir sobre el lado afectado.
16. Colocar almohada debajo del codo para dormir.
17. Evitar acercarse a plantas con espinas.
18. Evitar introducir el brazo dentro del horno.
19. Evitar tomar la presión arterial de ese lado.
20. Evitar tomar sol en exceso en pecho, brazo y espalda.
E Plan de ejercicios para pacientes mastectomizadas
1. Tratamiento postural: mantener elevado el miembro correspondiente al lado de la mastectomía cuando esté acostada o sentada (permanente). No dormir ni acostarse del lado operado (constante).
2. Fisioterapia respiratoria: realizar inspiración profunda por la nariz al mismo tiempo que levanta los 2 brazos que retienen un palo de escoba. Luego de retener el aire inspirado por unos segundos, comienza a descender los brazos lentamente hasta expulsar todo el aire por la boca (8 repeticiones 10 veces al día).
3. Ejercicios específicos: posición inicial acostada boca arriba. Con las palmas de las manos hacia arriba tocar el hombro con la mano del lado operado, y volver a la posición inicial con la palma hacia abajo. Realizar movimientos circulares con la muñeca del lado operado. Cerrar y abrir el puño con fuerza o apretar una pelota, y contraer los músculos del antebrazo y el brazo de ambos miembros (8 repeticiones 2 veces al día).
4. Ejercicios complementarios:
- Posición inicial: de pie, con las manos en la cintura y las piernas separadas se realizan flexiones de cuello al frente, atrás y a los lados. Con igual posición se realiza torción del cuello a la derecha e izquierda. Realizar círculos amplios a la derecha y a la izquierda con los ojos abiertos.
- Posición inicial: de pie, con las piernas separadas, los brazos flexionados y las manos apoyadas sobre la frente. Realizar presión con las manos sobre la frente, y hacer fuerza con el cuello en sentido contrario.
- Igual al ejercicio anterior, pero con las manos apoyadas en la parte posterior de la cadera: de pie levantar los brazos rectos hacia arriba con las palmas de las manos hacia dentro, volver las manos a los hombros (10 repeticiones diarias).
- Para terminar puede realizar, si su estado físico lo permite, cualquier otro tipo de ejercicio para el tronco, el abdomen y las piernas. Si experimenta falta de aire, mareo o náuseas, debe detener los ejercicios por posible exageración, demasiado rápido, o después de ingerir algún alimento.
5. Terapia complementaria: se recomienda como complementos en un gimnasio utilizar los equipos siguientes: rueda del hombro, poleoterapia colgante, escala digital y aparato pronosupinador para muñeca.
6. Terapia ocupacional: realizar labores de independencia como peinarse, vestirse, y otros, para mejorar la habilidad y la destreza del miembro afectado.
7. Masajes relajantes: primero aplicar algún tipo de talco y realizar masaje local en antebrazo y brazo.
8. Masajes evacuativos: pueden ser aplicados por la misma paciente o por otra persona. Comenzar por los dedos de la mano hacia el antebrazo, de ahí al brazo y luego al hombro.
D Equipo de drenaje linfático16
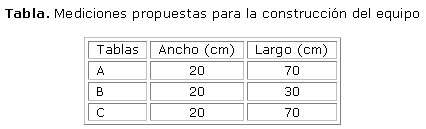
El brazo es elevado con la ayuda de un aparato o soporte para facilitar el drenaje de la linfa durante el masaje y parte de los ejercicios, además de servir de apoyo durante las horas de descanso y reposo. La elevación puede alcanzar desde 45 hasta 60° con respecto a la horizontal. El brazo debe quedar en esta posición de media a 1 h 3 veces al día. Durante la noche se puede emplear el equipo hasta lograr dormir en esa posición. Su utilización por cortos períodos es de poco valor. Este equipo (fig.) puede construirse a partir de 3 tablas con las medidas propuestas en la tabla.17

El linfedema posmastectomía se reconoce como una de las causas de discapacidad y de pérdida en la calidad de vida. Tiene un tratamiento efectivo desde la medicina física, dado que las técnicas quirúrgicas han mostrado escasos resultados, porque precisan de cirujanos experimentados con una relación costo-beneficio nada favorable. La terapia física cumple su objetivo, por lo que debe estar asociada al drenaje linfático manual para evacuar la acumulación de linfa proximal producida por la presoterapia, además del uso de las mangas y guantes elásticos que impiden la alteración de la piel por la fibrosis secundaria a la pérdida de la estructura de las fibras del colágeno.18 La terapia física juega un importante papel en el tratamiento de la enfermedad que nos ocupa, por lo que compartimos esta opinión con los autores consultados.
Sin embargo, no hay correlación entre la reducción del edema y el grado de satisfacción del paciente, particularmente en el grupo de las mujeres con edema del brazo asociado con cáncer de mama.19,20 Pensamos que estas pacientes están afectadas psíquicamente por la pérdida de una mama y a veces de las dos, y encima de esto, el aumento de volumen de la extremidad. Todo ello contribuye a la formación de un cuadro depresivo, de ahí, que el método de trabajo sea útil para mejorar la calidad de vida de estas mujeres.
A modo de conclusión verifico que el conocimiento de las complicaciones del linfedema que afectan los sistemas neurológico, muscular y esquelético tienen mayores implicaciones para la terapéutica. En estos casos, la terapia descompresiva física compleja, integrada por el drenaje linfático manual, el uso del vendaje compresivo, el cuidado de la piel y los ejercicios terapéuticos, pueden, a menudo, estar suplementados con otras medidas fisioterapéuticas diferentes. Al obtener una mejoría en la calidad de vida de las pacientes mastectomizadas por cáncer de mama con un linfedema posmastectomía, hemos logrado nuestra mayor satisfacción.
Concluimos recomendando el análisis y discusión de esta propuesta dirigida a los Médicos de Familia y generales integrales para actuar en conjunto y mejorar la calidad de vida de las pacientes mastectomizadas, complicadas con un edema crónico de su miembro superior.
1. Actividades principales
Este Programa de Rehabilitación en Angiología y Cirugía Vascular se basa en un grupo de actividades necesarias y de carácter integral que contemple aspectos físicos, psíquicos, socioeconómicos, modificaciones del estilo de vida, y un mejor control de los factores de riesgo de las enfermedades vasculares. Algunas de las actividades a efectuar son las siguientes:
• Apoyar los programas de control de los factores de riesgo de las enfermedades vasculares.
• Aplicar criterios de rehabilitación integral.
• Aumentar la calidad de los conocimientos de rehabilitación en la población médica en general, y sobre todo, en el Médico de Familia.
• Elevar el nivel de información a la población acerca de los factores de riesgo de las enfermedades vasculares.
• Incrementar la participación del pueblo y las organizaciones de masas en la lucha contra las enfermedades vasculares.
• Establecer un registro continuo de indicadores de enfermedades vasculares que contemple la incidencia de pacientes vasculares por provincias y total, por grupos de edades, la prevalencia de estos pacientes, así como su sobrevivencia.
2. Orientaciones al Médico de Familia dentro del Programa de Rehabilitación en Angiología y Cirugía Vascular
La atención médica primaria al paciente vascular, y en especial del Médico de Familia en todas las tareas del programa, es fundamental, y de su calidad dependerá el éxito de este programa. Este llevará a cabo la mayor parte de la vigilancia del paciente que participa en el programa, y tiene como función fundamental lograr el control y erradicación de los factores de riesgo, cambios de estilo de vida, y tener total conocimiento de los aspectos psicológicos y sociales a tener en cuenta en cada caso.
A modo de orientación general recomendamos enfatizar en las tareas siguientes:
- Controlar los factores de riesgo referidos al hábito de fumar, la DM, la HTA, la obesidad, las hiperlipoproteinemias, el sedentarismo, el estrés, así como las características de la dieta que consume cada paciente.
- Conocer los elementos de la rehabilitación en angiología y cirugía vascular, en sus múltiples aspectos (físicos, psicológicos, socioeconómicos y laborales).
- Orientar la proyección del equipo de salud comunitaria dentro del Programa de Rehabilitación en Angiología y Cirugía Vascular.
- Efectuar acciones de prevención y promoción de salud en todos los grupos de alto riesgo en la población.
REFERENCIAS BIBLIOGRÁFICAS
1. Perez P, Salem C. Linfedema de miembro superior secundario al tratamiento de cáncer de mama. Cuadernos de Cirugía. 2001;15(1):107-15.
2. Díaz Hernández O. Factores de riesgo del linfedema post-mastectomía. Rev Cubana Hig Epidemiol. 2000;38(2):127-36.
3. Lockwood R. Lymphedema in gynecologic cancer survivors. Cancer Nursing. 2007;30:4.
4. Quade G. Linfedema. Disponible en: http://www.meb.uni-bonn.de/cancer.gov/CDR0000256644.html Consultado el 8 de Junio de 2008.
5. Modi S, Stanton A, Mellor R, Peters AM, Levick JR, Mortimer P. Regional distribution of epifascial swelling and epifascial lymph drainage rate constants in breast cancer related lymphedema. Lymphatic research and Biology. 2005;3(1):4-14.
6. Sandani S, Lachmann E, Nagler W. Unilateral extremity swelling in female patients with cancer. Journal of women's health and gender based medicine. 2001;10(2):319-26.
7. Anderson L, Hojris I, Erlandsen M, Andersen J. Treatment of breast cancer related lymphedema with or without manual lymphatic drainage. Acta Oncol. 2000;39(3):399-405.
8. González Viejo MA, Condon MJ, Lecuona M, Lainez I, Rezusta L. Coste-efectividad del tratamiento del linfedema post-mastectomía en España. Rehabilitación. 2001;35(2):68-73.
9. Casley-Smith J. Fisioterapia del linfedema. Linfología. 2000;17:15-23.
10. Rocha M, Benito C. La fisioterapia en el tratamiento del linfedema asociado a mastectomía. Revista Biociencias. 2005;3:25-30.
11. Continho M, Mayall A. La importancia del tratamiento clínico interdisciplinario actual después de la cirugía linfática. Rev Pan de Fleb y Linf. 2001;43:30-3.
12. D'Angelo. Cuidados del miembro superior en el linfedema post-mastectomía. Rev Médica del Nordeste. 2002;3:2-8.
13. Echenique M. Síndrome de Stewart Treves. Rev Cirugía Española. 2005;78(6):382-4.
14. Diaz Hernández. O. Linfedema post-mastectomía. Rev Acta Médica. 1988;2(2):305-21.
15. Díaz Hernández O. Linfedema post-mastectomía. Manual de Prácticas Médicas. Hospital «Hnos. Ameijeiras». 2006:2938-42.
16. Díaz Hernández O. Método RED como alternativa en el tratamiento del linfedema post-mastectomía. Rev Cubana Cir. 2000;39(1):38-46.
17. Díaz Hernández O. Linfedema post-mastectomía: Resultados del método RED. Gaceta Médica. 1997;2(1):98-111.
18. Kosir MA. Surgical outcome alter breast cancer surgery measuring acute lymphedema. Journal Surgical Research. 2001;95:147-51.
19. González MA. Eficacia del tratamiento del linfedema mediante presoterapia secuencial multicompartimental. Linfología. 2000;17:35-42.
20. Madura M, Castroviejo L. Terapia descongestiva compleja. 2007. Disponible en: http://www.hcasaludinternacional.com Consultado el 7 de Mayo de 2008.
Recibido: 1º de julio de 2008.
Aprobado: 29 de agosto de 2008.
Dr. Orestes L. Díaz Hernández. Hospital Clinicoquirúrgico «Hermanos Ameijeiras». San Lázaro # 701, municipio Centro Habana, Ciudad de La Habana, Cuba. E mail: orestes.diaz@infomed.sld.cu














