INTRODUCCIÓN
La enfermedad arterial coronaria es un gran problema sanitario y constituye la principal causa de muerte en Cuba y en el resto del mundo.1 Dentro de esta enfermedad, el infarto agudo de miocardio (IAM) ocupa casi el 25 %.2,3
A pesar de los avances en el tratamiento en fase aguda, la prevención de riesgo y las novedosas técnicas endovasculares de reperfusión miocárdica, la mortalidad intrahospitalaria aun constituye un reto para cardiólogos e intensivistas. El pronóstico está dado fundamentalmente por las complicaciones que acontecen en las primeras horas. Está asociado con la magnitud del infarto, la comorbilidad, edad avanzada, tiempo de evolución y retardo para la terapia de reperfusión, la localización del infarto, así como el estado inflamatorio y trombótico subyacente.4,5,6,7
El principal mecanismo fisiopatológico del síndrome coronario agudo (SCA) y del IAM en particular, lo constituye la aterotrombosis, en la cual es crucial el fenómeno de activación, adhesión y agregación plaquetaria.8,9) Se ha reportado que la reactividad plaquetaria aumentada se asocia con peor evolución y mayor riesgo de eventos en pacientes con IAM.10 Este hecho se vincula mayor volumen plaquetario y se han encontrado mayores niveles de factores procoagulantes, en pacientes con volumen plaquetario medio (VPM) aumentado.10,11
El VPM se registra habitualmente en el hemograma automatizado de rutina, de los pacientes que ingresan con SCA y en la actualidad estos métodos están disponibles en casi todos los centros de nivel terciario de Cuba. Este parámetro ha sido ampliamente estudiado en las últimas décadas en varios contextos de enfermedades con nexo aterotrombótico subyacente.11,12,13,14,15 El VPM ha resultado ser predictor de eventos adversos, en etapas recientes y tardías de IAM y así lo dejan claro varias de estas investigaciones.15,16
El VPM se expresa en femtolitros (fL) y es la medición geométrica del tamaño de las plaquetas, tiene una relación inversa con su cantidad y se cree que es además un indicador de la activación de estas.10,14 Los puntos de corte establecidos fluctúan, porque los valores son cambiantes y varían de acuerdo con la técnica utilizada y el tiempo de realización de la prueba, sin embargo, está establecido que valores mayores de 9,5 fL se asocian con enfermedades que tienen como sustrato la inflamación, disfunción endotelial y un estado protrombótico incrementado.13,15
La elevación del VPM está vinculada con otros marcadores de actividad plaquetaria, incluyendo la agregación plaquetaria, la síntesis del tromboxano A2 y liberación de β-tromboglobulina.14
Está demostrado que el incremento del VPM se asocia con mal pronóstico, en pacientes con síndrome metabólico, diabetes mellitus (DM), hipertensión arterial (HTA), embolismo pulmonar, tabaquismo y enfermedades inmunoinflamatorias.11,12,14,16
El presente estudio evaluó el posible valor pronóstico del VPM en pacientes con IAM en la etapa intrahospitalaria, así como su asociación con los factores de riesgo cardiovascular y la evolución clínica.
MÉTODOS
Se realizó un estudio observacional en pacientes que ingresaron en el servicio de Cardiología del Hospital Militar Central "Dr. Carlos J. Finlay" portadores de IAM con elevación del ST, en el período de octubre de 2015 a octubre de 2017.
De estos, fueron seleccionados los pacientes con determinaciones del VPM en las primeras 24 horas del ingreso, que no fueran portadores de enfermedades inflamatorias o infecciones activas en los últimos 3 meses.
Las variables estudiadas fueron:
VPM (obtenido mediante hemograma de sangre venosa, recolectada durante las primeras 24 horas del ingreso y usando EDTA como anticoagulante).
Demográficas (sexo y grupos de edades).
Clínicas (presencia de HTA, DM, dislipidemia y tabaquismo).
Eventos adversos: Ocurrencia de alguna de las siguientes complicaciones: muerte de causa cardiaca (MC); defunción de etiología cardiovascular, siempre que no exista otro posible mecanismo diferente; reinfarto (ReIAM): cuadro clínico sugestivo de IAM o isquemia miocárdica, asociado a nueva relevación del ST en derivaciones concordantes con topografía del evento agudo y/o elevación patológica de marcadores bioquímicos de necrosis miocárdica después de 24 h del ingreso; insuficiencia cardiaca (IC): presencia de disnea, ortopnea, edemas en miembros inferiores, taquicardia y tercer ruido; angina postinfarto (APostIAM): episodio de dolor anginoso que aparece 24 horas o hasta 30 días después del ingreso; eventos combinados (ECAM): la asociación de los eventos anteriores.
Los pacientes fueron distribuidos en dos grupos, de acuerdo al valor del VPM, en ≥ 9 fL y < de 9 fL. El seguimiento se realizó durante toda la etapa intrahospitalaria.
Las variables continuas se expresaron como media ± desviación estándar (DE) y fueron comparadas usando la prueba t de Student. Las variables categóricas se expresaron como números absolutos y porcentajes; se compararon mediante la prueba chi cuadrado (X2). Para establecer el posible valor predictivo independiente, se realizó un análisis multivariable (mediante el método de regresión logística de Cox). Se consideró estadísticamente significativa un valor de probabilidad de p ≤ 0,05. El análisis estadístico se realizó con el programa SPSS versión 11.0 para Windows.
RESULTADOS
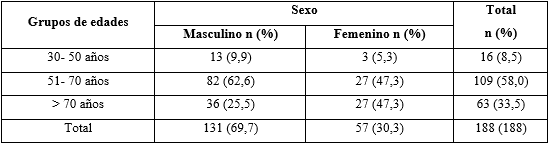
La tabla 1 muestra la distribución de los pacientes según sexo y grupos de edades. Predominó el sexo masculino (69,7 %) y con edades comprendidas entre los 50 y 70 años.
La tabla 2 expresa la distribución de la serie de casos según VPM y variables clínicas. Los pacientes con HTA, DM y tabaquismo presentaron mayores valores de VPM (86,2 %; 90,4 % y 86,3 %) respectivamente.
La figura muestra los principales eventos acontecidos durante el seguimiento. Se documentaron 42 eventos adversos en total, para un 22,3 %. La IC constituyó el más prevalente (45,2 %) seguido de la angina post IAM (33,3 %).
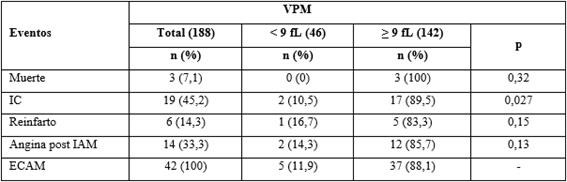
En la tabla 3 se resumen las complicaciones intrahospitalarias en función de los valores de VPM. La IC y la angina postIAM se asociaron con VPM elevado y la IC presentó significación estadística (p = 0,027).
Tabla 3 Distribución de los pacientes según VPM y la ocurrencia de complicaciones intrahospitalarias
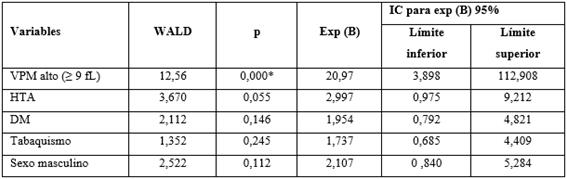
En el análisis multivariado (tabla 4), solo el VPM elevado mostró significación estadística para la ocurrencia de ECAM. Dicha variable fue identificada como factor pronóstico (p = 0,000, IC: 3,898-112,908), con un exponencial (B) igual a 20,97; o sea que es veinte veces más probable que un paciente con IAM y VPM ≥ 9 fL, desarrolle algún ECAM durante su evolución intrahospitalaria.
DISCUSIÓN
El volumen celular constituye un determinante en la reactividad plaquetaria. En diversos estudios ha quedado demostrado que las plaquetas grandes se agregan más rápidamente con ADP y colágeno, contienen más gránulos densos y producen en mayor cantidad, factores protrombóticos.17
En pacientes con IAM se ha demostrado un aumento del VPM15 sin que haya consenso en las hipótesis exactas, dado que la vida media de las plaquetas circulantes, es aproximadamente de 10 días y que este volumen no se modifica tras su liberación por la medula ósea16,17 por lo cual habría que pensar, que un aumento de este, se produce antes de estar establecido el IAM y por tanto se explicaría el estado protrombogénico favorable para la ocurrencia de este fenómeno.18,19
En la presente investigación, el sexo masculino, la HTA y el tabaquismo fueron las características clínicas y demográficas predominantes. Estos resultados concuerdan con lo expuesto por los distintos autores consultados, en cuyos reportes de pacientes con IAM, predominaron los hombres entre la sexta y séptima décadas de la vida.20,21,22 La HTA, el tabaquismo y la DM igualmente encabezan la lista de los factores de riesgo asociados al IAM, todo ello a pesar de los esfuerzos encaminados a modificar estos indicadores.21,22
La relación entre HTA y el VPM ha sido descrita en algunos estudios.16,23 En el presente estudio, casi la mitad de los pacientes incluidos, eran hipertensos y el VPM fue significativamente más alto en este subgrupo de pacientes (82,9 %). Esto pudiera estar explicado por el hecho de que las plaquetas en estos pacientes se encuentran en un estado hiperagregable, que podría tener una influencia en la progresión de la aterosclerosis y en las complicaciones vasculares relacionadas con la HTA.24
Los pacientes diabéticos también presentaron valores de VPM más elevados (90,4 %). Hecho ya descrito y se cree que esté relacionado con la resistencia celular alterada a factores de crecimiento y en la síntesis de las plaquetas deformes en los diabéticos.25 Además se conoce del aumento de la expresión de los receptores de membrana IIb/IIIa, las alteraciones de las prostaglandinas, ácido araquidónico, aumento de serotonina, histamina y trombomodulina en los gránulos densos plaquetarios de estos pacientes. Todas estas alteraciones pueden explicar el aumento del riesgo de trombosis y aterogénesis asociados a la DM. Se ha reportado recientemente que el VPM es directamente proporcional a los valores de hemoglobina glicosilada, por tanto se plantea que podría resultar una herramienta para evaluar la progresión de la DM y sus implicaciones asociadas al IAM.26,27
Otro de los factores asociados a un estado protrombogénico desfavorable, es el tabaquismo. En la serie estudiada, el 89,1 % (p = 0,00) presentó un VPM elevado. La nicotina altera la función de la membrana plaquetaria y favorece el crecimiento de la matriz celular, estimula el sistema nervioso simpático, aumenta la producción de catecolaminas y por ambos mecanismos favorece la agregación plaquetaria. Además produce aumento de la trombina y el fibrinógeno, que aumentan el riesgo de fenómenos trombóticos, hechos reversibles al dejar de fumar.16,28
En cuanto a la dislipidemia, también ha sido reportada su relación con la función plaquetaria y la patogenia de la aterosclerosis. La hipercolesterolemia induce un aumento del contenido de ADN de los megacariocitos y altera su reactividad.17,18 En el presente estudio, dada la baja incidencia, quizás por subregistro, no hubo diferencias significativas.
Desde hace varios años, muchos estudios sitúan al VPM como biomarcador pronóstico a corto y largo plazo, en pacientes con SCA.16,17,18,29 En 1991, Martin y otros demostraron que un VPM elevado a los 6 meses del IAM, se relacionó con un incremento significativo del riesgo de episodios isquémicos y de muerte en los dos años subsiguientes.30
El 22,3 % de la serie presentó algún ECAM y de ellos el 88,1 % se produjo en pacientes con niveles de VPM ≥ 9 fL. La IC constituyó el evento más frecuentemente documentado (89,7 %, p = 0,027), seguido de la angina post IAM, sin que haya alcanzado significación estadística. Fabregat y otros.31 reportaron que valores de VPM > 9,5 fL se asociaron a una mayor extensión del IAM determinada por resonancia magnética cardiaca y con la ocurrencia de ECAM a largo plazo. Esto pudiera explicar la relación existente entre este bioparámetro y la presencia de IC en los pacientes con IAM, hecho relevante que también acontece en este estudio. Respecto a este tema, otros autores han reportado que el VPM elevado también se asocia de forma independiente con el grado de reperfusión alcanzada tras la angioplastia primaria, durante la fase aguda de un IAM.18,19,32) Esto conlleva a que haya mayor cantidad de miocardio vulnerable y contribuya de forma negativa a la caída de la fracción de eyección del ventrículo izquierdo y por consiguiente, el desarrollo de IC.
El VPM se considera como un factor de riesgo independiente de isquemia miocárdica recurrente y muerte. La evidencia científica sugiere a este indicador sanguíneo como un marcador pronóstico útil en la predicción de riesgo de recurrencia de angina postIAM.19,29,30 Un estudio reportó que valores de VPM elevados al ingreso, en pacientes con un SCA así como su elevación en los días posteriores, está asociado con aumento en la mortalidad y a reestenosis después de angioplastia coronaria.30) En el presente trabajo no se encontró relación significativa entre los valores elevados de VPM con la muerte y la angina postIAM. Una posible explicación pudiera ser el hecho que la gran mayoría de los pacientes llevaron terapia de reperfusión en fases aguda, ya sea farmacológica o mecánica, lo cual influyó positivamente en el pronóstico de forma global.
En pacientes mayores de 65 años con IAM, en fase hospitalaria, el VPM > 9,5 fL fue predictor del punto combinado de mortalidad global y reinternación por evento cardiovascular, incluso luego de ajustar con otras variables de riesgo, como los puntajes TIMI y GRACE.33
En un estudio en pacientes con IAM; un VPM > 9 fL se relacionó con un aumento del riesgo no ajustado del punto final combinado de muerte, insuficiencia cardíaca o angina postinfarto (OR = 1,37; IC del 95 %: 1,06 - 1,76, p = 0,01).34
En la presente investigación, un VPM ≥ 9 fL fue signicativo para la ocurrencia de ECAM (p = 0,000, IC 95 %: 3,898 - 112,908), con un exponencial (B) igual a 20,97 seguido de la HTA (p = 0,05); por tanto se puede afirmar que el VPM resulta de utilidad como herramienta para estratificar pacientes con IAM de forma rápida y bastante segura.
Sin embargo, varios estudios han reportado que no existe relación alguna con tales eventos.35) Se reporta que el VPM no es útil para evaluar de forma eficiente los pacientes con SCA en salas de emergencias, cuando se usa de forma aislada, mientras que su combinación con las troponinas de alta sensibilidad pudiera merecer importancia para investigaciones posteriores.14
Se ha expresado que las determinaciones del VPM, realizadas en la mayoría de estas publicaciones, no fueron suficientemente estandarizadas, lo cual pudiera explicar las diferencias entre los resultados, a pesar de haber sido realizados en similares contextos clínicos.36
Es válido enfatizar que las dimensiones plaquetarias son expresión de un estado metabólico activo. Este hecho guarda relación con estados protrombogénico desfavorables que inciden negativamente en la génesis y el pronóstico de muchas enfermedades cardiovasculares, incluyendo el IAM. La mayoría de los hallazgos refuerzan la hipótesis de que un VPM incrementado, podría reflejar un estado protrombótico mayor. Al ser un parámetro de fácil obtención, lo hace factible de incorporar al arsenal de variables de riesgo en pacientes con IAM, cuando otros biomarcadores clásicos como las troponinas y la CK (MB), muchas veces no están disponibles.
Durante la fase hospitalaria del IAM, el VPM elevado, se asoció a los factores de riesgo cardiovasculares clásicos como la HTA, la DM y el tabaquismo y está en relación con la ocurrencia de eventos adversos que ensombrecen el pronóstico, por lo cual pudiera constituir una herramienta factible para la estratificación de riesgo y guiar estrategias invasivas, con el fin de mejorar la supervivencia a corto plazo de pacientes afectados.