Introducción
El Síndrome de la Arteria Mesentérica Superior (SAMS) conocido como obstrucción duodenal arteriomesentérica e íleo duodenal crónico, fue descrito inicialmente por el profesor austríaco Carl Freiherr Von Rokitansky en 1861 como hallazgo de una necropsia. En 1878, Willet lo describe en paciente con corsé de yeso, llevando al epónimo "síndrome del corsé de yeso" y en 1927 Wilkie lo describió detalladamente en una serie de casos.1,2)
Se caracteriza por la compresión de la tercera porción del duodeno debido al estrechamiento del espacio entre la Arteria Mesentérica Superior (AMS) y la aorta, atribuyéndose a la pérdida de la grasa que ocupa dicho espacio. Ocurre tras la pérdida de peso asociada a enfermedades debilitantes graves, como neoplasias malignas, síndromes de malabsorción, SIDA, traumatismos y quemaduras.1,2,3) La incidencia es de aproximadamente 0,1 % a 0,3 %. Muchos expresan dudas sobre la verdadera existencia de tal condición.2
La sintomatología es inespecífica, la presentación clínica incluye un inicio agudo o un inicio más gradual de plenitud abdominal postprandial y saciedad temprana. Los pacientes con obstrucción duodenal importante pueden presentar emesis biliosa, pérdida de peso y trastornos electrolíticos. Los hallazgos del examen físico no son reveladores.
La imagenología es crucial para su diagnóstico. En el ultrasonido Doppler de los vasos abdominales los hallazgos típicos son el aumento de la velocidad del flujo sanguíneo en la arteria mesentérica superior y un ángulo aortomesentérico reducido. Con la TAC de abdomen con doble contraste y la RMN los criterios arteriográficos incluyen la disminución del ángulo aortomesentérico, que mide entre 6° y 25° (rango normal 38°-56°) o el acortamiento de la distancia aortomesentérica de 2-8 mm (rango normal 10-20 mm). El estudio contrastado de Esófago-Estómago-Duodeno muestra dilatación del estómago y el duodeno proximal, vaciamiento gástrico retardado (de 4 a 6 h) y obstrucción de la tercera porción del duodeno.4) El manejo conservador tiene su papel, pero generalmente se requiere tratamiento quirúrgico. La duodenoyeyunostomía es el procedimiento preferido para este síndrome.1
El objetivo de este trabajo es preconizar, recomendar el uso de las técnicas mínimamente invasivas en el manejo quirúrgico del Síndrome de la Arteria Mesentérica Superior.
Presentación del caso
Paciente femenina de 49 años de edad, hipertensa, con dos cirugías abdominales previas (histerectomía y laparoscopía). Refiere pérdida de peso después de quimioterapia secundaria a cáncer ginecológico e historia de náuseas postprandiales, vómitos y dolor abdominal de 2 años de evolución. Hospitalizaciones anteriores para corrección de trastornos hidroelectrolíticos y para alimentación parenteral. Ingresó en otra institución para realización de tratamiento quirúrgico laparoscópico (fallido). Se realizó TAC de abdomen con doble contraste endovenoso y por vía oral; se confirmó el diagnóstico (compresión extrínseca a nivel del duodeno distal, ángulo aortomesentérico de 7° y distancia aortomesentérica de solo 5,3 mm). También se comprobó la pérdida del plano graso que ocupa el espacio aortomesentérico. (Figura 1).
Se realizó una duodenoyeyunostomía laparoscópica a través de tres puertos, utilizando grapadora Endo GIA 45 mm (Covidien) para crear la anastomosis latero-lateral. La paciente presentó recuperación gradual satisfactoria, el requerimiento analgésico postoperatorio fue significativamente bajo y siendo movilizada fuera del lecho el mismo día de la cirugía. Se mantuvo con vía oral suspendida durante un día y comenzó gradualmente con dieta líquida en el segundo día postoperatorio, fue dada de alta al tercer día. Tras seguimiento de 12 meses, la paciente tuvo resolución completa de sus síntomas preoperatorios.

Fig. 1 TAC de abdomen con doble contraste endovenoso y por vía oral que muestra compresión extrínseca del duodeno distal (flecha), ángulo aortomesentérico de 7°, distancia aortomesentérica de 5,3 mm y pérdida del plano adiposo que causa compresión duodenal entre los dos vasos.
Técnica Quirúrgica
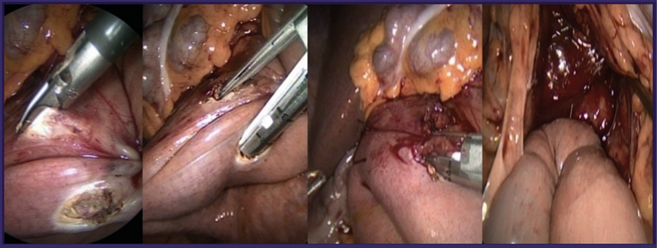
Paciente en posición de decúbito supino, piernas entreabiertas y Trendelenburg inverso de 20°. Cirujano principal entre las piernas de la paciente y el asistente de cámara a la derecha de la misma. Neumoperitoneo con aguja de Veress. Posición de los puertos: puerto umbilical de 10 mm para laparoscopio de 30°, puerto de trabajo de 5 mm en la fosa ilíaca derecha y otro de 13 mm en la fosa ilíaca izquierda. Se elevó el colon transverso. El peritoneo visceral que recubre la segunda y tercera porción del duodeno se dividió con bisturí armónico, quedó libre esta parte del duodeno. Se trajo asa yeyunal a unos 30 cm del ángulo de Treitz hasta el duodeno. Dos suturas de fijación intracorpóreas con Vicryl 2-0 para mantener ambos segmentos aproximados. Se realizó enterotomía con bisturí armónico en duodeno y yeyuno. Se introducen mandíbulas de la grapadora Endo GIA de 45 mm (Covidien) en la luz del yeyuno y el duodeno, se realizó el disparo. La abertura común así creada se cerró a través de sutura intracorpórea monoplano continua con Vicryl 2-0, quedó una duodenoyeyunostomía latero-lateral de aproximadamente 4,5 cm (Figura 2). Tiempo quirúrgico de 110 minutos.
Discusión
La AMS generalmente forma un ángulo de aproximadamente 450 (38-56 grados) con la aorta. En adultos se presume que el SAMS está presente si el ángulo aortomesentérico es menor de 25°.2)
El SAMS se atribuye principalmente a la pérdida de la grasa que ocupa el espacio aortomesentérico. Ocurre con mayor frecuencia después de la pérdida de peso, asociada a enfermedades graves debilitantes, como el cáncer, síndromes de malabsorción, SIDA, traumatismos y quemaduras. También se ha descrito en una variedad de otros trastornos asociados a pérdida de peso extrema, que incluyen cirugía bariátrica, lesión de la médula espinal, paraplejia, abuso de drogas, reposo prolongado en cama y anorexia nerviosa (trastorno dismórfico corporal). La proctocolectomía total con reservorio ileal en J, la aplicación de corsés de yeso, hernias paraduodenales y aneurisma aórtico abdominal, así como la inserción alta del ligamento de Treitz y el ligamento de Treitz corto congénito son otras causas potenciales de la aparición del SAMS. Otro factor predisponente descrito en la literatura médica, especialmente en adolescentes, es el crecimiento lineal rápido sin aumento de peso compensatorio.1,2,4,5
Las mujeres jóvenes (18-35 años) se ven afectadas frecuentemente por la anorexia nerviosa. Es probable que esta distribución por edad y sexo esté relacionada con la preocupación excesiva de la imagen corporal y los trastornos alimentarios asociados con la misma. Hasta 40 % de los pacientes no tienen una causa aparente explicable.2
La enfermedad generalmente tiene un carácter crónico intermitente y afecta principalmente a mujeres jóvenes entre 10 y 30 años de edad, pero también se ha descrito en pacientes mayores de 80 años. El SAMS puede verse en asociación con síntomas psicológicos. Si bien los problemas psicológicos en sí mismos pueden causar dolor después de la ingesta de alimentos, vómitos, pérdida de apetito y anorexia, el SAMS también puede conducir a problemas psicológicos y sociales, como depresión y anorexia debido a la gravedad de la enfermedad.
La sintomatología de esta afección a menudo es inespecífica. La presentación clínica incluye un inicio agudo o un inicio más gradual de plenitud abdominal posprandial y saciedad temprana. Los síntomas abdominales se ven agravados por la posición supina y aliviados por el decúbito lateral o posición de prono. Los pacientes con obstrucción significativa del duodeno pueden presentar emesis biliosa, pérdida de peso y trastornos electrolíticos. Los hallazgos del examen físico a menudo no son reveladores, presentan a un paciente con hábito externo delgado y distención abdominal u oclusión intestinal.2 Sin embargo, el examen físico puede incluir distensión abdominal, sucución gástrica y ruidos hidroaéreos acelerados.1
La evaluación diagnóstica comienza con ultrasonido Doppler de los vasos abdominales. Los hallazgos típicos son el aumento de la velocidad del flujo sanguíneo en la arteria mesentérica superior y un ángulo aortomesentérico reducido. La TAC contrastada y la RMN pueden realizarse para evaluar el ángulo y la distancia aortomesentéricos. Los criterios arteriográficos incluyen la disminución del ángulo aortomesentérico, que mide entre 6 y 250 (rango normal 38-560) o el acortamiento de la distancia aortomesentérica de 2-8 mm (rango normal 10-20 mm). La compresión de la vena renal izquierda entre la aorta y la AMS se describió en la literatura científica como "Síndrome de Cascanueces" y cursa con hematuria unilateral. El estudio contrastado de Esófago-Estómago-Duodeno muestra dilatación del estómago y el duodeno proximal, vaciamiento gástrico retardado (de 4 a 6h) y obstrucción de la tercera porción del duodeno.4
El tratamiento conservador como terapia inicial para el SAMS incluye descompresión nasogástrica y nutrición parenteral total, sugerida hasta 7 días en algunos informes. La alimentación enteral a través del tubo nasointestinal también puede ayudar a restaurar la grasa mesentérica. El tratamiento médico persigue la corrección del desequilibrio hidroelectrolítico, un equilibrio positivo de nitrógeno y un aumento del peso corporal, promueve la restauración del tejido graso retroperitoneal con el consiguiente aumento del ángulo aortomesentérico. La colocación del paciente en posición de decúbito prono después de comer también ha sido indicada para el mejoramiento de los síntomas, ya que esta maniobra provoca que la AMS se desplace anteriormente, y aumenta así el ángulo aortomesentérico.4
Sinagra y col.,6 en su serie de casos, los 10 pacientes mantuvieron tratamiento médico conservador, con seguimiento clínico estricto por gastroenterólogos y nutricionistas. La estrategia de tratamiento incluyó el uso de sonda nasogástrica (en dos de sus pacientes que se mantuvieron hospitalizados) e hiperalimentación, seguida de ingesta frecuente de pequeñas porciones de alimentos, uso paralelo de suplementos nutricionales, procinéticos e inhibidores de la bomba de protones. Ninguno de sus pacientes requirió tratamiento quirúrgico alguno, en contraste a lo publicado en otros estudios.
Históricamente, se utilizó la gastroyeyunostomía para tratar el SAMS. Ese procedimiento se ha abandonado en gran medida debido a complicaciones asociadas, incluidos el Síndrome de Dumping, Síndrome del Asa Ciega y la úlcera marginal. La lisis del ligamento de Treitz se ha utilizado con éxito en muchos casos. En 1958, Strong describió por primera vez el procedimiento. En 1961, Martorell demostró su éxito en un hombre de 35 años con el SAMS. Una ventaja importante del procedimiento es evitar la realización de una anastomosis gastrointestinal. En términos de tratamiento laparoscópico, Massoud describió una serie de 4 pacientes con el SAMS, quienes fueron tratados con liberación laparoscópica del ligamento de Treitz. Describió una disección extensa que incluye el espacio retropancreático, la fosa paraduodenal superior y la superficie posterior de los vasos mesentéricos superiores. Una vez que se han eliminado esas áreas, el duodeno puede separarse de la unión aortomesentérica. La cirugía fue exitosa en 75 % de sus pacientes. Un paciente presento recurrencia de sus síntomas a las tres semanas.4,7,8,9,10
La duodenoyeyunostomía es la tercera opción quirúrgica y se puede usar cuando cualquiera de las otras operaciones falla. Fue sugerido por primera vez por Bloodgood y realizado por Stavely, en 1908 (la primera duodenoyeyunostomía exitosa). En 1976, Appel y colaboradores informaron una serie acumulada de 36 pacientes con el SAMS que fueron tratados quirúrgicamente. En la misma se curó 100 % de los pacientes tratados con una duodenoyeyunostomía, mientras que solamente fueron curados 79 % de los pacientes tratados con lisis del ligamento de Treitz.7 Se ha demostrado que la gastroyeyunostomía y la lisis del ligamento de Treitz son inferiores a la duodenoyeyunostomía.4
La duodenoyeyunostomía para pacientes con el SAMS se ha convertido en el método de elección. En 1997, el abordaje laparoscópico se introdujo como opción terapéutica del SAMS. Recientemente, se han publicado varios informes de duodenoyeyunostomía laparoscópica como tratamiento para el SAMS, reflejando un progreso notable en las técnicas laparoscópicas durante las últimas dos décadas.4
En general, los procedimientos laparoscópicos se asocian con una recuperación más rápida, menor trauma y una estadía hospitalaria más corta si es comparada con la cirugía abierta. Mejores resultados cosméticos también son un beneficio importante del abordaje laparoscópico, especialmente teniendo en cuenta que el SAMS generalmente afecta a pacientes jóvenes que están preocupadas por la imagen corporal y ya pueden haber experimentado síntomas psicosociales causados por la gravedad de su enfermedad. Una serie de casos publicada recientemente respalda que la duodenoyeyunostomía laparoscópica es un método seguro y efectivo para el tratamiento del SAMS.4,9,10 La literatura médica científica reportó una tasa de éxito de 90 % para la duodenoyeyunostomía laparoscópica.3
Con la duodenoyeyunostomía laparoscópica, el SAMS puede ser manejado con trauma mínimo, hospitalización y período de convalecencia cortos, junto con buenos resultados trans y postoperatorios. Esto podría cuestionar si el tratamiento laparoscópico podría ser una sustitución viable de la nutrición nasointestinal prolongada para los pacientes con síntomas graves que afectan la actividad diaria y con criterios radiológicos claros. Sin embargo, para responder a esta pregunta, se hace necesario una comparación de las dos opciones terapéuticas con grandes muestras de pacientes, así como la evaluación de las complicaciones.4
La duodenoyeyunostomía laparoscópica evolucionó a partir de la lisis laparoscópica del ligamento de Treitz. En el futuro, el bypass laparoscópico en Y de Roux, que evita la creación de una bolsa ciega, así como las operaciones asistidas por robot y cirugías uniportales, podrían ser el futuro del tratamiento quirúrgico.(11)
Conclusiones
El SAMS es una entidad poco común. La mayoría de los casos se diagnostica erróneamente o se diagnostica muy tarde, requiriéndose alto índice de sospecha, especialmente en mujeres jóvenes. La arteriografía por TAC / RMN debe ser la modalidad de imagen y el diagnóstico debe basarse en el ángulo y la distancia aortomesentéricos. El tratamiento quirúrgico es cada vez más exitoso, siendo el abordaje laparoscópico el de elección. La mayoría de los pacientes no presentan síntomas después de la cirugía.