Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Investigaciones Biomédicas
versión On-line ISSN 1561-3011
Rev Cubana Invest Bioméd vol.33 no.4 Ciudad de la Habana oct.-dic. 2014
ARTÍCULO ORIGINAL
Factores de riesgo ateroscleróticos en familiares de pacientes diabéticos Tipo 2
Atherosclerotic risk factors in type 2 diabetic patients' keens
MSc. Dra. Maylín Isabel Alonso Martínez, MSc. Dra. Marlene Ferrer Arrocha, MSc. Dra. Rosario Carballo Martínez
Centro de Investigaciones y Referencias de Aterosclerosis de La Habana (CIRAH). La Habana, Cuba.
RESUMEN
Introducción: la aterosclerosis es una enfermedad de origen multifactorial, con gran dependencia genética y susceptible de agravarse según el estilo de vida y la influencia del medio ambiente.
Objetivo: identificar la presencia de factores de riesgo aterosclerótico.
Método: estudio de cohorte de 3 años, en 113 familiares de pacientes con diabetes mellitus 2, entre 30 y 60 años, que no presentaban alteraciones del metabolismo glucídico conocidas. Se midió al inicio y final: tensión arterial, índice de masa corporal, lipidograma y glucemias (ayunas y postprandial).
Resultados: se encontró una alta prevalencia de sobrepeso y prehipertensión. Se diagnosticaron 90 nuevos pacientes con alteraciones del metabolismo glucídico. La presencia de 5 a más factores de riesgo ateroescleróticos en un familiar, aumentó de 61 a 72,6 % de la población.
Conclusiones: los familiares de pacientes con Diabetes Mellitus2, muestran una alta frecuencia de Factores de Riesgo Aterogénicos como; alteraciones del metabolismo glucídico, obesidad, dislipidemias e hipertensión arterial.
Palabras clave: Diabetes mellitus tipo 2, hipertensión arterial, dislipidemias, obesidad.
ABSTRACT
Introduction: atherosclerosis is a disease of multifactorial origin, with great genetics and susceptible dependence worsens as lifestyle and environmental influences.
Objective: identify the presence of atherosclerotic risk factors.
Method: athree-year cohort study was conducted in 113 keens of patients with diabetes mellitus type 2, aging 30 and 60 years, who had no known glucose metabolism disorders. Blood pressure, body mass index, lipid profile, and blood glucose (fasting and postprandial) were measured at the beginning and end:
Se midió al inicio y final: tensión arterial, índice de masa corporal, lipidograma y glucemias (ayunas y postprandial).
Results: high prevalence of overweight and pre-hypertension was found. 90 new patients with abnormal glucose metabolism were diagnosed. The presence of 5 or more atherosclerotic risk factors in a keen increased from 61 to 72.6% of the population.
Conclusions: Diabetes Mellitus 2 patients´ keens show high frequency of atherogenic risk factors such as; glucose metabolism disorders, obesity, dyslipidemia¨, and hypertension.
Key words: Diabetes mellitus type 2, hypertension, dyslipidemia, obesity.
INTRODUCCIÓN
Algunos factores de riesgo ateroscleróticos (FRA) actúan directamente en el incremento de la progresión y gravedad de la aterosclerosis, entre ellos: las dislipidemias, hipertensión arterial (HTA), Diabetes mellitus tipo 2 (DM2) y la obesidad.1 El comienzo de la DM2 precede en varios años al diagnóstico clínico y está relacionada con FRA, la edad y la historia familiar de DM2, en el caso de individuos genéticamente predispuestos, la obesidad y el sedentarismo conducen a la insulino resistencia (IR), estado que precede a la DM2 y que suele acompañarse de otros FRA, como la dislipidemia e HTA.2 La presencia y grado del sobrepeso u obesidad y el tipo de distribución central de la grasa corporal están asociados a un incremento en la incidencia y prevalencia de DM2, el riesgo de los obesos a desarrollar DM2 es 93 veces mayor al de las personas no obesas y es del doble por cada 20 % de incremento del índice de masa corporal sobre el peso ideal, así mismo la ocurrencia de muerte súbita es 3 veces mayor en obesos mientras la cardiopatía isquémica (CI), la enfermedad cerebrovascular (ECV) y la HTA son 2 veces más frecuentes en la población obesa. 3,4 La frecuente asociación en un mismo individuo, de varios FRA, es lo que se denomina el Síndrome Metabólico (SM), cuyo reconocimiento es fundamental para la prevención de la enfermedad aterosclerótica, que constituye la causa de muerte en dos tercios de los pacientes diabéticos.5,6 Es posible que familiares de pacientes con DM2, ya padezcan la enfermedad y no lo conozcan y/o posean FRA, por lo que es importante, buscarlos, diagnosticarlos y tratarlos en personas aparentemente sanas, predispuestas genéticamente a padecer de DM2, para realizar las acciones de salud correspondientes y lograr una mejor calidad de vida.
MÉTODO
Se realizó un estudio de cohorte de 3 años, en familiares de pacientes con diagnóstico de DM2, entre 30 y 60 años de edad, que no presentaban alteraciones del metabolismo glucídico (AMG) conocidas. Se midieron al inicio y final del estudio las variables; tensión arterial sistólica (TAS) y diastólica (TAD), índice de masas corporal (IMC), prueba de tolerancia a la glucosa (PTG) y lipidograma, que constó de: Colesterol Total (Ct), Triglicéridos (Tg); HDL-Colesterol (HDLc) y LDL-Colesterol (LDLc). La operacionalización de las variables se expone en la tabla 1. Todos los resultados y diagnósticos realizados que requirieran tratamiento o cualquier otra conducta médica, fueron entregados al médico del consultorio.
Las variables cualitativas se describieron en frecuencia absoluta y relativa, para la búsqueda de su asociación se utilizó el estadígrafo Chi cuadrado, con nivel de significación del 95 %. Las variables cuantitativas se representan en media y desviación estándar. Para la comparación de medias se utilizó la prueba t de Student a un 95 %.
RESULTADOS
Se estudiaron 113 familiares de pacientes con DM2. De ellos el 52,3 % (59) era masculino y 47,7 % (54) femenino, en ambos sexos predominaron las edades entre 40 y 49 años (61 - 54 %), seguidos del grupo de edades de 50 a 60 años (30- 26,6 %) y finalmente el grupo de 30 a 39 años (22-19,4 %).
Al inicio de la investigación la población estudiada, presentó una media para la TAS de 125±14,2 y para la TAD de 83±14,1, cifras que se corresponden con prehipertensión (PHTA). El total de familiares con cifras tensiónales altas (PTHA e HTA) fue de 61 para un 54 %; a los 3 años fue de 83 (+22 pacientes) para un 73,4 %. (p: 0,003), con medias de 130± 12,52 para la TAS y de 87±9,65 para la TAD (tabla 2, gráfico 1).
El IMC al inicio presentó una media general de 26,4±5,3, valores equivalentes al sobrepeso. El total de familiares con alteración por exceso del IMC (sobrepesos y obesos) fue de 71, que representa el 62,9 %, al final ascendieron a 85 (75,2 %) (p 0,01), con media general de 28,6±4,8. (tabla 2, gráfico1)
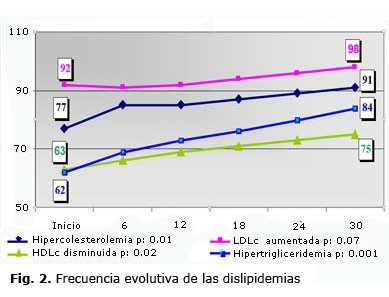
El estudio inicial de los lípidos, reveló dislipidemia en todas sus fracciones, en límite alto para el Ct (media general de 6,5±1,76) y las LDLc (4,45±1,75); y bajo para la HDLc (0,9±0,39) y Tg. (1,92±0,9). La de mayor frecuencia fue la LDLc aumentada en 92 familiares (81,4 %), seguidas de la hipercolesterolemia en 77 familiares (68,1 %). Se observó HDLc disminuida, en 63 familiares (55,8 %) y por último la hipertrigliceridemia en 62 familiares (54,9 %).
Evolutivamente se evidenció un empeoramiento en todas las fracciones, siendo más significativo en las hipertrigliceridemias a 74,3 %, seguido de la hipercolesterolemia a 80,5 % y de la población con HDLc disminuida que se incrementó a 66,4 %, todas con p< 0,05. Aunque la frecuencia de la LDLc aumentada, no presentó gran variación de 81,4 % a 86,7 %, fue en todo momento la de mayor ocurrencia. Los valores medios mostraron la misma evolución, siendo más significativos (p<0,04) para los Tg y la LDLc. (tabla 3, gráfico 2)
El resultado inicial de la PTG reveló la existencia de 71 familiares (62,9 %) con alguna AMG [GBA+TGA+DM]. Se detectaron 18 (26,4 %) nuevos pacientes con DM y 53 (74,6 %) fueron diagnosticados con prediabetes, caracterizados por: 21 (39,7 %) tenían GBA y 32 (60,3 %) presentaban TGA. A los 3 años de seguimiento los familiares, con alguna AMG, ascendieron significativamente a 90 (79,7 %), de los cuales 61 (53,9 %) eran prediabéticos (GBA+TGA) y 29 (25,8 %) diabéticos.
Los valores medios de las glucemias en ayunas aumentaron en la población de 6,1±2,6 a 6,8±0,9, y a las 2 horas de la sobrecarga con dextrosa de 7,5±4 a 8,4±1,4; aunque no existieron diferencias significativa en ninguna de ellas. Estos incrementos fueron a expensa de los familiares con No AMG, que a su vez fueron los que mostraron un mayor elevación, de 0,8 mmol/l en ayuna y de 1,1 a las 2 hora, seguidos de los TGA con 0,6 y 0,9 mmol/l respectivamente y por último los familiares con GBA al inicio con 0,4 mmol/l en ayuna y 0,7 a las 2 horas. Los pacientes diabéticos disminuyeron sus valores medios en ayuna de 9,6±4,0 a 6,3±0,9 con p 0,03 y una franca reducción a las 2 horas de 15±4,2 a 7,4±1,7 con p 0,004.
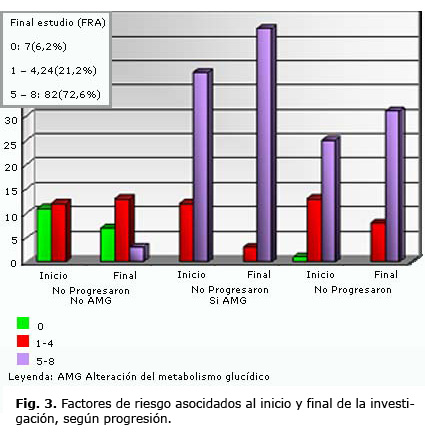
El gráfico 3 muestra la alta prevalencia de 5 a 8 FRA en la población que desde el inicio se le diagnosticó alguna AMG. Así como la tendencia al aumentando de los FRA en los familiares que aún se mantienen sin AMG, donde al final de estudio ya existían 3 familiares en el grupo de 5 a 8 FR; y en los pacientes que durante la investigación evolucionaron hacia alguna AMG el incremento de los FRA (5 - 8) se observó en 6 de ellos (de 25 a 31).
A los 3 años de seguimiento solo 7 familiares (6,2 %) del total de la población no presentaban ningún FRA; 24 (21,2 %) tenían de 1 – 4 y 82 padecían de 5 a 8 factores de riesgo asociados que representan el 72,6 %.
DISCUSIÓN
La población estudiada posee un rango de edad entre 30 y 60 años y media de 45; condición esta, en que la prevalencia de la enfermedad, desconocida por el sujeto, aumenta cada día por lo que existe la necesidad de encontrar mejores estrategias de prevención y diagnóstico temprano en los individuos con riesgo a padecerla, como son los familiares de pacientes con DM2.2 Un grupo de evidencias han demostrado que la DM2 se duplica, cuando un sujeto tiene un familiar diabético, tasa que se aumenta adicionalmente cuando los parientes son dos o más.7 En nuestro país, 8 se ha señalado que la historia familiar de DM, presenta diferencias altamente significativas a favor de los familiares (madre, padre, hermano) para las diabetes tipo 1 y 2. Otros trabajos han señalado estos resultados y por ende, la base genética de la DM2 han planteado que por cada paciente diabético, existe en promedio de 5,3 familiares directos, propensos a desarrollar la enfermedad, los que transitan en un primer estadio con una tolerancia normal a la glucosa (TNG), pero presentan IR e hiperinsulinemia de ayuno (proceso generalmente silencioso). A esto se suma la influencia que ejercen los factores socio-ambientales y FRA que la preceden durante años asintomáticamente como la obesidad, la hipertensión arterial y la dislipidemia (síndrome metabólico).9
Todo lo anterior fue comprobado en este estudio al detectarse en la valoración inicial la presencia de FRA que superaban el 50 % de esta población como fueron: el IMC que mostró valores equivalentes al sobrepeso y el estudio de los lípidos que reveló dislipidemia en todas sus fracciones. Así mismo los valores medios de la PTG clasificaron a estas personas con glucemia basal alterada.
Lo hasta ahora planteado acerca de estos factores de riesgos en individuos “no enfermos”, viene a reforzar la validez del concepto de SM, que no es más que la agrupación de estos FRA en una misma persona que conlleva a incrementar el riesgo de DM y enfermedades cardiovasculares y demuestra que si no se realizan estudios sistemáticos disminuye la posibilidad de diagnosticarlos, sobre todo en esta población que está genéticamente predispuesta a padecer la diabetes.
A los 3 años de seguimiento la prevalencia de HTA aumentó a 27,4 % y a 46 % la de PHTA, incrementándose en 22 los familiares con cifras de TA aumentadas. Estos resultados se corresponden con otros trabajos que indican una prevalencia de 50-60 % para la Pre e HTA.10 Aunque los valores medios de la TAS de la población, no mostraron diferencias significativas, aumentaron en 5 mmHg, siendo más significativo (p: 0,03) en el grupo clasificado al inicio como PHTA que mostraron una elevación en 10 mmHg, finalizando con cifras correspondiente a la HTA. En tanto el incremento de la TAD se observó en 7 mmHg, siendo más evidente en los familiares clasificados en la primera valoración como normotensos con un ascenso en 14 mmHg (p: 0,01) que terminaron con valores correspondientes a la PHTA. Resultados con cifras similares han sido reportados por otros autores.11 La HTA acelera el grado de las complicaciones de la DM y su prevalencia en diabéticos es considerablemente mayor que en no diabéticos, y coexisten frecuentemente, se ha observado que más del 50 % de los pacientes diabéticos tipo 2 la padecen en el momento del diagnóstico; y en más del 40 % de los prediabéticos, por lo que se recomienda mantener un control estricto de la TA, sobre todo en estos pacientes de alto riesgo a desarrollar DM.12
Lo mismo puede comentarse en relación al IMC en donde, a pesar de que sus valores medios poblacionales continuaron siendo equivalentes al sobrepeso, también existió una tendencia al incremento y una progresión con respecto a las categorías iniciales donde 14 normopeso pasaron a sobrepeso y 12 de estos últimos a obesos. Lo anterior reafirma que en los familiares de DM2 es mayor la ocurrencia de obesidad y sobrepeso, que en la población general y demuestra el poco conocimiento al riesgo que presentan. Resultados similares son reportados por numerosos autores. 13
Cuando se analizan los resultados evolutivos del lipidograma se observa que a pesar de que ya estas personas tenían una alta prevalencia de dislipidemias desde el inicio, estas continuaron su ascenso siendo más significativo en las hipertrigliceridemias (+22), seguido de la hipercolesterolemia (+14) y la población con HDLc disminuida (+12), todas con p: < 0,05. Diferentes autores13,14 en estudios con poblaciones similares, concuerdan en la alta prevalencia de dislipidemia, encontrándose la hipertrigliceridemia en el mayor número de los casos, seguido del aumento en los niveles de colesterol sérico. En nuestra población, el mayor crecimiento lo mostraron los Tg., sin embargo, la LDLc fue en todo momento la de mayor ocurrencia, lo que avala la importancia de no valorar las cifras colesterol total, sino en sus fracciones.
El beneficio de un estricto control lipídico ha sido puesto en evidencia tanto en estudios de prevención primaria como secundaria, donde además se ha demostrado que en sujetos hipocolesterolémicos y con concentraciones reducidas de LDLc es muy difícil el desarrollo de la aterosclerosis, aún en presencia de otros factores de riesgo, por lo que las sociedades científicas han establecido recomendaciones para el tratamiento de las hipercolesterolemias en función de los factores de riesgo cardiovascular asociados. La relación positiva y gradual de las concentraciones de colesterol, LDLc aumentada y la morbimortalidad por CI se observan en hombres y mujeres, jóvenes y ancianos, en todos los grupos étnicos y tanto en personas sanas como en pacientes con DM2.2-5
Es bien conocido el hecho de la asociación frecuente entre HTA y dislipidemias, algo que ya se detectó en el seguimiento de la población de Framinghan.14 En La Habana, la tasa de prevalencia de HTA es de 7,5 % y de dislipidemia 8,9 %, siendo más frecuente a partir de los 30 años de edad.15 La obesidad es causa de IR, pero también se ha asociado intensamente con la HTA, la dislipidemia y la intolerancia a la glucosa. Es decir, la obesidad no solamente constituye un centro patogénico importante a través de la IR que produce, sino que existen otros mecanismos desatados por la grasa que terminan en el estado proinflamatorio y protrombótico crónicos y la disfunción endotelial que caracterizan al SM.16
Lo más relevante de esta investigación fue el deterioro evolutivo del metabolismo glucídico en esta población, que de 71 familiares con alguna AMG en la primera evaluación, ascendieron significativamente a 90 al término, de los cuales el 53,9 % eran prediabéticos y el 25,8 % diabéticos. Diferentes autores, en estudios similares reportan una prevalencia en este tipo de población desde 12,8 a 64 % para la prediabetes y de 3,4 a 10 % para la DM2. La gran variación depende del número y edad de personas estudiadas, el lazo familiar, así como el tiempo de seguimiento.17 Al término de la investigación, solo quedaban 23 familiares (20,3 %) que no manifestaron ninguna alteración del metabolismo glucídico (no AMG).
Al evaluar los resultados de la PTG se observó que las medias de la población total tanto en ayuna como a las 2 horas de sobrecarga aumentaron, pasando de ser una población calificada como glucemia basal alterada (GBA) en un inicio a tolerantes a la glucemia alterada (TGA) al cierre de esta investigación. En los pacientes que desde el inicio se les comprobó una DM se evidenció una disminución significativa de sus valores medios tanto en ayuna como a las 2 horas, que se justifica por la atención médica recibida al realizarse el diagnóstico.
Estos nuevos diagnósticos realizados en el transcurso de la investigación se explican y reafirman el concepto de que este tipo de población presenta alteraciones del metabolismo de los hidratos de carbono durante largo tiempo sin manifestar síntomas que le permitan al médico sospechar la presencia de la enfermedad sólo con el interrogatorio. Además de lo que se ha visto anteriormente, el empeoramiento de otras variables, tales como el IMC y el perfil lipídico que deterioran el metabolismo glucídico al producir sobrecarga pancreática
Al inicio de nuestro estudio el 68,1 % de la población total padecía de más de 3 FRA, la mayor incidencia se observó en los familiares que no progresaron, pero que desde ese momento se les diagnosticaba alguna alteración del metabolismo glucídico (GBA, TGA o DM) seguidos de los que manifestaron alguna progresión. Resultados que por sí solos explican los diagnósticos realizados al inicio y las progresiones observadas hacia el deterioro del metabolismo glucídico, y refuerzan los conceptos de que su impacto aumenta con la presencia de FRA y malos hábitos de estilos de vida.
Lo más significativo fue observar como a los 3 años de seguimiento, sólo 7 familiares no presentaban ningún FRA y 82 (72,6 %) padecían de 5 a 8 factores de riesgo asociados. Incidencias muy similares son reportadas por otros autores.7,9,10,16,17 Estos hechos se explican en los resultados de estudios epidemiológicos,13,14 de pacientes con diabetes, en donde menciona que los familiares en riesgo de desarrollar diabetes, siguen patrones de vida similares al de los enfermos. Así otros autores que han realizado estudios sobre la percepción del riesgo en estos grupos de familias han encontrado que a pesar de haber una adecuada percepción del mismo, coexisten los FR para desarrollar diabetes, dado que su forma de vida es similar a la del paciente antes de desarrollar la enfermedad. Sin embargo, se ha demostrado que al no prevenirlas, las enfermedades se heredan, se transmiten y se manifiestan en forma abrupta, insidiosa o silenciosa, pudiendo pasar inadvertidas por largo tiempo hasta llegar a la fase florida de presentación. En resumen, la percepción de riesgo hacia la enfermedad puede ser pobre a pesar de tener en el ámbito familiar a un enfermo o ser adecuada pero no se modifican los modos de vida. Se ha demostrado que es posible modificar la historia natural de enfermedades crónicas, como la diabetes mellitus, cuando se percibe la enfermedad o los FR y se emplean estrategias educativas que disminuyen y previenen el daño.18 Los familiares de pacientes con DM 2, muestran una alta frecuencia de Factores de Riesgo Aterogénicos como; alteraciones del metabolismo glucídico, obesidad, dislipidemias e hipertensión arterial.
REFERENCIAS BIBLIOGRÁFICAS
1. Fernández-Britto JE. La lesión aterosclerótica: estado del arte a las puertas del siglo XXI. Rev Cub Invest Bioméd. 1998; 17(2):114-21.
2. Alfonso GJ. Obesidad. Epidemia del siglo XXI. Diabetes mellitus tipo 2 y obesidad. Editorial Científico Técnica. 2008:208.
3. Rodríguez Scull LE. La obesidad y sus consecuencias clinicometabólicas. Rev Cub Endocrinol. 2004[citado 24 de marzo2014];15(3). Disponible en: http://www.imbiomed.com.mx/1/1/articulos.php?method=showDetail&id_articulo=31936&id_seccion=709&id_ejemplar=3284&id_revista=58
4. Pérez Caballero MD, Dueñas Herrera A, Alfonso Guerra JP, Vázquez Vigoa A, Navarro Despaigne D, del Pozo Sánchez H, et al. Hipertensión arterial. Guía para la prevención, diagnóstico y tratamiento La Habana: Editorial Ciencias Médicas.2008 [citado 24 de marzo2014]:2. Disponible en: http://bvs.sld.cu/libros_texto/hipertension_arterial/completo.pdf
5. Arpa GA, González SO. Diferentes formas de valorar el sobrepeso o la obesidad y su relación con el síndrome metabólico. Rev Cub Med Mil. 2009[citado 24 de marzo2014];38(2). Disponible en: http://scieloprueba.sld.cu/scielo.php?script=sci_arttext&pid=S0138-65572009000200003&lng=es&nrm=iso&tlng=es
6. Alberti KG, Eckel RH, Grundy SM. Harmonizing the Metabolic Syndrome. A Joint Interim Statement of the International Diabetes Federation Task Force on Epidemiology and Prevention; National Heart, Lung, and Blood Institute; American Heart Association; World Heart Federation; International Atherosclerosis Society; and International Association for the Study of Obesity Circulation. 2009;120:1640-5.
7. van der Sande MAB, Walraven GEL. Antecedentes familiares: una oportunidad para intervenir precozmente y mejorar el control de la hipertensión, la obesidad y la diabetes. Bull World Health Organization.2001;79(4):321–8.
8. Collado F, Cabrera E, Hernández I, Díaz O. Historia familiar de diabetes mellitus en diabéticos insulinodependientes. [citado 24 de marzo2014] Disponible en: http://medigraphic.com/espanol/em-inici.htm
9. Costa. Intolerancia a la glucosa. Ese frágil umbral hacia la diabetes mellitus. American Diabetes Association. Standards of medical care in diabetes. Care 2007;30(Suppl 1):4-41.
10. Muñoz MJ, Peña BM, Hernández GF, Pérez LJ, Soler TI, Just MC. Síndrome metabólico en pacientes diabéticos tipo 2 pertenecientes al área de salud Guanabo. Rev Cub Med Gen Integr. 2010[citado 24 de marzo2014];26(2). Disponible en: http://scieloprueba.sld.cu/scielo.php?script=sci_arttext&pid=S0864-21252010000200008&lng=es&nrm=iso&tlng=es
11. Alfonso Guerra J. Hipertensión arterial en la atención primaria de salud. Editorial Ciencias Médicas Técnica. 2010:29-32.
12. Miguel SP, Sarmiento TY. Hipertensión arterial, un enemigo peligroso ACIMED. sep. 2009[citado 25 de marzo2014];20(3). Disponible en: http://scieloprueba.sld.cu/scielo.php?script=sci_arttext&pid=S1024-94352009000900007&lng=es&nrm=iso&tlng=es
13. Navarro Venegas A, Olivares Fernández P, Olivares Péndola G. Obesidad, dislipidemias y DM. Patologías de Medic Int. Universidad de Chile Escuela de Kinesiología 9 de Junio 2008.
14. O'Donnel CJ, Elosua R. Factores de riesgo cardiovascular. Perspectivas derivadas del Framingham Heart Study. Rev Esp Cardiol.2008;61:299-310.
15. Ministerio de Salud Pública. Anuario estadístico La Habana: Dirección Nacional de Estadísticas, Cuba. 2007. [citado 26 de marzo2014]. Disponible en http://bvs.sld.cu/cgi-bin/wxis/anuario
16. Reaven GM. Insulin resistance, type 2 diabetes mellitus, and cardiovascular disease: the end of the beginning. Circulation. 2005;112:3030-2.
17. Vázquez JL, Gómez DH, Fernández CS. Diabetes mellitus en población adulta del IMSS. Rev Med IMSS.2006;44(1):13-26.
18. Castillo AA, Delgado SV, Carmona SA. Percepción de riesgo familiar a desarrollar diabetes mellitus. Rev Med IMSS.2006;44(6):505-12.
Recibido: 7 de abril de 2014
Aprobado: 5 de mayo de 2014
Maylín Isabel Alonso Martínez . Centro de Investigaciones y Referencias de Aterosclerosis de La Habana. Correo electrónico: maylinalonso@infomed.sld.cu