El síndrome de Wilkie es una afección poco frecuente, que se presenta con un cuadro de obstrucción intestinal secundaria a una disminución en el ángulo entre el origen de la arteria mesentérica superior y la aorta, junto con hipomotilidad gástrica, lo que resulta en la compresión de la tercera porción duodenal cuando disminuye el ángulo entre ambas estructuras, y (con más valor diagnóstico) la distancia entre ellas que comprime al duodeno (valores normales de 25° a 60° y 10 mm a 28 mm, respectivamente). En el síndrome de Wilkie ambos valores están disminuidos (6° a 15° y 2 mm a 8 mm). La presentación de estos pacientes como abdomen agudo es infrecuente, pues lo más habitual es la obstrucción intestinal crónica o el hallazgo incidental.1)
Este padecimiento fue descrito por Rokitanskien en 1842 y Wilkie publicó la primera serie de 75 pacientes en el año 1927.1,2 Sin embargo, no fue hasta los años 60, con la aparición de las técnicas radiológicas, cuando Barner y Sherman se aproximaron a una mejor comprensión de esta enfermedad.2,3 Se han informado pocos casos en la bibliografía médica, debido a lo infrecuente de su presentación y al dilema diagnóstico que constituye este padecimiento para cualquier clínico. La incidencia estimada del síndrome de Wilkie es de 0,013 a 0,3 %.4
Presentación del paciente
Paciente de 68 años, con antecedentes de ser colecistectomizada y padecer hipertensión arterial, que acudió a consulta por presentar, desde hacía 1 mes y medio, abundantes y frecuentes vómitos biliosos, con imposibilidad de tolerar la vía oral, epigastralgia, importante distensión abdominal de varios días de evolución, anemia ferropénica y marcada pérdida de peso de aproximadamente 60 libras. Al examen físico se constató lo siguiente: abdomen muy distendido y timpánico, sin defensa, ni signos de irritación peritoneal. Por tal motivo, se decidió ingresar la paciente y realizarle los estudios de imágenes correspondientes.
Se realizó un estudio radiológico de esófago, estómago y duodeno, con 250 CC de contraste hidrosoluble yodado por vía oral, con control fluoroscópico y radiografías digitales. No se utilizó contraste baritado por riesgo de broncoaspiración debido a la condición clínica de la paciente. Se visualizó una marcada distensión gástrica y hasta la segunda porción del duodeno, con dificultad del paso del contraste al resto del marco duodenal (Figura 1).
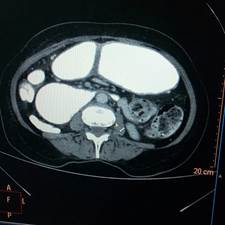
Se le realizó un estudio tomográfico (TAC) de abdomen con cortes axiales a 3 mm de espesor, con la administración de contraste yodado por vía oral y endovenosa. Se constató la gran dilatación gástrica y de la segunda porción del duodeno. Se evidenció una estenosis de la tercera porción duodenal a nivel de la pinza aorto-mesentérica (Figura 2).
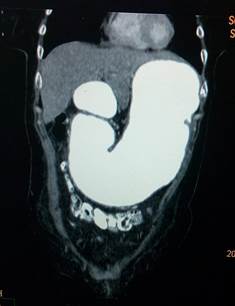
Se realizaron reconstrucciones multiplanares coronales y sagitales. En las reconstrucciones coronales se visualizó la marcada distensión gástrica y de la segunda porción del duodeno, y se observó el signo del 3 invertido (Figura 3).
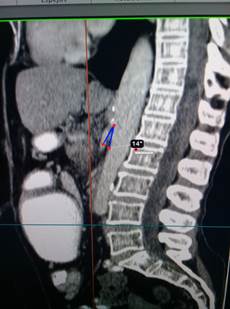
En las reconstrucciones sagitales se evidencia que la distancia aorto-mesentérica está marcadamente disminuida: 3,7 mm a nivel de la tercera porción del duodeno. Además, el ángulo aorto-mesentérico es de 14o, el cual también se encuentra disminuido. (Figura 4).
El estudio tomográfico practicado también aportó otros elementos que orientaron a la causa de la pérdida de peso tan importante que presentó la paciente. Se observó, a nivel de la cola pancreática, una imagen hipodensa de aspecto tumoral con extensión a la pared posterior del estómago.
Se aplicó un tratamiento conservador mediante: hidratación intravenosa, analgesia, colocación de sonda nasogástrica, manejo de electrolitos y nutrición parenteral, con el objetivo de llegar próximo al peso ideal calculado para su talla. Ante las medidas referidas de manera previa, la paciente evolucionó de forma favorable, y desapareció el cuadro obstructivo, por lo que se pudo dar de alta hospitalaria sin requerir tratamiento quirúrgico. Se orientó un seguimiento por la consulta externa de Gastroenterología, con el objetivo de evaluar el aumento de peso y liberación de la compresión duodenal; la paciente continuó con dieta hipercalórica y tratamiento sintomático para su enfermedad de base.
Comentario
El síndrome de Wilkie es una causa poco frecuente de obstrucción intestinal alta, resultante de la compresión de la tercera porción duodenal entre la aorta abdominal y la arteria mesentérica superior (AMS) en su origen.3
Se han usado diversos términos para describir esta afección: enfermedad de Wilkie, síndrome de Rokitansky, compresión vascular del duodeno, síndrome del enyesado, pinzamiento aorto-mesentérico o síndrome de la arteria mesentérica superior.3,5
El síndrome de Wilkie es originado por la opresión externa de la tercera porción del duodeno por la AMS y la aorta ante la reducción del ángulo aorto-mesentérico o pinza aorto-mesentérica, la cual conlleva a producir una obstrucción parcial o completa.2,6,7
El duodeno es la parte del intestino delgado que se extiende del píloro al yeyuno. Al salir de la extremidad pilórica (L1-L2), se dirige a la derecha, arriba y atrás, hasta el cuello de la vesícula biliar. En este punto se inclina hacia abajo y desciende a lo largo del borde derecho de la cabeza del páncreas donde, en su parte inferior, se dobla nuevamente para dirigirse transversalmente de derecha a izquierda. En la parte media de la columna vertebral es donde se encuentra con los vasos mesentéricos superiores, pasa por debajo de estos y se acoda de nuevo, asciende a nivel de la parte izquierda de la columna vertebral hasta L2, donde se continua con yeyuno.2
El origen de la AMS está ubicado a nivel de L1, se orienta de manera caudal y crea un ángulo de 45º a 60º en correlación con la aorta. La tercera porción del duodeno atraviesa por el ángulo formado, a nivel de L3-L4; este síndrome se atribuye esencialmente a la pérdida de grasa mesentérica que intercede como cojinete entre dichas estructuras.6
Se desconoce la incidencia real del síndrome de Wilkie, debido a que se trata de un proceso en muchas ocasiones mal diagnosticado, que puede presentarse a cualquier edad, aunque es más frecuente en adolescentes y jóvenes del sexo femenino.3
Puede estar presente en todos los grupos etarios, pero lo más común es que afecte al sexo femenino en una relación 2:1 de 10 a 39 años.6
La mayoría de los casos acude a consulta después de una pérdida ponderal importante. Las causas del síndrome de Wilkie pueden clasificarse en cinco grupos: síndromes con pérdida de peso (sida, cáncer, caquexia cardíaca, quemaduras extensas, endocrinopatías, malabsorción intestinal, cirugía bariátrica), trastornos de la alimentación (anorexia nerviosa, bulimia), postoperatorio (cirugía ortopédica, cirugía de columna vertebral), traumatismo grave (craneoencefálico, politraumatismo o de la columna vertebral) y deformidades como escoliosis o hiperlordosis grave.2,4,7
El cuadro clínico común suele ser de inicio progresivo y desarrollo gradual, puede alargarse por meses o durante años según el grado de compresión, y se caracteriza por: dolor en epigastrio postprandial inmediato, náuseas, vómitos y sensación de plenitud gástrica. También puede existir una presentación aguda que cursa con síntomas de obstrucción intestinal alta.6,8
Los síntomas del síndrome de Wilkie son inespecíficos. El dolor se alivia en posición decúbito prono, decúbito lateral izquierdo o en posición genupectoral, maniobras que relajan la presión de la arteria mesentérica sobre el duodeno. Los pacientes se quejan de reflujo y en el estudio endoscópico se puede observar: esofagitis, gastritis, o ambas, asociadas con estasis. Puede haber, además, dilatación gástrica masiva.4
Los cuadros fatales son secundarios a: alteraciones hidroelectrolíticas graves, perforación gástrica, bezoar obstructivo o neumatosis gástrica o portal. Una vez establecido el cuadro clínico, independientemente de la etiología, se autoperpetúa.3
En el estudio para realizar el diagnóstico, los hallazgos de laboratorio solo servirán para definir el estado general del paciente. El diagnóstico final viene dado por las pruebas de imagen. Dentro de los exámenes imagenológicos, se incluyen el estudio radiográfico baritado esófago-gastro-duodenal y la angiografía mesentérica, que permitirán la apreciación del tracto gastrointestinal y anatomía vascular. Los estudios baritados muestran un estómago y duodeno proximal dilatados, un rastro de compresión externa en la tercera porción del duodeno, ondas antiperistálticas en proximidad a la obstrucción, enlentecimiento en el vaciamiento gastroduodenal y sensación de alivio frente al cambio de postura. La angiografía mesentérica muestra el ángulo de la AMS y la disminución de la distancia entre la aorta y la AMS.6,9
Lo anterior puede confirmarse con angiotomografía o angiorresonancia magnética.4) En la actualidad, el estudio imagenológico de preferencia es la TAC, debido a su alto contraste, resolución espacial y temporal, y la utilidad de poder realizar reconstrucciones multiplanares.6,8,9 Además, se puede objetivar la disminución de la grasa intraabdominal y retroperitoneal.2
Los criterios diagnósticos fundamentales del síndrome de Wilkie son: duodeno dilatado, compresión del duodeno por la AMS y ángulo aorto-mesentérico menor de 25°.3) El ángulo entre la aorta y la arteria mesentérica superior es cercano a los 45° (entre 38-56°); en el síndrome de la arteria mesentérica superior, este ángulo disminuye.4
Cualquier factor que estreche el ángulo aorto-mesentérico por debajo de 25° conlleva disminución de la distancia aorto-mesentérica de entre 2 mm y 8 mm (normal: 10 mm a 28 mm). Este parámetro es más importante que el ángulo, ya que puede causar atrapamiento o compresión del duodeno y, en consecuencia, síndrome Wilkie.3,4,7,10
Hay variantes de este síndrome. La arteria cólica media, rama de la AMS, cruza ventralmente al duodeno y lo puede comprimir contra el músculo psoas derecho. Una lordosis lumbar también produce variaciones del ángulo aorto-mesentérico lo que originaría compresión vascular. El ligamento de Treitz se inserta entre la tercera y la cuarta porción duodenal y la flexura duodenoyeyunal. Las variantes como un ligamento corto o la elevación de la flexura, sin elevación de la tercera porción, también pueden dar lugar al síndrome de Wilkie.3
El diagnóstico es clínico, aunque para ello es necesario un alto índice de sospecha y la confirmación diagnóstica viene dada mediante el uso de estudios radiológicos. Se han establecido criterios clínicos y radiológicos que orientan al diagnóstico. En los estudios radiográficos de esófago, estómago y duodeno con control fluoroscópico puede observarse:
Dilatación de la primera y segunda porción del duodeno con o sin dilatación gástrica, con amputación súbita de la tercera.
Paso filiforme del medio de contraste baritado durante una serie gastroduodenal a través de la tercera porción del duodeno, que puede corregirse mediante la maniobra de Hayes (compresión epigástrica en decúbito lateral).
Compresión vertical y oblicua abrupta de los pliegues mucosos.
Ondas antiperistálticas del medio de contraste baritado, proximal al sitio de obstrucción.
Retardo entre 4 a 6 horas en el tránsito intestinal a través de la región gastroduodenal.
En TAC:
Ángulo aorto-mesentérico menor a 25°.
Distancia aorto-mesentérica, a nivel donde cruza el duodeno, menor de 10 mm.
Además, la TAC aporta datos acerca de la anatomía y relaciones anatómicas de los vasos mesentéricos superiores, determina el componente de grasa intraabdominal y retroperitoneal, y permite descartar otras enfermedades.3
El diagnóstico de este síndrome es complejo, habitualmente tardío, y se realiza tras la exclusión de otros procesos compatibles con la clínica del síndrome. La úlcera péptica y la pancreatitis crónica son causas más frecuentes de dolor epigástrico que deben descartarse, y también otras afecciones como: colelitiasis complicada (colecistitis aguda, cólico biliar) o angina abdominal. Debe realizarse la exclusión de otras enfermedades que sean causa de obstrucción duodenal tanto extrínseca como intrínseca. En pacientes con obstrucción leve y sintomatología inespecífica, hay que tener en cuenta causas de dispepsia y reflujo gastroesofágico. Es importante descartar causas de pseudo-obstrucción intestinal crónica en las que no existe causa obstructiva objetiva.2
El tratamiento inicial del síndrome de Wilkie es conservador, cuando no funciona el tratamiento conservador, es que se realiza la cirugía. Los pacientes con cuadros agudos casi siempre responden al tratamiento conservador; sin embargo, aquellos con cuadros crónicos suelen requerir intervención quirúrgica tras un período de realimentación. La cirugía está indicada en pacientes con: fracaso del tratamiento conservador, enfermedad de larga evolución con pérdida ponderal progresiva y dilatación duodenal con estasis, y en enfermedad ulcerosa péptica complicada secundaria a estasis biliar y reflujo.10
El tratamiento inicial consiste en una adecuada alimentación enteral o parenteral, descompresión nasogástrica y cambios de postura posterior a la alimentación (prono o decúbito lateral izquierdo).4,7
El tratamiento médico es inducir el aumento de peso cercano al ideal para la edad y talla del paciente, para incrementar la presencia de tejido adiposo en la raíz del mesenterio. Existen beneficios sobre el posicionamiento en decúbito lateral izquierdo, rodilla-pecho o decúbito prono, ya que disminuye la presión mesentérica a nivel duodenal.8
La combinación de síndrome de Wilkie y anorexia nerviosa es altamente problemática. El síndrome de Wilkie puede precipitar o agravar la anorexia nerviosa, la cual impide la recuperación nutricional necesaria para que se resuelva el síndrome.3
El fracaso ante esta terapéutica, conlleva al deterioro del paciente con persistencia del vómito, lo que constituye una indicación para la implementación del tratamiento quirúrgico. Se deben emplear procedimientos como: la gastroyeyunostomía, la operación de Strong (movilización duodenal hacia la flexión duodenoyeyunal distal) o la duodenoyeyunostomía; esta última es la operación de elección por su alta tasa de éxito.8
El síndrome de Wilkie constituye un reto diagnóstico entre las enfermedades poco comunes y subdiagnosticadas; sin embargo, los estudios de imagen constituyen una herramienta fundamental para identificar este padecimiento. Una de las causas más frecuentes es la pérdida de peso que disminuye el tejido graso mesentérico; en este caso provocado por una lesión tumoral en el páncreas.
La TAC muestra datos acerca de las relaciones anatómicas de los vasos mesentéricos superiores y permite determinar la etiología. Los pacientes con cuadros agudos generalmente responden al tratamiento conservador. Por otra parte, aquellos con cuadros crónicos suelen necesitar una cirugía después de un período de realimentación.