Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Pediatría
versión On-line ISSN 1561-3119
Rev Cubana Pediatr vol.90 no.1 Ciudad de la Habana ene.-mar. 2018
PRESENTACIÓN DE CASO
Síndrome de Ogilvie en cuidados intensivos pediátricos
Ogilvie syndrome in pediatric intensive care
Berta Lidia Acevedo Castro,I Alexis Cuevas Sautié,I Mirta Ortega Morejón,I Pablo Lino Alonso Díaz,II Alain Cueto Medina,II Yunia Tusen ToledoIII
IServicio de Cuidados Intensivos Pediátricos. Centro de Investigaciones Clínicas. La Habana, Cuba.
IIDepartamento de Urgencias. Centro de Investigaciones Clínicas. La Habana, Cuba.
IIIServicio de Gastroenterología. Centro de Investigaciones Clínicas. La Habana, Cuba.
RESUMEN
Introducción: el síndrome de Ogilvie es una entidad infrecuente, más aún en la edad pediátrica, caracterizada por la dilatación aguda del colon, y que suele complicar la evolución de distintas enfermedades. Dentro de sus causas más comunes está la cirugía ortopédica y/o traumatológica.
Objetivo: actualizar sobre el diagnóstico y tratamiento del síndrome en las edades pediátricas.
Presentación del caso: se presenta una paciente de 16 años, operada de escoliosis toraco abdominal, que a las 24 horas de operada comenzó con distensión abdominal progresiva y marcada, y se le diagnosticó de síndrome de Ogilvie.
Conclusiones: la entidad, aunque infrecuente, puede presentarse en pacientes con diversas afecciones, y se debe conocer adecuadamente sobre su diagnóstico y tratamiento para lograr la recuperación del enfermo.
Palabras clave: dilatación aguda del colon; distensión abdominal; seudoobstrucción del colon; megacolon adquirido.
ABSTRACT
Introduction: Ogilvie syndrome is an uncommon condition, even more so in childhood. It is characterized by acute dilation of the colon, often complicating the evolution of different diseases. Its most frequent causes include orthopedic and/or trauma surgery.
Objective: update the information about the diagnosis and treatment of the syndrome in pediatric ages.
Case presentation: a female 16-year-old patient who had undergone thoraco-abdominal scoliosis surgery and had developed progressive, marked abdominal distension 24 hours after the operation, was diagnosed with Ogilvie syndrome.
Conclusions: infrequent as it is, the condition may present in patients with various diseases. It is necessary to have adequate knowledge about its diagnosis and treatment to achieve successful recovery in patients.
Key words: acute dilation of the colon; abdominal distension; pseudo-obstruction of the colon; acquired megacolon.
INTRODUCCIÓN
El síndrome de Ogilvie, conocido también como seudoobstrucción del colon, megacolon adquirido o íleo adinámico del colon, entre otros, es una entidad caracterizada por la dilatación aguda del colon, segmentaria o total, en ausencia de obstrucción mecánica.1-3
Es mencionado por primera vez en 1896 por Murphy como un espasmo del intestino, pero no es hasta 1948, cuando William Heneage Ogilvie publica y describe el síndrome en la British Medical Journal, citado por Vantrappen.2
La morbilidad y mortalidad varía en la literatura según la serie de casos,2-5 pero sobre todo depende, de manera fundamental, de la precocidad en el diagnóstico y en el inicio de las medidas terapéuticas, que permiten llegar hasta 80 % de curación en los casos de inicio precoz. Pueden ocurrir recidivas hasta en 15 % de los casos, lo cual suele empeorar el pronóstico y requerir, incluso, de intervención quirúrgica para su solución, con un riesgo incrementado de la mortalidad entre 25 y 50 %.3,4
Tanto su etiología como la fisiopatología no están bien conocidas, pero sí se sabe que se asocia a múltiples entidades clínicas o quirúrgicas, así como su relación con determinados fármacos. Dentro de las clínicas más frecuentes están las endocrino-metabólicas (diabetes, desequilibrio hidroelectrolítico e hipotiroidismo), neurológica, infecciosa, cardiovascular, farmacológica y tóxica. Entre las quirúrgicas se mencionan las afecciones ortopédicas y traumatológicas.2-4,6
Desde el punto de vista fisiopatológico se plantea como posible explicación, la existencia de un desbalance entre la inervación simpática y parasimpática del colon, lo que traduce que la dilatación es producida por factores no mecánicos. Son múltiples los argumentos que avalan esta teoría.3,6
Clínicamente se caracteriza por la distensión abdominal intensa y progresiva, que puede ocasionar disnea en los casos severos. El paciente se queja dolor tipo cólico en hipogastrio, e imposibilidad de expulsar gases ni heces, y rara vez pueden aparecer diarreas. Al examen físico el abdomen se encuentra distendido, con hipertimpanismo, y los ruidos hidroaéreos pueden estar presentes, disminuidos, o incluso, ausentes. La presencia de reacción peritoneal plantea la presencia de complicaciones, como la perforación intestinal, que ensombrece grandemente el pronóstico.
El diagnóstico se basa en el antecedente de alguna de las afecciones que se asocian al síndrome, o al uso de algunos de los medicamentos relacionados, y en las manifestaciones clínicas puede ser de aparición subaguda o aguda, así como en los estudios radiológicos.3,5
La radiografía simple de abdomen es el estudio esencial para el diagnóstico, la cual muestra como característica una dilatación-distensión gaseosa masiva del colon hasta el ángulo esplénico, distensión moderada del intestino delgado, así como ausencia de niveles y edema en la pared. Otros estudios, como el enema baritado a baja presión, o la colonoscopía, de realizarse, demostrarían la ausencia de lesiones en la luz del colon.
El tratamiento fundamental se basa en medidas generales y poco invasivas: reposo gástrico, sonda nasogástrica y rectal, enemas evacuantes, cambios posturales, tratamiento de la enfermedad de origen, reposición hidroelectrolítica y supresión de drogas potencialmente implicadas en el desarrollo del síndrome.
El tratamiento farmacológico tiene como pilar corregir el desequilibrio del sistema autónomo de la motilidad colónica. Para esto, se postulan varias drogas, entre las que destaca la neostigmina, inhibidor reversible de la acetilcolinesterasa, que ha demostrado resultados favorables en el tratamiento de esta entidad. Las reacciones adversas de este fármaco que más se describen son la bradicardia y el dolor tipo cólico. Otras medidas dependen de la enfermedad subyacente con la que se relacione. Por ejemplo, en aquellos pacientes cuya causa pueda ser medicamentosa, se suspenderá el fármaco, y si es por morfina, se usará la naloxona.4-6
Desde 1977 Kukora y Dent7 introdujeron la colonoscopía como estrategia terapéutica en el síndrome, y ha llegado a convertirse en uno de los procedimientos más utilizados, con la única contraindicación de los casos con isquemia de la mucosa y peritonitis. La presencia de signos de isquemia en la mucosa del colon visualizada por colonoscopía, se tiene que interpretar como una isquemia transmural y alto riesgo de perforación, ya que se conoce que el compromiso comienza desde la serosa hacia la mucosa. El objetivo de este proceder es la aspiración a nivel del ciego para disminuir la dilatación y evitar la aparición de complicaciones. Esta técnica se puede acompañar de otros procederes, si existe riesgo de recidiva: la colonoscopía con doble canal de trabajo y colocación del tubo de drenaje fenestrado, que se introduce utilizando las pinzas de biopsia o el asa de polipectomía; la colonoscopía con canal de trabajo único y colocación de guía cubierta por teflón, con paso posterior de un tubo fenestrado a través de la guía; y la colonoscopía con un sobretubo fenestrado.7
En aquellos pacientes con inicio sobreagudo de la enfermedad o recidiva posterior a la colonoscopía, el tratamiento indicado es la cirugía, cecostomía y hemicolectomía, con aplicación de sonda en ciego, si no hay necrosis con o sin colostomía, y cierre primario según el estado de la cavidad peritoneal.
Dada la poca frecuencia de este síndrome en las edades pediátricas se realizó una revisión de la literatura, con el objetivo de actualizar sobre el diagnóstico y tratamiento del síndrome en las edades pediátricas, y para conocer la etiología, sus manifestaciones clínicas y el tratamiento específico, ya que solo con un diagnóstico precoz y un tratamiento oportuno, se logra mejorar el pronóstico de los niños con esta afección.
PRESENTACIÓN DEL CASO
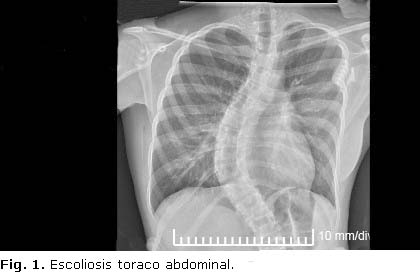
Se trata de una paciente femenina, de 16 años de edad, que es operada de escoliosis toraco abdominal (figura 1) e ingresa en terapia intensiva pediátrica (UTIP) para cuidados posquirúrgicos inmediatos.
- Antecedentes personales: diagnóstico de escoliosis desde los 14 años, alergia a dipirona y sulfaprim.
- Antecedentes familiares: nada a señalar.
- Evolución de la paciente: es operada con una curvatura mayor de ≈ 56° a nivel de T10. Se realiza técnica de Luque, con un tiempo quirúrgico de 3 horas y manejo anestésico con hipotensión controlada. El sangrado transoperatorio fue escaso, no requirió transfusión de glóbulos rojos. Se recibe en UTIP ventilando espontáneamente, consciente, sin dolor, con parámetros vitales normales para la edad, y al examen físico ninguna alteración evidente. No requirió administración de opioides, para la analgesia solo se aportó diclofenaco endovenoso (EV) en dos ocasiones.
Se inician aportes por vía oral a las 8 horas, con un abdomen inicial sin alteraciones, con buenos ruidos hidroaéreos. A las 16 horas de operada presentó un vómito pequeño, se le suspende vía oral por 3 horas y se mantiene aporte EV de líquidos. A las 24 horas de operada comienza con distensión abdominal, y a pesar de buenos ruidos hidroaéreos expulsaba gases por la boca, pero no así por el recto. La distensión fue incrementándose progresivamente, por lo que se colocó sonda nasogástrica, se inició la administración de metoclopramida y se realiza rayos x simple de abdomen de pie anteroposterior (AP) y lateral, que constata dilatación marcada del colon en toda su extensión, con un diámetro del ciego de ≈ 9 cm (figura 2).
Se discute en colectivo con servicio de Cirugía, Radiología y Gastroenterología, y se plantea el diagnóstico de síndrome de Ogilvie. Se inicia tratamiento con neostigmina, se suspende metoclopramida y se coloca sonda rectal.
Durante las primeras 24 horas de tratamiento la disminución de la distensión abdominal no fue significativa, a pesar de asociarle tacto rectal y enema que propició la salida de escaso contenido fecal de características normales. Se mantuvo con monitoreo estricto del equilibrio hidroelectrolítico y ácido básico, con necesidad de aportes extras de cristales y potasio por cifras bajas de este último.
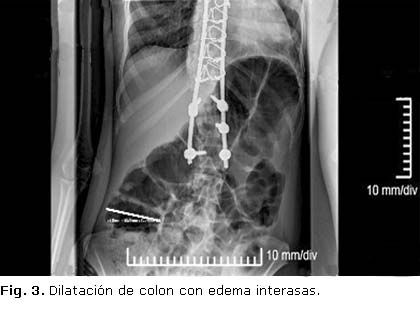
Al día siguiente se reevalúa con rayos x y se mantiene una distensión del colon con edema interasas y dilatación también de asas delgadas, a pesar de una pequeña disminución del diámetro del ciego a ≈ 8 cm (figura 3), por lo que es reevaluada y se decide realizar colonoscopía para aspiración del ciego por riesgo de isquemia, necrosis y perforación intestinal.
En la colonoscopía no se observaron signos de isquemia de la mucosa, se logró llegar al ciego que se mostraba bien dilatado, y se realizó aspiración abundante con infusión de suero salino para evitar la obstrucción con el contenido fecal. Posterior al proceder se constató disminución de la distensión abdominal, se mantuvo la neostigmina y el balance estricto, y pasada las 12 horas comenzó a expulsar gases por el recto.
Al día siguiente se mantenía la evolución favorable, lo cual permitió suspender la neostigmina y reiniciar los aportes por vía enteral. Se inició con sales de rehidratación oral por sonda nasogástrica, y se fueron subiendo los aportes paulatinamente, hasta que a las siguientes 24 horas se pudo retirar la sonda nasogástrica y mantener alimentación por vía oral.
La paciente egresó mejorada del servicio al quinto día de operada y de estadía en él, y fue dada de alta hospitalaria a los 21 días, porque, además, tenía una fístula de líquido cefalorraquídeo que demoró la evolución en servicio de Pediatría.
DISCUSIÓN
El tratamiento quirúrgico corrector de la escoliosis vino a revolucionar desde el pasado siglo el tratamiento de esta entidad, y mejorar la calidad de vida para los afectados.8-11 Sin embargo, no está exenta de complicaciones. La técnica quirúrgica en sí es compleja y riesgosa, y se le une la localización, que entraña estructuras anatómicas vecinas muy sensibles. Por otra parte, en dependencia del tiempo de evolución y la magnitud de la curvatura, el paciente llega al acto quirúrgico con trastornos subyacentes, que pueden afectar una correcta evolución trans y posoperatoria.9,10,12-14
Las complicaciones pueden ser muchas, y las más frecuentes son las infecciones. Dentro de las digestivas las más descritas son el íleo paralítico, la distensión gástrica aguda, la colelitiasis, la pancreatitis y el síndrome de arteria mesentérica superior.10,11,15,16
En nuestro caso, se trata de una paciente sin otros antecendentes de envergadura, con una evolución transoperatoria y posquirúrgica inmediata muy buena, en la cual no fue necesario utilizar fármacos opioides para el alivio del dolor, pues tenía una buena tolerancia a este. Además, no se le realizó costoplastia, ya que la deformidad de la parrilla costal no era importante, y este es un elemento que se ha visto como causa que incrementa el dolor posquirúrgico en los pacientes atendidos en la unidad.
Teniendo en cuenta estos elementos, se piensa que el origen del síndrome haya sido la propia corrección quirúrgica, más aún si tenemos en cuenta que la curvatura mayor era abdominal. Este es otro factor que se observa también en nuestros pacientes y que se describe en la literatura,11 y es el hecho de la relación entre el sitio de la curvatura mayor con la incidencia en el tipo de complicaciones que se presenten. Así, las de curvatura mayor torácica suelen presentar complicaciones cardiorrespiratorias con mayor frecuencia, y las abdominales, las digestivas.
Las manifestaciones clínicas en la paciente fueron las que típicamente se describen para esta enfermedad.4,6 Lo más llamativo era la gran distensión abdominal, que fue progresiva y que contrastaba con la presencia de buenos ruidos hidroaéreos, lo cual plantea el diagnóstico diferencial con el íleo paralítico. También se descartó una distensión gástrica aguda, complicación frecuente y transitoria en este tipo de posoperatorio, ya que desde el punto de vista clínico la distensión inició en hemiabdomen inferior, aunque luego se generalizó y los vómitos no eran el elemento que primaba, y una vez que se hizo el estudio radiológico de abdomen, se evidenció que la zona distendida era el intestino grueso.
Se manejó, desde el punto de vista terapéutico, por lo recomendado en la literatura médica con medidas generales.3,4,6 La colocación de sondas nasogástrica y rectal, el enema evacuante, la suspensión de la vía oral y el control hidromineral estricto, no lograron revertir el proceso. Se añadió la neostigmina, cuya dosis se fue aumentando progresivamente sin que se lograra recuperar la motilidad colónica, y en los rayos x se mantenía la distensión, con un diámetro que motivó la discusión colectiva y la realización de la colonoscopía.
Con esta última medida terapéutica se logró la mejoría de la paciente, tal y como está descrito en la literatura.7 En los casos quirúrgicos se plantea 7 hasta la reintervención del paciente, y en esta adolescente, de no haber resuelto con el proceder endoscópico, hubiese requerido ser llevada nuevamente al salón para desinstrumentar toda la fijación que se le había colocado a la columna, y permitir que toda la inervación regresara a la posición inicial, lo que hubiese sido un fracaso terapéutico de envergadura, después de todo el riesgo quirúrgico al que se someten estos niños con cirugía correctora de escoliosis.
En nuestro caso el diagnóstico se realizó gracias al trabajo en colectivo en el que intervinieron intensivistas de adultos, quienes habían tenido experiencia en esta entidad. La mayoría de la serie de casos que se reporta en la literatura1-6 pertenece a pacientes con edad superior a la pediátrica, de hecho, en la revisión para este artículo no se ha encontrado ningún reporte anterior en niños, aunque, por supuesto, no se excluye que la entidad pueda aparecer en cualquier grupo de edad. El diagnóstico oportuno y el tratamiento interdisciplinario adecuado fueron los pilares del éxito en la evolución de la paciente.
Se concluye que el síndrome de Ogilvie, a pesar de ser una entidad infrecuente en los cuidados intensivos pediátricos, puede asociarse a diversas afecciones comunes en nuestro medio, de ahí que se debe conocer todo lo relacionado con la entidad para poder efectuar un diagnóstico oportuno y un tratamiento eficaz.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses en la realización del estudio.
REFERENCIAS BIBLIOGRÁFICAS
1. Montero LC, Hormeño BRM, González ME, Gordillo MB. Síndrome de Ogilvie o pseudobstrucción aguda del colon, una causa rara de abdomen agudo, de elevada mortalidad y asociada a patologías frecuentes. A propósito de un caso. Anales de Medicina Interna. 2006;23:100-4.
2. Vantrappen G. Acute colonic pseudo-obstruction. Lancet. 1993;341:152-3.
3. Ávalos J, León C, Migueles C. Síndrome de Ogilvie ¿Qué hay de nuevo? Rev Chil Cir. 2001;53:220-5.
4. Cárdenas de la MR, Cárdenas G, Heredia C, Pizarro P. Manejo del síndrome de Ogilvie. Rev Chil Cir. 2004;56:103-6.
5. Zepeda J, Madrigal I, Naranjo E, Hernández K. Síndrome de Ogilvie. A propósito de un caso. Rev Fac Med UNAM. 2005;48:131-3.
6. Walwaikar PP, Kulkarni SS, Bargaje RS. Evaluation of new gastro-intestinal prokinetic (ENGIP-II) study. J Indian Med Assoc. 2005;103:708-9.
7. Kukora JS, Dent TL. Colonoscopic Decompression of Massive Non obstructive Cecal Dilation. Arch Surg. 1977;112(4):512-7.
8. Pérez-Caballero Macarrón C, Burgos Flores J, Martos Sánchez I, Pérez Palomino A, Vázquez Martínez JL, Álvarez Rojas E, et al. Complicaciones médicas precoces en el postoperatorio de cirugía de escoliosis. An Pediatr. 2006;64(3):248-51.
9. Karadjian A, Freire L, Olivera M, Grela C, Silveri C, Rodríguez A. Anestesia para Cirugía correctiva de escoliosis. Anest Analg Reanim [serie en Internet]. 2016 Ago [citado 10 de julio de 2017];29(1). Disponible en: http://www.scielo.edu.uy/scielo.php?script=sci_arttext&pid=S1688-12732016000100004&lng=es
10. Sanz de Miguel MP, Iannuzzelli Barroso C, Floria Arnal LJ, Ulises Fernández I. Progresión de escoliosis congénita por hemivértebra. Revista Atalaya Médica. 2013(4):51-4.
11. Rivera RC, Londoño W, Cifuentes V, González Obregón MP, Cifuentes Hoyos V. Anestesia y corrección de escoliosis idiopática severa en paciente testigo de Jehova. Rev Colomb Anestesiol. 2012;40(4):323-31.
12. Glove CD, Carling NP. Neuromonitoring for Scoliosis Surgery. Anesthesiologic Clin. 2014;32(1):101-14.
13. Thompson M, Kohring J, Miller N. Predicting excessive hemorrhage in adolescent idiopathic scoliosis patients undergoing posterior spinal instrumentation and fusion. Spine J. 2014;14(8):1392-8.
14. Da Rocha V, Girao A, Dias C, Lopes N, Lobo J, Vilella C, et al. Use of tanexamic acid for controlling bleeding in thoracolumbar scoliosis surgery with posterior instrumentation. Rev Br Ortop. 2015;50(2):226-31.
15. Perez A, Gredilla E, Vicente J, Sanchez F, Glisanz F. Implementation of a patent blood management programme in pediatric scoliosis surgery. Rev Esp Anestesiol Reanim. 2016;63(2):69-77.
16. Abu-Kishk I, Kozer E, Hod-Feins R, Anesktein Y, Mivosky Y, Klin B, et al. Pediatric scoliosis surgery is postoperative intensive care unit admission really necessary? Pediatric Anesth. 2013;23(3):271-7.
Recibido: 24 de noviembre de 2016.
Aprobado: 13 de julio de 2017.
Berta Lidia Acevedo Castro. Centro de Investigaciones Clínicas. Calle 45, esquina 34, Reparto Kohly, municipio Playa. La Habana, Cuba. Correo electrónico: blac@infomed.sld.cu