Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina
versión On-line ISSN 1561-302X
Rev cubana med vol.56 no.2 Ciudad de la Habana abr.-jun. 2017
PRESENTACIÓN DE CASO
Cáncer de mama metastásico oculto: a propósito de un caso
Hidden Metastatic Breast Cancer: A Case Report
Cosme Manuel Cano Huerta, Dayanis Duvergel Calderín, Carlos Eduardo Taracena
Hospital Clínico Quirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
RESUMEN
El cáncer de mama triple negativo es un tumor agresivo que, muy pocas veces en la clínica, se presenta con un síndrome neurológico paraneoplásico asociado a un carcinoma metastásico de origen desconocido. Este artículo reporta una paciente con tal asociación y que su caso fue discutida en Clínica Patológica Institucional.
Palabras clave: cáncer de mama; síndromes neurológicos paraneoplásicos.
ABSTRACT
Triple negative breast cancer is an aggressive tumor that, in the clinic, rarely presents with a paraneoplastic neurological syndrome associated with a metastatic carcinoma of unknown origin. This article reports a patient with such an association and that was discussed in Institutional Pathological Clinic.
Keywords: breast cancer; paraneoplastic neurological syndromes.
INTRODUCCIÓN
En el año 2015, casi 232 000 mujeres en los Estados Unidos recibieron el diagnóstico de cáncer invasivo de mama y, aproximadamente, 40 000 murieron de cáncer metastásico de igual lugar. La causa básica de estas muertes fue la diseminación de la enfermedad. El momento y la distribución de las metástasis varían considerablemente. En alrededor del 5 % de las mujeres con cáncer mamario las metástasis son evidentes cuando se realiza el diagnóstico clínico pero, en otras, las metástasis aparecen años, e incluso décadas, después del diagnóstico inicial. El número de metástasis es de considerable variación.
PRESENTACIÓN DEL CASO
Mujer de 54 años de edad que ingresó en el primer hospital por cefalea, visión borrosa, diplopía, vómitos y fiebre. Después de dos estudios de líquido cefalorraquídeo (LCR) recibió el diagnóstico de meningitis viral por posible dengue. A los 15 días ingresó en un segundo hospital por empeoramiento de los síntomas más marcha inestable y toma referida del sexto par craneal, encontrándose "exceso de linfocitos" en un nuevo estudio de LCR y reacción a polimerasa negativa para citomegalovirus. Durante la estancia en ese hospital, se encontró aumento de volumen indoloro del esternón (del cual se tomó biopsia), circulación colateral tipo cava superior y varios paquetes ganglionares bilaterales a nivel cervical, supraclavicular y axilar. El Centro de Referencia Nacional informó la biopsia como un tumor metastásico de origen no definido correspondiente a carcinoma anaplásico de células grandes, todo lo cual motivó el traslado al hospital "Hermanos Ameijeiras" donde tampoco se encontró visceromegalia abdominal, rigidez de nuca, respuesta extensora plantar, toma motora, afectación de pares craneales ni otro signo de localización. No dismetría ni movimiento involuntario. La paciente no deambulaba ni podía permanecer de pie. Todos los signos vitales fueron normales. Como antecedentes significativos tenía el haber fumado 20 años atrás y el padre muerto por cáncer de páncreas. En coordinación con los especialistas en oncología, se decidió realizar nueva exéresis de ganglio, biopsia de médula ósea, ecocardiograma y precisar diagnóstico alternativo de linfoma.
ESTUDIOS REALIZADOS
Tomografía axial computarizada (TAC) contrastada de tórax y abdomen con múltiples adenopatías cervicales laterales, supraclaviculares y axilares que formaban verdaderas masas ganglionares con diámetro de 35 mm. Masa tumoral que envolvía al cuerpo esternal con osteólisis e infiltración ósea. La masa comprimía el pericardio. Derrame pericárdico moderado y derrame pleural bilateral ligero. No lesiones infiltrativas ni tumorales de los pulmones. Adenopatías en región retroperitoneal a predominio de la cadena lumbo-aórtica izquierda. Bazo, suprarrenales, páncreas y riñones sin alteraciones. Hígado de tamaño normal. Conclusiones: linfoma con infiltración ósea de esternón. TAC de encéfalo con signos de atrofia cerebral. Resonancia magnética cerebral con atrofia cortical difusa e imágenes periventriculares redondeadas, de baja intensidad y sin producción de edema, en relación con lesiones vasculares isquémicas no recientes. No evidencia de carcinomatosis meníngea o metástasis cerebral. Ultrasonido de mamas que informó paquete ganglionar en axila derecha. Imagen nodular de contornos lisos en cuadrante superior externo de dicha mama cuya ecoestructura era similar a la de los ganglios axilares y que medía 1,5 X 1,4 cm. Axila izquierda con adenomegalias similares. No se decidió acción diagnóstica ya que el día anterior se había tomado muestra para biopsia ganglionar.
Otros estudios realizados sin evidencia tumoral fueron: endoscopia digestiva superior, ultrasonido de tiroides y biopsia de médula ósea. Un ecocardiograma reveló derrame pericárdico severo por lo que se realizó ventana pericárdica-peritoneal y biopsia que informó: pericarditis crónica fibrosa sin evidencia de tumor. Búsqueda directa de bacilos ácido-alcohol resistentes codificación 0. Estudio micológico sin crecimiento de hongos patógenos. El informe bacteriológico del líquido pericardico demostró la presencia de klebsiella pneumoniae. Inmunohistoquímica (IHQ) de la segunda biopsia de ganglio con Ki-67 en 80 %, CK y CK-7 positivos siendo negativos VIM, CD-10, CD-30 y HMB-45. Conclusiones: metástasis de un carcinoma de células grandes pobremente diferenciado y de probable origen pulmonar. Pudiera haber sido de utilidad diagnóstica el TTF-1.1 Oncología indicó tratamiento con cisplatino más etopósido, que no pudo cumplirse porque la paciente evolucionó mal hasta su muerte con el diagnóstico de embolismo pulmonar de ramas gruesas, sepsis respiratoria nosocomial y derrame pericárdico severo.
Otros estudios realizados: hemoglobina 85 g/L, plaquetas 538 x10 9/L, conteo de leucocitos 16,3 x109/L con 93 % de neutrófilos, eritrosedimentación 80 mm/h, calcio 1,92 mmol/L, colesteroles 2,20 mmol/L y albúmina 23 g/L. Resto de la hemoquímica normal así como los hemocultivos y urocultivos seriados.
Este caso se llevó a discusión en una reunión clínica patológica institucional.
DISCUSIÓN
Cuando se analizó el expediente clínico de los tres ingresos durante la discusión de la reunión clínica patológica institucional se evidenció que existieron: 1) manifestaciones neurológicas centrales sin organicidad comprobada en los estudios complementarios realizados y 2) la presencia de metástasis de un carcinoma pobremente diferenciado a pesar de la sospecha clínica-imagenológica inicial de linfoma. Los dos puntos sugieren un síndrome neurológico paraneoplásico (SNPN) secundario a un carcinoma de origen desconocido (COD), sugerencia clínica que constituye un reconocido desafío diagnóstico, tanto para oncólogos como para los internistas.2 El término síndrome paraneoplásico se refiere a síntomas o signos debido al daño de tejidos distantes del lugar del tumor maligno (que casi siempre es asintomático y oculto al igual que sus metástasis). Aunque raros, por afectar menos de 1 % de los pacientes con cáncer,3 la gran mayoría o todos los casos ocurren por causa inmunológica,4 particularmente los de índole neurológica que pueden afectar cualquier parte del sistema nervioso.5
Debe señalarse que, a pesar de conocerse varios anticuerpos para el SNPN, tanto del sistema nervioso central (SNC) como del periférico, estos son en realidad marcadores del proceso subyacente y no directamente patogénicos.6 En el caso que nos ocupa es pertinente señalar que, al igual que las revisiones actuales, hay varios niveles del SNC que están involucrados. Así tenemos, manifestaciones de encefalomielitis 7 y también del cerebelo8 dadas por náuseas, vómitos, ataxia, cefalea, visión borrosa y diplopía (probablemente por la afectación del VI par craneal). En relación con el COD planteado en el punto B, a pesar de ser un tumor poco diferenciado con elevado índice de proliferación, la IHQ no apoyó al linfoma9 además de que no existieron, en el orden clínico, manifestaciones propias de la enfermedad como visceromegalia, fiebre prolongada, síntomas B, afectación medular ni siquiera una ligera elevación de la LDH. El diagnóstico causal de un COD implica múltiples estudios costosos, molestos, invasivos y cruentos con una sobrevida de 6 a 9 meses con la única excepción que sea un linfoma y así nos explicamos la insistencia diagnóstica, por parte de los médicos de asistencia, con respecto a esta última entidad aunque el síndrome adénico generalizado también ocurre en las neoplasias malignas de pulmón y mama.10
El tumor primario de un COD puede ser imposible de diagnosticar e incluso ser indetectable en el 25 % de las autopsias. Además, la diseminación ganglionar aparece en un quinto de los casos y solamente un 5 % tiene anomalías de tipo neurológico. Existen cuatro neoplasias por encima del diafragma que se caracterizan por su frecuencia para provocar COD. Ellas son pulmón, mama, tiroides y parótida. En este caso tenemos dos localizaciones repetitivas. Es significativo referirse al pulmón y a la mama que, por otro lado, están implicados en la literatura como productores sobresalientes de SNPN.11 Los dos pueden provocar derrame pericárdico maligno, con el consiguiente taponamiento, con el pulmón en el 35 % y la mama en el 25 %, así como síndrome maligno de vena cava superior con el pulmón en el 70 % en tanto la mama representa el 11 %. Quedaría por definir, de acuerdo a la literatura, si se estaba en presencia de un cáncer de mama o de pulmón.12 Aunque ambos tumores se asocian con anticuerpos antianfifisina y metastizan ganglios axilares, en las mujeres el cáncer de mama es la causa más frecuente de COD que aparece con adenopatíasa ese nivel.13 Además, la normalidad pulmonar en la TAC apoya el diagnóstico de neoplasia de mama como se expuso en el análisis de la discusión institucional. Se insiste en el estudio de TTF-1, investigación que no fue posible realizar, porque es positivo en casi todos los cánceres de pulmón y solo raramente en los de la mama.14
DIAGNÓSTICO CLÍNICO
1 Cánceranaplásico de mama
1.1 Encefalomielitis paraneoplásica
INFORME HISTOPATOLÓGICO
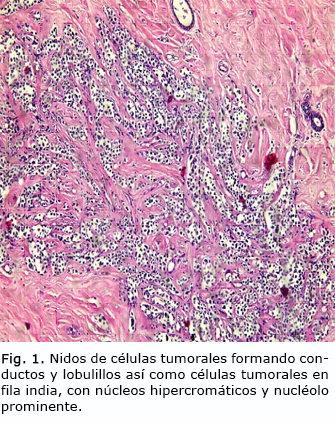
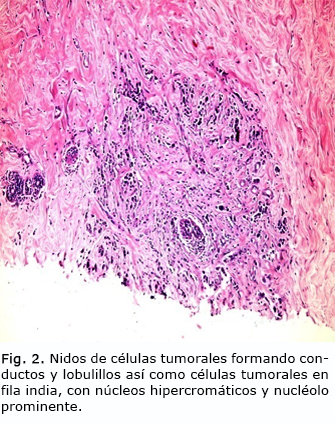
Carcinoma ducto-lobulillar de mama donde se observa un patrón mixto, las células tumorales formando nidos, conductos y fila india, en un estroma con mucha desmoplasia, además de la infiltración de linfáticos, no se observa necrosis (fig. 1 y 2). El tamaño del tumor fue de 4x5 cm. La IHQ muestra negatividad para los receptores hormonales (RE y RP), HER-2 negativo 0 y KI67 positivo en más del 20 % de los núcleos tumorales.
Otros diagnósticos de la autopsia
1.-Tromboembolismo pulmonar de ramas gruesas.
2.- Múltiples adenopatía metatásicas de carcinoma anaplásico.
3.- No se detectaron lesiones en el sistema nervioso central.
Comentario final
¿Por qué tanta agresividad tumoral? El cáncer de mama triple negativo aparece entre el 12 y el 17 % de mujeres con dicha neoplasia y se sabe que, como grupo, los resultados son relativamente pobres.15 Aunque son desconocidos los mecanismos que explican la variable tendencia metastásica del cáncer de mama, algo sí está claro: la diseminación puede ocurrir tempranamente, en un estadio presintomático y las células malignas asentar a menudo en la médula ósea donde pueden anidar por años antes de tornarse clínicamente evidentes. El experimento en ratones apoya la hipótesis de que las células que metastizan desde la lesión primaria, siguen un paso genético independiente o paralelo con respecto a las células del tumor original.16
Conflicto de intereses
Los autores declaran no tener conflictos de intereses en la publicación de este trabajo. No ha sido, ni será enviado a otra página o revista científica para su publicación.
REFERENCIAS BIBLIOGRÁFICAS
1. Moy B, Specht MC, Lanuti M, Rafferty EA, Lerwill MF. A 66-year-old woman with metastatic breast cancer after endocrine therapy. Case Records. NEJM. 2015;372:162-70.
2. Bilynski BT, Dzhus MB, Litvinyak RI. The conceptual and clinical problems of paraneoplastic syndrome in oncology and internal medicine. Exp Oncol. 2015;37:82-8.
3. Paul NL, Kleinig TJ. Therapy of paraneoplastic disorders of the CNS. Expert Rev Neurother. 2015;15:187-93.
4. Corsini E, Gaviani P, Chiapparini L, Lazzaroni M, Ciusani E, Bisogno R, et al. Intrathecal synthesis of onconeural antibodies in patients with paraneoplastic syndromes. J Neuroimmunol. 2016;290:119-22.
5. Zekeridou A, Ferfoglia RI, Du Pasquier R, Lalive PH. Paraneoplastic neurological syndromes: an update. Rev Med Suisse. 2016;12:832-6.
6. Lancaster E. Continuum Minneap Minn. The Paraneoplastic Disorders. 2015;21:452-75.
7. Höftberger R, Rosenfeld MR, Dalmau J. Update on neurological paraneoplastic syndromes. Curr Opin Oncol. 2015;27:489-95.
8. Afzal S, Recio M, Shamim S. Paraneoplastic cerebellar ataxia and the paraneoplastic syndromes. Proc (Bayl Univ Cent). 2015;28:217-20.
9. Varadhachary GR, Raber MN. Cancer of unknown primary site. N Engl J Med. 2014;371:757-65.
10.Gong J, Zhang Y, Huang Y, Yin W, Zhang W, Feng J, et al. Paraneoplastic neurological syndromes (PNS) caused by occult breast cancer and metastatic carcinoma of the lymph node. Eur J Gynaecol Oncol. 2015;36:485-7.
11. Adama D, Moussa B, Emmanuel M, Dennis U. Breast cancer revealed by a paraneoplastic cerebellar syndrome: about one case and literature review. Pan African Medical Journal. 2015;22:25-8.
12. Kanikannan MA, Sirisha Y, Uppin MS, Jabeen SA, Kandadai RM, Sundaram C, et al. Incidence and spectrum of paraneoplastic neurological syndromes: single center study. J Neuro oncol. 2015;125:197-206.
13. Byrne TN, Isakoff SJ, Rincon SP, Gudewicz TM. A 60-year-old woman with painful muscle spasms and hyperreflexia. Case Records. NEJM. 2012;367:851-61.
14. Irwin KE, Freudenreich O, Peppercorn J, Taghian AG, Freer PE, Gudewicz TM. A 63-year-old woman with bipolar disorder, cancer and worsening depression. Case Records. NEJM. 2016;375:1270-81.
15. Foulkes WD, Smith IE, Reis-Filho JS. Triple-negative breast cancer. Review Article. NEJM. 2010;363:1938-48.
16. Schwartz RS, Erban JK. Timing of Metastasis in Breast Cancer. Clinical Implications of Basic Research. NEJM. 2017;376:2486-8.
Recibido: 27 de junio de 2017.
Aprobado: 30 de junio de 2017.