Introducción
La diabetes mellitus (DM) induce cambios en la microvasculatura, lo que causa la síntesis de proteínas de la matriz extracelular y engrosamiento de la membrana basal de los capilares. Estas son las características patognomónicas de la microangiopatía diabética, que constituye un síndrome tardío típico tanto de la diabetes mellitus tipo 1 como tipo 2 y con particular frecuencia afecta a retina (retinopatía diabética), riñones (glomeruloesclerosis diabética) y los vasos pequeños periféricos con trastornos de la irrigación sanguínea y necrosis, como por ejemplo: la gangrena diabética en el pie.1,2
La retinopatía diabética (RD) es una complicación microvascular de la DM, la cual se encuentra dentro de las principales causas de nuevos casos de ceguera legal entre los estadounidenses en edad laboral y representa una de las principales causas de ceguera en este grupo de edad en todo el mundo. La tasa de prevalencia de retinopatía para todos los adultos con diabetes de 40 años o más en los Estados Unidos es de 28,5 % (4,2 millones de personas). En todo el mundo, la tasa de prevalencia se ha estimado en 34,6 % (93 millones de personas).3,4,5,6,7
En Cuba en 2016 se realizó el estudio Rapid Assessment of Avoidable Blindness (RAAB) a nivel nacional, dirigido por el Instituto Cubano de Oftalmología “Ramón Pando Ferrer”, donde se encontró una prevalencia de RD de 20 %, así como de discapacidad visual grave y ceguera de 16,7 % en una muestra de 3920 pacientes adultos mayores diabéticos.8
Las manifestaciones tempranas clínicamente visibles más comunes en la retinopatía diabética incluyen la formación de microaneurismas y hemorragias intrarretinianas.
En el curso clínico de la enfermedad, el daño microvascular conduce a la falta de perfusión de los capilares retinianos y aparecen manchas algodonosas, un mayor número de hemorragias, anomalías venosas y microvasculares intrarretinianas (IRMA).3
Durante esta etapa, el aumento de la permeabilidad vascular puede provocar un engrosamiento de la retina (edema) y exudados que pueden conducir a una pérdida de la agudeza visual central. La etapa proliferativa trae como resultado la proliferación de nuevos vasos en la papila, retina, iris y ángulo de filtración. Estos nuevos vasos conducen luego a desprendimientos de retina por tracción y glaucoma neovascular, respectivamente.3
Los principales factores de riesgo estudiados para el desarrollo de la retinopatía diabética son: duración de la enfermedad, mal control metabólico, hipertensión arterial, dislipidemia, enfermedad renal y embarazo.9
Con respecto al control de la diabetes, en la década de los ochenta varios estudios clínicos como: Kroc, Steno, Oslo y Arhus compararon los efectos del tratamiento de la diabetes convencional e intensivo sobre la RD.9
La utilidad clínica de la hemoglobina glicosilada (HbA1c) en el seguimiento del paciente diabético fue a partir del Diabetes Control and Complications Trial (DCCT), estudio multicéntrico randomizado en Estados Unidos y Canadá. Este se diseñó para determinar si el tratamiento intensivo de la glucosa retarda la aparición y progresión de la retinopatía diabética en pacientes tipo 1. En él se observó que con el tratamiento intensivo disminuyó la aparición y progresión de esta enfermedad, pero sin determinar el rango de hemoglobina glicosilada en el que el riesgo desaparezca.9
Otros estudios avalan la relación del control metabólico tanto con la aparición como con la progresión de la retinopatía diabética y la utilidad de la hemoglobina glicosilada para medir dicho control.10,11
En el estudio United Kingdom Prospective Diabetes Study (UKPDS)9 se hizo una comparación aleatoria entre un control intensivo de la HTA y de la diabetes en personas con DM tipo 2. Esta demostró que el control intensivo de la HTA se asocia con una disminución del riesgo de progresión de la RD de 37 %, tanto con el uso de betabloqueadores como inhibidores de la enzima convertidora de angiotensina (ACE). El control intensivo de la glucemia en pacientes con diabetes tipo 2 retrasó la progresión de la RD y otras complicaciones microvasculares de la enfermedad.
El estudio de los mecanismos fisiopatológicos de la retinopatía y la nefropatía diabética enriquecen el análisis de la microangiopatía, pero en tipos celulares diferentes.12
Klein y Gall13 fueron los primeros en publicar que la microalbuminuria no solo se asocia a retinopatía diabética (RD), sino que es también un indicador de daño en la retina severo. Sin embargo, existen investigaciones que no demuestran esta asociación.
A pesar que la retinopatía diabética es prevenible en el 80 % de los pacientes, sigue siendo una de las primeras causas de ceguera a nivel mundial, sustentado por las bases científicas antes señaladas. Por tal razón, se tuvo como objetivo determinar la asociación de causalidad de diferentes factores con la progresión de la retinopatía diabética en pacientes diabéticos tipo 2.
Métodos
Se realizó un estudio observacional, analítico, de casos y controles anidado en una cohorte para determinar la asociación de causalidad de diferentes factores con la progresión de la retinopatía diabética, en pacientes diabéticos tipo 2 atendidos en el Centro Oftalmológico de Santiago de Cuba en el periodo comprendido desde octubre de 2017 a octubre de 2019.
La población de estudio estuvo integrada por todos los pacientes mayores de 30 años con diagnóstico de retinopatía diabética, en al menos uno de sus ojos, confirmado por la autora que cumplieron con los criterios de selección.
Las variables estudiadas fueron: edad, sexo, color de la piel, antecedentes patológicos personales y familiares, tiempo de evolución de la diabetes, tipo de retinopatía diabética, evolución de la retinopatía, valores de hemoglobina glicosilada y albuminuria.
Se definieron como casos los pacientes que presentaron progresión de la enfermedad durante su seguimiento y se escogieron los controles dentro del grupo de pacientes que permanecieron estables en todos los chequeos realizados. Para la investigación se escogieron dos controles por cada caso.
Para la obtención de las variables epidemiológicas, se realizó un interrogatorio preciso, la revisión de la historia clínica de cada paciente y se confeccionó una planilla de recolección de datos.
Las variables clínicas se obtuvieron a través de una evaluación oftalmológica exhaustiva. Para la obtención de hemoglobina glicosilada se realizó determinación en sangre humana de Hba1c, mediante método inmunoturbidimétrico y los resultados se ofrecieron en porcentaje numérico. Para el examen de albuminuria se utilizó el test de sistema ultramicroanalítico Elisa (Umelisa), ensayo para la cuantificación de albúmina humana en muestras de orina ordinarias, los resultados se ofrecieron en mg/L.
Como medida de resumen para las variables cualitativas se utilizaron la frecuencia absoluta, el porcentaje y para las variables cuantitativas fueron calculadas la media y desviación estándar. Para la validación estadística se utilizó el test de Ji cuadrado de homogeneidad con un nivel de significación 5 %. Se determinó la fuerza de asociación, mediante el cálculo del Odds Ratio (razón de productos cruzados), riesgo atribuible porcentual en expuestos (RAPE) y riesgo atribuible poblacional porcentual (RAPP). Se obtuvo el consentimiento de cada paciente para participar en la investigación.
Resultados
Los cálculos de la diabetes realizados por la Federación Internacional de Diabetes (IDF)7 por sus siglas en inglés para el 2019, mostraron una prevalencia de la diabetes en continuo aumento según la edad; con predominio de edades comprendidas entre 75 y 79 años.
En la presente casuística se observó un predominio de forma general de pacientes con edades menores de 60 años con 54,5 %, con una media de edad de 58,42 años. Al individualizar estos resultados se encontró que en los casos, el comportamiento fue similar con 50 % en edades menores y mayores de 60 años. En los controles también hubo un predominio de edades menores de 60 años con 56,7 %. Cuando se analizó la asociación de causalidad entre la edad y la progresión de la retinopatía, la edad no fue un factor de riesgo (Tabla 1).
Tabla 1 Pacientes según edad y grupos de estudio

*Por ciento calculado en base al total de pacientes por columna: OR: 0,76 IC: (0,31- 1,84) p≥ 0, 05.
Con respecto a los antecedentes patológicos personales, la HTA fue el más frecuente en los pacientes del estudio. En los casos, el 70 % de los pacientes presentaron este antecedente y en los controles el 80 %. Al determinar la relación de causalidad de este antecedente con la progresión, no constituyó un factor de riesgo desde el punto de vista estadístico.
El predominio de la HTA como antecedente personal puede relacionarse con el elevado número de personas con esta enfermedad en Cuba y en especial en la provincia Santiago de Cuba, donde supera el número de personas que viven con DM (Tabla 2).
Tabla 2 Pacientes con antecedente patológico de HTA y grupos de estudio
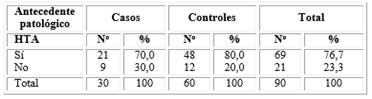
*Por ciento calculado en base al total de pacientes por columna: OR: 0,58 IC: (0,21- 1,59) p≥ 0,05.
La retinopatía diabética se desarrolla en grado variable en casi todos los pacientes con larga evolución; inicia generalmente entre los 10 y los 20 años posteriores al inicio de la diabetes y progresa más rápido si no se diagnostica o controla dicha enfermedad.
Con relación a lo antes expuesto, la tabla 3 muestra el tiempo de la diabetes mellitus al diagnóstico de RD y los grupos de estudio, en la cual se puede observar una superioridad de pacientes con tiempo de evolución de DM de 10 años o más con 72,2 %; mientras que, en el 27,8 % de los pacientes el tiempo fue inferior a 10 años.
Es importante destacar que, en ambos grupos de estudio, el tiempo de evolución de la diabetes de 10 años o más fue el que prevaleció con 75 % y 66,7 %, respectivamente.
No se encontró asociación entre el tiempo de evolución y la progresión de la retinopatía desde el punto de vista estadístico, por lo que no constituyó un factor de riesgo.
Tabla 3 Pacientes según tiempo de evolución de diabetes y grupos de estudio
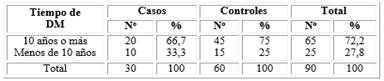
*Por ciento calculado en base al total de pacientes por columna: OR: 0,66 IC: (0,25- 1,73) p≥ 0,05.
La hemoglobina glicosilada es una herramienta fundamental para medir el control metabólico en los pacientes diabéticos, pues orienta cómo se ha mantenido este por un período de 120 días (3 meses) (Tabla 4).
La progresión de la retinopatía se asoció con valores por encima de 7 % en el 90 % de los pacientes en los casos y 61,7 % en los controles.
Cuando se realizó el análisis estadístico, el mal control de la diabetes fue un factor de riesgo para la progresión de la retinopatía, con asociación causal significativa; por lo que un paciente con hemoglobina glicosilada al diagnóstico de la enfermedad mayor de 7 %, tiene 5,59 veces más riesgo que progrese la retinopatía diabética que un paciente que presente valores inferiores.
Con respecto a las medidas de impacto potencial, el resultado del RAPE arrojó que si se lograra disminuir o eliminar la presencia de hemoglobina glicosilada elevada (> 7 %), en los pacientes diabéticos tipo 2, se reduciría la progresión de la RD en el 82 % de este grupo de enfermos. En el caso del RAPP, se encontró que, si se lograra disminuir o eliminar la presencia de hemoglobina glicosilada elevada en los pacientes diabéticos tipo 2, se reduciría la progresión de la RD en toda la población en un 73 %.
Tabla 4 Control metabólico y grupos de estudio

*Por ciento calculado en base al total de pacientes por columna: OR: 5,59 IC: (1,52- 20,5) p< 0,05; RAPE: 82 % RAPP: 73 %.
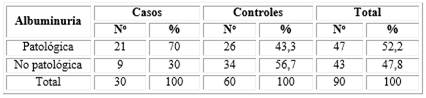
La tabla 5 muestra los valores de albuminuria y grupos de estudio, observándose que la progresión de la retinopatía se asoció con albuminuria patológica en el rango de microalbuminuria en el 70 % en los casos y 43,3 % en los controles.
Cuando se realizó el análisis estadístico en busca de la asociación de causalidad, la albuminuria patológica en el rango de microalbuminuria (30-300 mg/L) fue un factor de riesgo para la progresión de la retinopatía, con asociación causal significativa; por lo que un paciente con este parámetro tiene 3,05 veces más riesgo que progrese la retinopatía diabética que un paciente con normoalbuminuria.
Al evaluar las medidas de impacto (RAPE y RAPP), se encontró que si se lograra disminuir o eliminar la presencia de albuminuria patológica (microalbuminuria) en los pacientes diabéticos tipo 2, se reduciría la progresión de la RD en el 67 % de estos enfermos. Además, si se lograra disminuir o eliminar la presencia de albuminuria patológica en pacientes diabéticos tipo 2, se reduciría la progresión de la RD en toda la población en un 47 % (Tabla 5).
Discusión
La retinopatía diabética compromete seriamente la visión. El Wisconsin Epidemiologic Study of Diabetic Retinopathy (WESDR)9 fue el estudio epidemiológico más importante sobre retinopatía diabética, donde el 3,6 % de diabéticos juveniles (diabetes tipo 1) y 1,6 % de diabéticos adultos (diabetes tipo 2) estaban legalmente ciegos. En el grupo de inicio juvenil, 86 % de la ceguera era atribuible a retinopatía diabética. En el grupo de inicio adulto, en las que otras enfermedades del ojo son comunes, un tercio de los casos de ceguera legal era atribuible a retinopatía diabética.
Por otro lado, se estima que la retinopatía diabética es la causa más frecuente de casos nuevos de ceguera en adultos entre los 20 a 74 años.14,15,16
Los resultados de la investigación concuerdan con Yañez B y otros17 quienes encontraron un predominio de edades menores comprendidas entre 41 a 50 años. Por el contrario, Roig Revert18) en España, Góngora Torres y otros19 en Las Tunas, encontraron en sus respectivas series una primacía de edades superiores.
Los resultados se corresponden con lo observado a escala mundial, la edad no es un factor que interviene en el desarrollo de RD, pues se puede encontrar tanto en pacientes tipo 1 donde su inicio es más precoz como en tipo 2 con edades más avanzadas.20,21
Con respecto a la HTA se plantea que tiene un daño multiplicador en el árbol retinal ya dañado por la hiperglucemia crónica. La retina posee un importante mecanismo autorregulador del flujo sanguíneo todavía no bien conocido. Dicho mecanismo condiciona un volumen de flujo igual en ambos hemisferios (superior e inferior), pero mayor en la retina temporal que en la nasal, lo que garantiza un flujo próximo a lo normal aunque haya cambios en la presión de perfusión. El sistema nervioso simpático produce vasoconstricción uveal y parece proteger de una sobre perfusión y rotura de las barreras oculares ante una elevación aguda de la presión arterial. En la diabetes se pierde este mecanismo por daño en el sistema nervioso autónomo.9) A pesar de lo antes expuesto en la investigación, se encontró una asociación desde el punto de vista clínico, pero no desde el punto de vista estadístico.
En el análisis de los antecedentes patológicos personales el predominio de pacientes con hipertensión arterial, se corresponde con otros estudios tanto a nivel internacional como nacional.22,23,24,25
Uno de los estudios epidemiológicos sobre la progresión de la RD que más hallazgos epidemiológicos reporta, asociados con esta enfermedad es WESDR.9 En él se destaca la duración de la DM como un importante factor directamente asociado al aumento de la prevalencia de la RD, tanto en la DM tipo 1 como en la tipo 2. En este estudio se observa que, tras 20 años de DM, casi el 99 % de los pacientes diabéticos tipo 1 y el 60 % de los tipo 2 tenían algún grado de RD.
Los resultados del presente estudio se asemejan a otras investigaciones como las realizadas por Zenteno Loza26 en la cual se encontró una prevalencia de 50 % en pacientes diabéticos con tiempo de diagnóstico mayor de 10 años y en los pacientes con retinopatía el tiempo de diabetes fue de 11 a 20 años. Por otro lado, Castillo Otí,27 en España, encontró un promedio de años de diagnóstico de diabetes de 11, 07 años y Chiquito Freile28 encontró que el 41,7 % de los pacientes tenían tiempo de diabetes de 10 a 20 años.
La hemoglobina glucosilada es un marcador de uso común para monitorear el control glucémico. Múltiples estudios han demostrado consistentemente que la HbA1c es un factor de riesgo independiente para la retinopatía diabética. Una HbA1c más alta se asocia tanto con una mayor incidencia como con la progresión de la retinopatía diabética. El estudio LALES encontró un aumento del 22 % en la prevalencia de retinopatía diabética con aumento del 1 % en HbA1c. Sin embargo, los datos mostraron una meseta de la curva en HbA1c ≥ 11 %. La hemoglobina glicosilada elevada refleja una diabetes mal controlada, que es una de las principales causas de complicaciones en la DM, incluida la retinopatía diabética.29
Otras investigaciones han obtenido resultados similares, tanto para la aparición con para la progresión de la retinopatía tales como: Torres y otros,30Rufas Riba,31Sosa y otros.32
La relación entre retinopatía diabética y nefropatía diabética ha sido motivo de estudio en diversas publicaciones en las que se ha postulado que la presencia de nefropatía sería un factor de riesgo de aparición de retinopatía, pero este hecho ha sido puesto últimamente en duda en otras.33
En el presente estudio se encontró un predominio del rango de microalbuminuria en los grupos de estudio, resultado que se corresponde con otras investigaciones, destacándose en este sentido el estudio (SN-Dreams, report 12) realizado por Rani y otros34 quienes encontraron una prevalencia de microalbuminuria de 15,9 % en pacientes con retinopatía diabética. Estos autores de igual forma reportaron una asociación entre la presencia de microalbuminuria y la progresión de la RD.
El mal control metabólico, representado por valores de hemoglobina glicosilada superiores a 7 % y la presencia de microalbuminuria, constituyen factores de riesgo en los que se debe trabajar en los diferentes niveles de atención para evitar la progresión de la RD y por ende, la ceguera por esta causa.