Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
MEDISAN
versión On-line ISSN 1029-3019
MEDISAN vol.21 no.3 Santiago de Cuba mar. 2017
ARTÍCULO ORIGINAL
Efecto cascada en el anciano como consecuencia de la polifarmacia
Cascade effect in the elderly as a consequence of polypharmacy
Dra. Leidys Cala Calviño, I Dra. Sandra Casas Gross I y Dr. Liam Kadel Dunán Cruz II
I Facultad de Medicina No.1, Universidad de Ciencias Médicas, Santiago de Cuba, Cuba.
II Policlínico Docente "30 de Noviembre", Universidad de Ciencias Médicas, Santiago de Cuba, Cuba.
RESUMEN
Se realizó un estudio descriptivo, longitudinal y prospectivo de 52 senescentes con efecto cascada resultante de polimedicación, quienes formaban parte de un total de 305 con enfermedades crónicas no transmisibles, pertenecientes todos al Policlínico Universitario "José Martí Pérez" del municipio de Santiago de Cuba. En la investigación, desarrollada durante el bienio 2014-2015, se constató el mencionado efecto a partir de las reacciones adversas referidas por los pacientes y los síntomas predominantes que justificaron la indicación de los fármacos. El efecto cascada predominó en los ancianos con más de 3 afecciones diagnosticadas, aunque también se presentó en aquellos que padecían solo 1 o 2. En todos los casos identificados hubo más de un prescriptor para el seguimiento de los afectados.
Palabras clave: anciano, prescripción de fármacos, efecto cascada, polifarmacia, atención primaria de salud.
ABSTRACT
A descriptive, longitudinal and prospective study of 52 elderly with cascade effect resulting from polymedication was carried out, who were part of a total of 305 elderly with non communicable chronic diseases, belonging to "José Martí Pérez" University Polyclinic in Santiago de Cuba. In the investigation, developed during 2014-2015 biennium, the mentioned effect was verified starting from the adverse reactions referred by the patients and the predominant symptoms that justified the drug prescription. The cascade effect prevailed in the elderly with more than 3 diagnosed disorders, although it was also presented in those that suffered from just 1 or 2. In all the identified cases there was more than one prescriptor for the follow up of the affected patients.
Key words: elderly, drug prescription, cascade effect, polypharmacy, primary health care.
INTRODUCCIÓN
Un problema frecuente relacionado con la prescripción de medicamentos en el anciano es el efecto cascada. En la llamada cascada de prescripción, un fármaco produce efecto secundario no reconocido que es tratado con otro fármaco. En los ancianos puede ser más frecuente, debido a que los síntomas inducidos por medicamentos en personas de mayor edad se pueden malinterpretar fácilmente como indicadores de una nueva enfermedad o atribuirse al proceso de envejecimiento más que a la terapia farmacológica instaurada. Se producen sobre todo cuando las reacciones adversas a medicamentos (RAM) no se distinguen de enfermedades comunes en senescentes. Los pacientes con enfermedades crónicas que emplean múltiples fármacos están en particular riesgo. Las cascadas de prescripción resultantes de reacciones adversas conocidas y desconocidas provocan que el afectado sufra un daño mayor.1
Los eventos adversos asociados al uso de medicamentos son comunes y representan una carga significativa sobre el sistema de salud, tanto en términos de resultados de salud como del aumento de los costos. Se estima que 10,0 % de los pacientes que acuden a consultas de medicina general han sufrido un efecto adverso relacionado con el empleo de medicamentos, que incluyen los errores en la forma en que estos se utilizan y las reacciones adversas resultantes de las propiedades farmacológicas del fármaco en sí, ya sea solo o combinado con otros. La incapacidad para reconocer una reacción adversa a un fármaco puede comprometer la salud del paciente, particularmente cuando esta reacción es confundida con un síntoma de un nuevo problema de salud. Esto puede provocar que la reacción adversa inicial sea más difícil de reconocer y expone al afectado a la aparición de nuevas reacciones de este tipo.1
Actualmente, los mayores de 65 años representan 19,0 % de la población, pero son los principales consumidores de fármacos, siendo responsables de aproximadamente 80,0 % del gasto farmacéutico, y es previsible que en un futuro estas cifras se incrementen de manera notable.2 Al elevarse paralelamente la esperanza de vida, el envejecimiento es un hecho evidente en los países desarrollados.3,4 Los medicamentos mejoran la calidad de vida de los adultos mayores; sin embargo, paradójicamente también son causantes de reacciones adversas, forma más frecuente de enfermedad iatrógena que tiene profundas consecuencias para su salud, seguridad y elevación del costo de la atención sanitaria.5,6
El adulto mayor consume alrededor del doble de los fármacos con respecto a los jóvenes. No es extraordinario que un anciano tome más de 4 o 5 prescripciones diferentes, lo cual supone un mayor riesgo de utilización de medicaciones inadecuadas, interacciones y reacciones adversas a las medicinas.7
Ahora bien, los problemas relacionados con el uso de medicamentos en senescentes son causantes directos de 30,0 % de las admisiones hospitalarias, 35,0 % de consultas externas y 29,0 % de sobreutilización de algún servicio relacionado con la salud; además, están estrechamente asociados a problemas prevenibles, tales como síndromes depresivos, de caída, entre otros.6
La polifarmacia, definida como el consumo diario de 4 o más fármacos, en este país afecta a más de un tercio de los ancianos. Supone un mayor riesgo de utilización de medicaciones inadecuadas, interacciones y RAM; además, es un factor de riesgo favorecedor de la mortalidad en este grupo poblacional.3
Sin lugar a dudas, los cambios en la farmacocinética y farmacodinamia causados por el envejecimiento contribuyen a que las RAM sean mucho más frecuentes en ancianos que en adultos jóvenes.8
Existen varios motivos por los cuales un paciente puede consumir un fármaco no indicado, a saber:
• Utilizarlo como placebo.
• Otorgarle indicaciones que no posee, como utilizar ansiolíticos en el tratamiento mantenido de la hipertensión arterial (HTA).
• Mantenerlo de forma indefinida una vez finalizado el tiempo estimado de tratamiento correcto.
La prescripción de fármacos en la tercera edad merece un cúmulo de consideraciones especiales basadas en aspectos biológicos propios del envejecimiento. También es común que los medicamentos recetados se tomen en combinación con otros que no han sido indicados y con productos naturales que puedan tener importantes interferencias o interacción con los medicamentos prescritos por el médico.9
En tal sentido, la farmacoterapia en la senectud abre un gran capítulo en la medicina moderna, que merece un cúmulo de consideraciones especiales basadas en aspectos biológicos propios del organismo envejecido y por ende frágil, las cuales guardan relación con variaciones fisiológicas de los diferentes sistemas.9 Los adultos mayores con enfermedades múltiples deben ser atendidos, siempre que sea posible, por un solo profesional suficientemente capacitado para que pueda abarcar de manera íntegra un organismo que sufre varias enfermedades. Esta política de fármacos debe volcarse hacia la comunidad y a sus médicos de familia, quienes con mayor frecuencia atienden a esta población.10
Teniendo en cuenta lo anteriormente expuesto, los autores se motivaron para la realización de este estudio.
MÉTODOS
Se realizó una investigación descriptiva, longitudinal y prospectiva en el área de salud del Policlínico Universitario "José Martí Pérez" del municipio de Santiago de cuba, durante el bienio 2014-2015, para identificar posibles efectos cascadas en ancianos como consecuencia de la polifarmacia, a partir de las reacciones adversas referidas y los síntomas predominantes que llevaron a la indicación de los fármacos.
El universo estuvo constituido por 305 pacientes de 60 años y más que dieron su consentimiento para participar en la investigación, quienes fueron dispensarizados en el grupo III por presentar enfermedades crónicas no transmisibles. La muestra fue de 52 senescentes en los cuales se identificó el efecto cascada resultante de la polimedicación.
Se confeccionó una planilla para la obtención de los datos, según variables analizadas. La información se obtuvo cara a cara con cada uno de los adultos mayores que dieron su consentimiento de participar en la investigación, a quienes se les aplicó una encuesta y además se revisó su historia clínica.
La encuesta incluyó las siguientes variables: edad, sexo, antecedentes patológicos personales, consumo de medicamentos para el control de su enfermedad de base, síntoma que motivó la indicación, RAM referida por prescriptor en la historia clínica, prescriptor y especialidad de este.
En el estudio se incluyeron los afectados con enfermedades referidas de carácter agudo y corta duración, por haber recibido medicación durante el periodo evaluado. Se tuvo en cuenta el consumo de medicamentos para el control de su enfermedad de base y se especificó cuáles eran de administración diaria y/o frecuente. El total de fármacos consumidos diariamente por los ancianos se agruparon sobre la base de los criterios que definieron la polifarmacia. Posteriormente se procedió a tabular por pacientes, la cantidad de especialistas que los habían atendido, así como cuántos de ellos emitieron prescripciones con fármacos, los síntomas y RAM referidas, además de los medicamentos indicados ante cada caso con el posterior seguimiento. A los adultos mayores identificados con posibles asociaciones de fármacos responsables del efecto cascada se les mantuvo seguimiento durante un año.
La información se procesó de forma computarizada (programa Epinfo 6) y se creó una base de datos que permitió confeccionar tablas donde se aplicó el porcentaje como medida de resumen. La diferencia observada se consideró significativa cuando el nivel de significación fue menor de 5 % y se empleó la prueba estadística de Ji al cuadrado de Pearson cuando resultó necesario.
RESULTADOS
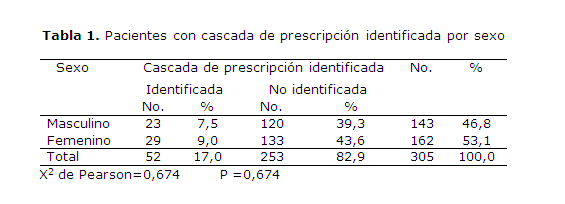
En el estudio participaron 305 adultos mayores, de ellos 162 féminas y 143 varones; se halló el posible efecto cascada en 52, pero no se identificaron diferencias significativas en cuanto al sexo a pesar del discreto predominio del femenino con cascadas de prescripción identificadas. En la tabla 1 se muestra que 17,0 % de los pacientes presentaron síntomas o RAM que pudieron relacionarse con cascadas de prescripción y en 82,9 % no pudo encontrarse asociaciones que permitieran suponer la presencia del fenómeno.
Según lo observado en la tabla 2, existió un predominio de cascadas de prescripción en el grupo de 3 o más enfermedades (10,4 %). Llama la atención que el grupo predominante tenía solo una enfermedad asociada (62,6 %) y se encontraron 4 pacientes con cascadas de prescripción relacionadas con reacciones adversas a los medicamentos de su afección de base, las cuales no fueron identificadas adecuadamente, por lo que se indicaron otros fármacos con el propósito de resolver los síntomas presentes, lo cual generó otros síntomas, sin solucionarse el problema inicial.
La totalidad de pacientes con efectos cascadas en la prescripción (100,0 %) recibieron los fármacos de más de un prescriptor como resultado de interconsultas y seguimiento por otras especialidades, no por médicos generales integrales ni geriatras.
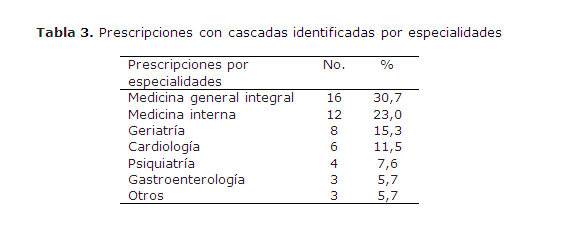
De los 52 pacientes identificados con cascadas de prescripción, solo 16 fueron tratados por su médico de familia y 36 por otras especialidades (tabla 3).
Como se muestra en la tabla 4, las cascadas de prescripción mayormente identificadas fueron las generadoras de eventos hipertensivos, a partir del consumo prolongado de antiinflamatorios no esteroideos (AINEs) con 3,5 %, seguidas por las náuseas para lo cual se indicó metoclopramida (26,9 %), y los mareos que ocasionaron los ansiolíticos y antidepresivos tricíclicos tratados con dimenhidrinato (23,0 %). También fue significativo el grupo de pacientes que recibieron antitusígenos y antimicrobianos al identificarse la tos que causan los inhibidores de la enzima convertidora de la angiotensina (IECA) como síntoma inicial de enfermedad respiratoria de origen infeccioso (21,1 %) y las dispepsias, así como las epigastralgias tratadas con antisecretores, valoradas como enfermedad gástrica sin tomarse en cuenta el consumo de AINEs por más de 3 meses (17,3 %). De igual manera se identificó en un grupo menor de pacientes la hiperuricemia, medicada sin evaluar el consumo crónico de aspirina y diuréticos tiazídicos, la adicción de diuréticos a pacientes consumidores de antagonistas del calcio por edemas no significativos, la arritmia no documentada electrocardiográficamente causada por azitromicina y la indicación de antiparkinsonianos ante trastornos de los movimientos en pacientes con cascada previa al adicionar metoclopramida para eliminar náuseas, sin identificarse como RAM de su medicación habitual para tratamiento de enfermedad cardiovascular preexistente.
DISCUSIÓN
Con frecuencia, los ancianos toman medicinas innecesariamente, término denominado sobreutilización.11 Se estima que 97,0 % de estos ancianos que viven en residencias y 61,0 % en domicilios consumen algún fármaco inapropiado o inadecuado. No todos los medicamentos prescritos tienen una indicación clara ni tampoco los administrados tienen eficacia demostrada.12 La automedicación es frecuente, y puede llevar a que aparezca la cascada de prescripción por no contarse con la valoración facultativa, lo cual no se pudo demostrar en este estudio, donde todos los casos identificados con dicha cascada fueron valorados por diferentes especialistas, documentado en sus historias clínicas individuales. Al respecto, Vacas et al,13 en una investigación realizada en atención primaria describió una prevalencia de automedicación en ancianos de 31,2 %, lo cual no se corresponde con los resultados de esta serie. Asimismo, Gurwitz14 en su artículo sobre polifarmacia estima que la promoción de fármacos directamente a los consumidores también puede ser un factor que afecte a la sobreutilización.
En esta casuística, el efecto cascada predominó en el grupo de pacientes con 3 o más afecciones asociadas. De hecho, una de las consecuencias directas del envejecimiento es el aumento de la prevalencia de enfermedades crónicas, que a su vez implica incremento en el consumo de medicamentos y recursos sociosanitarios. Este hecho, junto con una particular respuesta a los fármacos en el anciano, posibilita abordar de forma especial la atención terapéutica a estos pacientes, lo cual fue descrito por varios autores.15,16
Como es sabido, a menudo los adultos mayores que reciben un gran número de medicamentos presentan disminución de los mecanismos de eliminación y múltiples enfermedades concomitantes. Por todo ello, son muy susceptibles de padecer interacciones, especialmente con fármacos cardiovasculares y psicotrópicos. Al igual que ocurre con las RAM, las interacciones se pueden enmascarar o confundir con síntomas atípicos o vagos, tales como confusión, caídas, incontinencia urinaria o debilidad. Por otra parte, los profesionales sanitarios muchas veces no conocen todas las medicinas que toman sus pacientes (automedicación que incluye plantas medicinales y suplementos dietéticos), el historial farmacoterapéutico no es accesible para todos los médicos implicados y el afectado puede recibir tratamientos de varios especialistas a la vez, lo cual aumenta el riesgo de combinaciones inapropiadas de fármacos y de duplicidades.17
La prescripción en cascada se produce cuando un nuevo fármaco es indicado para tratar una reacción adversa producida por otro medicamento; se basa en la creencia errónea de que una nueva condición médica se ha desarrollado. Los acontecimientos adversos asociados a la prescripción en cascada se producen cuando el segundo fármaco aumenta la severidad de la reacción adversa producida por el primero, o el segundo expone al paciente a la aparición de nuevas reacciones adversas.1 En este estudio se pudo apreciar que todos los afectados con cascada de prescripción fueron evaluados por varios facultativos, y aunque no se contó con herramientas que demostraran la integralidad en dicha evaluación, es un factor importante, puesto que las adiciones de nuevos medicamentos se realizaron en la mayoría de los casos por segundos o terceros prescriptores en el seguimiento.
Entre los fármacos ampliamente indicados en las consultas médicas relacionados con la prescripción en cascada figuraron: ansiolíticos, antidepresivos, antiepilépticos, opioides, AINEs, antibióticos, antieméticos y contra la demencia, lo cual tiene similitud con un estudio realizado en el 2012 en España, donde además se encontró la prescripción de un inhibidor de la bomba de protones para evitar los efectos adversos gastrointestinales asociados al uso de antiinflamatorios no esteroideos. También, la medicación de proclorperazina para contrarrestar el mareo inducido por medicamentos usados contra la hipertensión provocada por los AINEs, y levodopa para atender los trastornos del movimiento inducidos por la metoclopramida.1
Otros medicamentos pueden estar involucrados en el efecto cascada, pero no se notifican sus reacciones adversas; por tanto, resulta necesario tomarlo en cuenta como un fenómeno que aumenta con el crecimiento de la industria médico-farmacéutica y el envejecimiento poblacional, demandas crecientes en estos servicios.
REFERENCIAS BIBLIOGRÁFICAS
1. Pagán Núñez FT, Tejada Cifuentes F. Prescripción en Cascada y Desprescripción. Rev Clin Med Fam. 2012 [citado 25 Dic 2015]; 5(2). Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1699 -695X2012000200006&lng=en&nrm=iso&tlng=en
2. Milton JC, Hill-Smith I, Jackson SH. Prescribing for older people. BMJ. 2008; 336:606-9.
3. Beobide I, Martínez G, Peris F, Hernanz R. Geriatría. En: Curso de formación continuada en farmacoterapia de la SEFH. Madrid: Arán; 2007. p.79- 136.
4. Robles MJ, Miralles R, Llorach I, Cervara AM. Definición y objetivos de la especialidad geriátrica. Tipología de ancianos y población diana. En: Tratado de geriatría para residentes. Madrid: Sociedad española de Geriatría y Gerontología; 2006. p. 2532.
5. Oscanoa T, Lira G. Calidad de prescripción de medicamentos en pacientes geriátricos. An Fac med. 2005 [citado 12 Dic 2015]; 66(3). Disponible en: http://www.scielo.org.pe/scielo.php?pid=S1025-55832005000300002&script=sci_arttext
6. Ariño Blasco S. Prescripción de fármacos en el paciente geriátrico. Semin Fund Esp Reumatol. 2008 [citado 12 Dic 2015]; 9(4). Disponible en: http://www.elsevier.es/es-revista-seminarios-fundacion-espanola-reumatologia-274-articulo-prescripcion-farmacos -el-paciente-geriatrico-13129347
7. Rocha Vázquez M, Leal Curí L, Cabrera Lima K, Boza Mejías Y. Polifarmacia en ancianos del Consultorio 6 del Área II de Cienfuegos. 2008 [citado 12 Dic 2015]. Disponible en: http://www.mgyfsemg.org/medicinageneral/revista_113/pdf/848-851.pdf
8. Alaba Trueba J, Arriola Manchola E, Beobide Telleria I, Calvo Aguirre JJ, Muñoz Díaz J, Umerez Urbieta G. Guía farmacoterapéutica para los pacientes geriátricos. Centros Gerontológicos Gipuzkoa. 3 ed [citado 12 Dic 2015] 2012. Disponible en: http://www.osakidetza.euskadi.eus/contenidos/informacion/publicaciones_informes_estudio/es_pub/adjuntos/guia_pacientes _geriatricos.pdf
9. Santana Vasallo O, Bembibre Taboada R, García Núñez R, González Ávalos E. Efectos sobre la salud del anciano en cuanto a alteraciones en la medicación. Rev Cubana Med Gen Integr. 1998; 14(4):316-9.
10. Márquez Arango J. Polifarmacoterapia en un grupo de pacientes mayores de 65 años en Manizales. MEDOMAI. 1996; 1(1):4-5.
11. Blasco Patiño F, Martínez López de Letona J, Villares P, Jiménez AL. El paciente anciano polimedicado: efectos sobre su salud y el sistema sanitario. Inf Ter Sist Nac Salud. 2005; 29(6):152-62.
12. Rochon PA. Drug prescribing for older adults. [citado 6 Dic 2015]. Disponible en: http://www.uptodate.com/contents/drug-prescribing-for-older-adults
13. Vacas Rodilla E, Castellá Dagá I, Sánchez Giralt M, Pujol Algué A, Pallarés Comalada MC, Balagué Corbera M. Automedicación y ancianos. La realidad de un botiquín casero. Aten Primaria. 2009; 41(5):269-74.
14. Gurwitz JH. Polypharmacy. A new paradigm for quality drug therapy in the elderly? Arch Intern Med. 2004; 164(18):1957-9.
15. Prado C. Fármacos no recomendados en geriatría. En: Bonafonx, Ribas J. Curso de formación continuada para Farmacéuticos de Hospital. Barcelona: Fundación Promedic; 2007. p.113-7.
16. Valencia. Dirección general para la prestación farmacéutica. Tratamiento farmacológico en el paciente geriátrico. Boletín farmacoterapéutico valenciano. 2000 [citado 6 Dic 2015]; 1(6). Disponible en: http://publicaciones.san.gva.es/cas/prof/dgf/farmacia/pdf/6oct.pdf
17. Baztán Cortés JJ, González Montalvo JI, Solano Jaurrieta JJ, Hornillos Calvo M. Atención sanitaria al anciano frágil: de la teoría a la evidencia científica. Med Clin (Barc). 2000; 115:70417.
Recibido: 16 de agosto de 2016.
Aprobado: 27 de enero de 2017.
Leidys Cala Calviño. Facultad de Medicina No.1, avenida de las Américas, entre calles I y E, reparto Sueño, Santiago de Cuba, Cuba. Correo electrónico:liam@medired.scu.sld.cu