Introducción
El síndrome de ovario poliquístico (SOP) es uno de los trastornos con más presencia en el área de la medicina reproductiva. Adquiere relevancia no solo por su prevalencia, sino también porque las mujeres que lo padecen tienen mayor riesgo de padecer: obesidad, hipertensión arterial, diabetes mellitus tipo 2, dislipidemias, disfunción endotelial, estado protrombótico, esteatosis hepática, apnea obstructiva del sueño y enfermedades cardiovasculares.1,2,3,4,5
Su patogenia es compleja, en la que se implica la resistencia a la insulina (RI) y el hiperinsulinismo (HI) compensatorio resultante de esta; que se invocan como responsables de muchas de las alteraciones metabólicas que se asocian al síndrome. La RI afecta de 10-25 % de la población general, y en el SOP se presenta entre 40 y 75 %.6,7 Estudios previos aportan resultados no uniformes en cuanto a la utilidad de los diferentes índices que se emplean para evaluar esta.8,9
Se reconocen 4 subfenotipos del SOP: el clásico, que incluye oligoanovulación, hiperandrogenismo clínico o bioquímico y morfología ecográfica de ovario poliquístico (MOP); el clínico (oligoanovulación más hiperandrogenismo clínico o bioquímico, sin MOP); el ovulatorio (hiperandrogenismo clínico o bioquímico y MOP, sin anovulación); y el normoandrogénico (oligoanovulación y MOP, sin hiperandrogenismo). Se ha demostrado, además, que el fenotipo clásico se caracteriza por tener más RI y más alteraciones metabólicas.10
Este estudio tuvo por objetivo: identificar trastornos de la secreción de insulina y resistencia a la insulina en mujeres con SOP; y determinar si su magnitud es mayor en el fenotipo clásico del síndrome.
Métodos
Se realizó un estudio descriptivo transversal. Incluyó 152 mujeres entre 18 y 40 años que dieron su consentimiento por escrito. Se asignaron a tres grupos: Grupo I (controles; n=45): sin manifestaciones clínicas, bioquímicas, ni ecográficas de disfunción ovárica; Grupo II (SOP clínico; n = 46): con manifestaciones clínicas y/o bioquímicas de hiperandrogenismo y ecografía ovárica normal; y Grupo III (SOP clásico; n= 61): con manifestaciones clínicas, bioquímicas y ecográficas del SOP, según los criterios de Rótterdam.11 Se excluyeron las que tenían confirmación diagnóstica de enfermedades y/o consumían medicamentos que producen hiperandrogenismo o modifican la sensibilidad a la insulina.
El estudio se realizó en el Instituto Nacional de Endocrinología, La Habana, Cuba. La información se obtuvo por entrevista y examen físico. Entre el día tres y cinco del ciclo menstrual se realizó ecografía ovárica transvaginal, determinaciones hormonales para diagnóstico (o exclusión) del SOP; y prueba de tolerancia a la glucosa oral (PTG) en la que se midió glicemia e insulinemia en ayunas y a los 30, 60, 120, y 180 minutos post-sobrecarga de glucosa.
Los criterios empleados para diagnóstico del SOP fueron: a) hiperandrogenismo clínico: presencia de hirsutismo (puntaje de la escala de Ferriman-Gallewey / 8) o acné; b) hiperandrogenismo bioquímico: valores séricos de testosterona total, androstenediona o dehydroepiandrosterona, al menos uno elevado; c) trastornos menstruales: ciclos diferentes a una frecuencia de 21-35 días y una duración de 1-11 días; d) signos ecográficos: más de 12 folículos entre 2-9 mm y/o volumen ovárico / 9 mm3, en al menos un ovario.
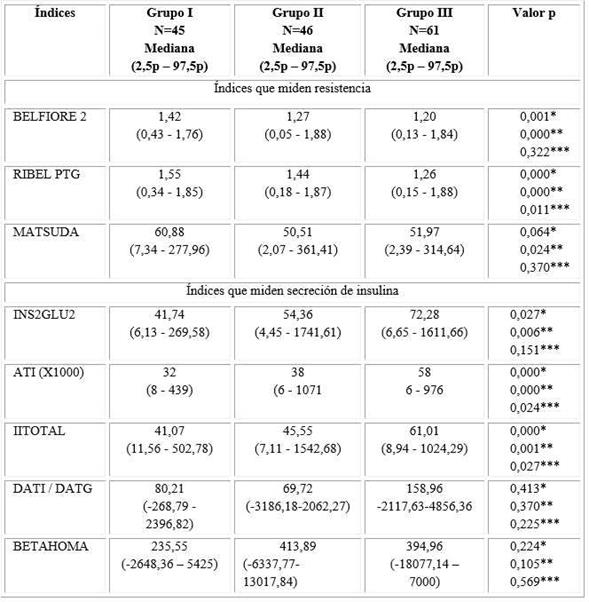
Se calcularon índices que miden resistencia o sensibilidad a la insulina en ayunas y durante la PTG, que se describen en el cuadro siguiente.12,13,14,15
Cuadro Índices que miden la insulina en ayunas
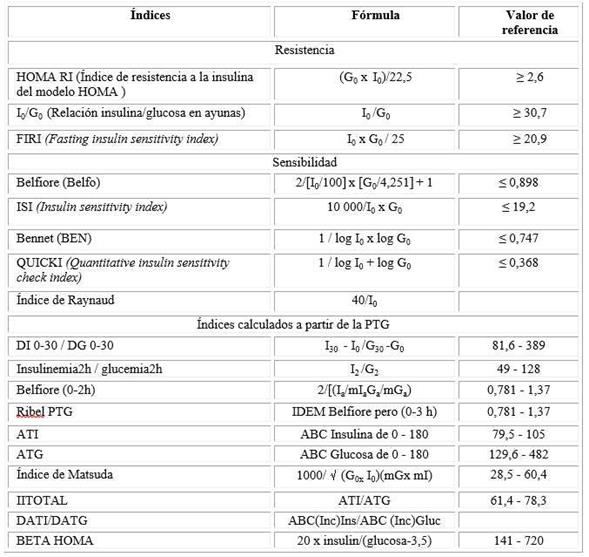
Nota: G0 = glucemia de ayunas; I0 = insulinemia de ayunas, G30 = glucemia de los 30 minutos; I0 = insulinemia de los 30 minutos, G2 = glucemia de las 2 horas; I2 = insulinemia de las dos horas, Ga = área de glucemia; Ia = área de insulina; mG0 = media de las glicemias en ayunas; mGa= media del área de glucosa; mI0 = media de las insulinemias en ayunas ; mIa= media del área de insulina; ABC área bajo la curva, mG = media de las glicemias en toda la PTG; mI= media de las insulinemias en toda la PTG)
Por la gran dispersión de los valores de insulina se empleó la mediana como medida de tendencia central, y la prueba de Kruskal-Wallis, U de Mann Whitney y Chi Cuadrado como pruebas de hipótesis. Los análisis de hicieron con el paquete estadístico SPSS y se consideró un nivel de significación de α = 0,05.
Los grupos fueron similares en cuanto a edad y color de la piel. La media de edad por grupos fue de 28,07, 25,67 y 26,70 años respectivamente. La raza blanca predominó en todos. Las mujeres con SOP tenían mayor frecuencia de sobrepeso u obesidad (IMC / 25 kg/m2): 37,78 % en el Grupo I vs. 63,04 y 63,93 % en los Grupos II y III (p = 0,031). El índice cintura/cadera fue / 0,85 en el 40,00 % de las del Grupo I; 19,57 % del Grupo II y 49,18 % del Grupo III (p = 0,036).
La glucemia no mostró diferencias en ayunas; pero fue estadísticamente superior en los Grupos II y III a los 30, 120 y 180 minutos post-sobrecarga de glucosa (p / 0,05); a los 60 minutos también fue ligeramente mayor, pero sin significación estadística. El Grupo III tuvo valores mayores que el I, a los 30 (p =0,04), 120 (p =0.004) y 180 minutos post sobrecarga de glucosa (p = 0,03). Entre los Grupos II y III no se encontraron diferencias significativas. (Fig. 1).
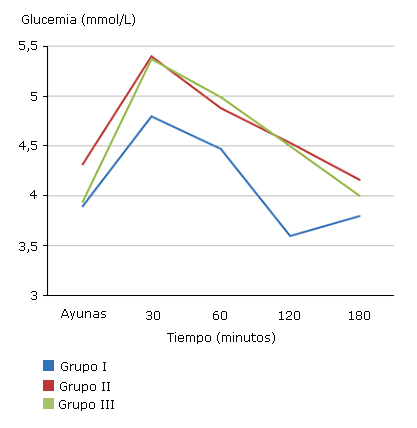 * p / 0,5 en la comparación de los tres grupos (Prueba de Kruskal-Wallis) a los 30, 120 y 180 minutos ** p / 0,5 en la comparación del Grupo III vs. Grupo I (Prueba de Mann-Whitney) a los 30, 60, 120 y 180 minutos *** p / 0,5 en la comparación del Grupo III vs. Grupo II (Prueba de Mann-Whitney) a los 30 y 60 minutos
* p / 0,5 en la comparación de los tres grupos (Prueba de Kruskal-Wallis) a los 30, 120 y 180 minutos ** p / 0,5 en la comparación del Grupo III vs. Grupo I (Prueba de Mann-Whitney) a los 30, 60, 120 y 180 minutos *** p / 0,5 en la comparación del Grupo III vs. Grupo II (Prueba de Mann-Whitney) a los 30 y 60 minutosFig. 1 Valores medios de las glucemias (mmol/L) durante la PTG por grupos de estudio.
Tres mujeres (una de cada grupo) tuvieron cifras de glucemia en ayunas entre 5.6 y 6.9 mmol/L, lo que diagnosticó glucemia alterada en ayuno. En dos pacientes, una del Grupo II y la otra del Grupo III, la glucemia de los 120 minutos estuvo entre 7.8 y 11 mmol/L, correspondiente a tolerancia alterada a la glucosa. En ningún caso se diagnosticó diabetes mellitus.
La insulinemia en ayunas no mostró diferencias entre los grupos (p/0,05). A los 30 y 60 minutos de la PTG el Grupo III tuvo valores mucho mayores a los restantes, lo que resultó muy significativo (p/0,0001) en la comparación de los tres grupos y al compararlo con el Grupo I; las diferencias con el Grupo II fueron significativas solo a los 60 minutos. A los 120 minutos también resultó mayor en el Grupo III, pero con menor significación en la comparación de los tres grupos (p= 0,002). A los 180 minutos no se detectaron diferencias significativas (Fig. 2).
 * p / 0,01 en la comparación de los tres grupos (Prueba de Kruskal-Wallis) a los 30, 120 y 180 minutos ** p / 0,0001 en la comparación del Grupo III vs Grupo I (Prueba de Mann-Whitney) a los 30, 60 y 120 minutos *** p / 0,5 en la comparación del Grupo III vs Grupo II (Prueba de Mann-Whitney) a los 60 minutos
* p / 0,01 en la comparación de los tres grupos (Prueba de Kruskal-Wallis) a los 30, 120 y 180 minutos ** p / 0,0001 en la comparación del Grupo III vs Grupo I (Prueba de Mann-Whitney) a los 30, 60 y 120 minutos *** p / 0,5 en la comparación del Grupo III vs Grupo II (Prueba de Mann-Whitney) a los 60 minutosFig. 2 Valores medios de las insulinemias (pmol/L) durante la PTG por grupos de estudio.
Las medianas de todos los índices calculados para estimar resistencia a la insulina en ayuno (HOMA, I0/G0 y FIRI) se encontraron en valores normales en todos los grupos, sólo el FIRI estuvo cercano al punto de corte en el grupo II (mediana 20,91, punto de corte 20,9). El rango de valores fue muy amplio y las cifras más altas se encontraron en las integrantes de los grupos II y III. Ninguna de las comparaciones realizadas arrojó diferencias significativas (p/0,05) (Tabla 1).
Los índices empleados para medir sensibilidad a la insulina en ayunas (ISI, Belfiore, Bennet, Quicki y Raynaud) mostraron valores medios superiores a los puntos de corte en todos los grupos; con excepción de la mediana del ISI en el Grupo II, que fue ligeramente inferior al punto de corte (19,13 vs. 19,2). La comparación no mostró resultados significativos en ninguno de los casos (Tabla 1).
Tabla 1 Valores de los índices de estimación de la sensibilidad y resistencia a la insulina en ayunas por grupos

* Comparación de los tres grupos (Prueba de Kruskal-Wallis)
** Grupo III vs. Grupo I (Prueba de Mann-Whitney)
*** Grupo III vs. Grupo II (Prueba de Mann-Whitney)
I0: insulinemia en ayunas, G0: glucemia en ayunas
La comparación específica del índice HOMA, de acuerdo con las categorías del IMC y los grupos de estudio, mostró un incremento ligero de la frecuencia de RI entre las mujeres con sobrepeso/obesidad, sobre todo en el grupo sin SOP; pero en ninguno de los grupos se detectaron diferencias significativas en la distribución de frecuencias entre delgadas, sobrepeso y obesas (Tabla 2).
Tabla 2 Frecuencia de resistencia a la insulina según el índice HOMA y su distribución de acuerdo con las categorías del IMC, por grupos de estudio
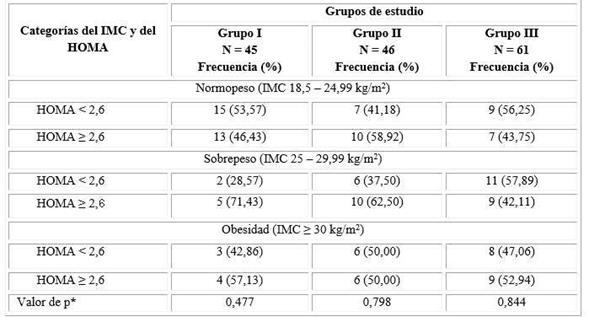
* Prueba Chi cuadrado
Los índices que miden sensibilidad a la insulina en la PTG (Belfiore 2, Ribel PTG y Matsuda) tuvieron valores medios dentro del rango de normalidad en todos los grupos. Las medianas del Belfiore y el Ribel fueron menores en el Grupo III; lo que señaló diferencias altamente significativas en la comparación entre los grupos, así como al contrastar el Grupo III con el I (p / 0,001). Las diferencias entre el Grupo II y III resultaron estadísticamente significativas sólo para el Belfiore. El Matsuda tuvo valores ligeramente superiores en el Grupo I en relación con el II y III, sin embargo la comparación no arrojó diferencias a un nivel de α = 0,05 (Tabla 3).
En relación con los valores de los índices que miden secreción de insulina en la PTG, el Índice Ins2/Glu2 tuvo un rango muy amplio, sobre todo en los Grupos II y III; la mediana fue mayor en éstos y la diferencia fue significativa al comparar los tres grupos (p/0,05) y el III con el I (p/0,01), pero no entre los Grupos II y III. De igual manera se comportaron el Área Total de Incremento (ATI) y el Índice Insulinémico Total (IITotal), aunque con un mayor nivel de significación en la comparación entre los tres grupos (p/0,0001) y con diferencias estadísticamente significativas entre los Grupos II y III (p/0,05). El cociente DATI/DATG y el BetaHOMA no tuvieron diferencias significativas (Tabla 3).
Discusión
La importancia de evaluar el estado de tolerancia a la glucosa y la resistencia a la insulina en las mujeres con SOP ha adquirido especial relevancia, sobre todo, por su utilidad en la prevención de los trastornos cardiometabólicos que se le asocian. Puesto que muchas veces es posible hacer el diagnóstico de RI antes de que aparezcan elementos clínicos o alteraciones bioquímicas, y que siguen existiendo discrepancias sobre los métodos que pudieran ser de mayor utilidad para este grupo particular; se dedican grandes esfuerzos a la investigación y consenso sobre el tema.
Los resultados obtenidos en este estudio aportan evidencia que confirma que las mujeres con SOP tienen más RI que aquellas con función ovárica normal. Demuestran que la RI que acompaña al síndrome se manifiesta de forma predominante en las mediciones postsobrecarga de glucosa, más que en ayunas. Asimismo, permiten destacar que el fenotipo clásico del síndrome tiene más obesidad global y abdominal y más resistencia a la insulina. Estos resultados son congruentes con la hipótesis preestablecida.
Que las mujeres con SOP (Grupos II y III) tuvieran más obesidad global y abdominal es un resultado esperado. Dentro de las alteraciones metabólicas que se asocian al síndrome esta es de las que más se señalan.16,17 Estudios basados en registros poblacionales18,19 reportan una prevalencia de obesidad entre 13-16 % en las pacientes con SOP vs. 0,4-3,7 % en controles. En mujeres que padecen SOP se ha reportado hasta el 75 % con sobrepeso u obesidad.20
El incremento de la incidencia de diabetes es otra de las alteraciones metabólicas que más ampliamente se reconocen.16,17 El SOP se considera como un factor de riesgo no modificable para el desarrollo de diabetes mellitus tipo 2 (DM2)21 y también se ha descrito mayor frecuencia de éste en pacientes con diabetes mellitus tipo 1.22 La prevalencia de DM2 en mujeres con SOP es de 4-10 %,23 las mujeres que lo padecen tienen 5 a 10 veces más riesgo de desarrollar DM224 y se conoce que la RI desempeña un papel prominente en la patogenia de esta.24,25
Que las participantes en este estudio no tuvieran mayor frecuencia de diabetes pudiera explicarse porque eran en su mayoría mujeres jóvenes. Existe evidencia que demuestra que las alteraciones del metabolismo de la glucosa asociadas al SOP se relacionan con la edad, y que en las pacientes jóvenes es común que la glucemia se mantenga normal a expensas de la hiperinsulinemia.23 Asimismo, se conoce que la RI precede a la intolerancia a la glucosa en 5-6 años,26 lo que aporta la utilidad esencial de demostrar la RI de forma precoz en estas.
Hurd27 estudió 125 mujeres con diagnóstico de SOP según criterios de Rotterdam. El 72 % eran obesas (valor medio del IMC en 35 kg/m) y 14 (11,2 %) tenían diagnóstico previo de DM o pre DM. A las 111 mujeres sin alteraciones de la tolerancia a la glucosa se les realizó PTG oral y hemoglobina glucosilada y se identificó diabetes en el 4 % (5/111) y prediabetes en el 20 % (22/111).
Sobre los índices matemáticos que evalúan la sensibilidad a la insulina y RI y su utilidad en el SOP existen controversias no resueltas. Se reconoce que los que emplean mediciones en estado de ayuno, debido a la heterogeneidad fenotípica del síndrome, tienen resultados no homogéneos28,29,30,31,32,33 y pueden subestimar la verdadera frecuencia del fenómeno, sobre todo en mujeres delgadas o en presencia de valores de insulina limítrofes.32 Sin embargo, se acepta que constituyen una alternativa simple y accesible en la práctica clínica, por lo que suelen ser los que se utilizan con mayor frecuencia.30
Varios estudios han evaluado la utilidad de los índices en mujeres con SOP y reportan resultados divergentes. Por ello, no existe acuerdo generalizado en las opiniones sobre cuál o cuáles de ellos deben recomendarse en estas mujeres. Incluso algunos autores proponen emplear métodos más simples, como el valor de la insulinemia en ayunas o a las dos horas de la PTG, el cociente insulina/triglicéridos (índice de McAuley) o considerar que todas las mujeres con SOP que presenten obesidad tienen RI.32,33
Más recientemente se ha propuesto que pudiera tener mayor valor diagnóstico la medición de diversas proteínas vinculadas a la fisiopatología de la RI u otros mecanismos relacionados. Con base en esto, se encuentran en estudio en la actualidad múltiples candidatos a marcadores de RI en mujeres con SOP, como: la adiponectina, la visfatina, la vaspina, la apelina, la copeptina, la irisina, el PAI-1, la zonulina, la resistina, la leptina, la RBP4, la kisspetina, la ghrelina y otros.34
En este estudio no se evidenciaron diferencias entre grupos para los índices que evalúan RI o sensibilidad a la insulina en ayuno. Este resultado es congruente con lo que señalan otros autores y tiene plausibilidad fisiopatogénica. Se acepta que la RI en ayunas evidencia la incapacidad de la hormona para ejercer su acción de forma eficiente en el bloqueo de la gluconeogénesis hepática, más que en otros órganos diana.15 Y se conoce que en las mujeres con SOP el defecto primario en la acción de la insulina se da sobre todo en músculo y tejido adiposo,35,36,37 lo que se expresa más en las evaluaciones postsobrecarga.
Varios consensos de expertos han reconocido las limitaciones de las mediciones en ayunas para el diagnóstico de RI en el SOP. El Position Statement on Metabolic and Cardiovascular Concecuences of Policistic Ovary Síndrome de la American Association of Clinical Endocrinologist, del 2005,36 señaló que los índices que emplean solamente glucemia e insulina en ayunas son imprecisos para determinar RI en mujeres con SOP. De igual forma, el Scientific Statement on the Diagnostic Criteria, Epidemiology, Pathophysiology, and Molecular Genetics of Polycystic Ovary Syndrome,38 del 2015, ratifica al HOMA y el Matsuda como métodos con baja sensibilidad para medir RI en estas mujeres. Sin embargo, otros grupos recomiendan al HOMA como el método inicial para diagnosticar RI en el SOP.39,40
Varios estudios han demostrado que los índices Quicki y HOMA son poco sensibles en pacientes con SOP. Lewandowski,33 en 478 mujeres con el síndrome, comparó los índices de ayuno con los de la PTG. Demostró correlación fuerte entre los de cada grupo entre sí; pero la correlación entre los de ayuno y los de la PTG fue variable: fuerte para HOMA/Matsuda y débil para Belfiore/HOMA, Belfiore/QUICKI, o QUICKI/Matsuda. La comparación entre HOMA y Belfiore demostró que sólo el 53 % de las mujeres que tuvieron HOMA / 75 percentil tenían el Belfiore por encima del valor equivalente. En contraposición, otros autores, como Meyer41 y Cascelle,42 informan valores medios del HOMA en 4,1 y 4,8 respectivamente, en mujeres con SOP.
Hurd, en su cohorte de 125 mujeres con SOP,27 reportó que en las que tenían DM o prediabetes el índice HOMA y la insulinemia elevada en ayunas son igualmente sensibles para diagnosticar RI. Sin embargo, en las mujeres con tolerancia a la glucosa normal, el HOMA deja de diagnosticar una quinta parte de las que se diagnostican con la insulinemia a las dos horas de la PTG.
Ciampelli35 evaluó la validez de los índices de ayunas y pos-PTG en 100 mujeres con SOP y 109 posmenopáusicas y concluyó que para medir RI en mujeres con SOP lo mejor es el cálculo del Área Bajo la Curva de Insulina durante toda la prueba (ATI). Esto es congruente con los resultados de este estudio, y también con el reporte de otra investigación previa en nuestro centro, que incluyó 23 mujeres con el síndrome y se observó incremento de los índices INS2/GLU2, ATI e IITotal, sobre todo en las que tenían hiperinsulinismo en ayunas.43
Concerniente a los índices DATI/DATG y BetaHOMA, se concibe que su utilidad fundamental es en la evaluación de la funcionalidad secretora de las células beta de los islotes pancreáticos.1 En las mujeres con SOP el trastorno fundamental que determina la IR está en el defecto del receptor de la insulina y no en el islote pancreático.(44,45 Eso puede explicar que no se encontraran diferencias entre los grupos al comparar estos índices, ni una proporción alta de mujeres con SOP y baja respuesta inicial. No se encontraron estudios que evaluaran éstos en mujeres con SOP y que permitieran comparar los resultados obtenidos.
Respecto a la utilidad diferencial de los índices de ayuno en mujeres delgadas y obesas con SOP, en este estudio no se demostraron diferencias en cuanto al índice HOMA, contrario a lo que señalan otros reportes. Se ha demostrado que las mujeres obesas con SOP tienen RI en ayunas en una proporción mayor que las delgadas,28,46 y que la obesidad abdominal se asocia a más alteraciones metabólicas, incluyendo la RI.47,48,49
Diamanti Kandarakis28 estudió 59 mujeres con SOP (20 delgadas, 16 sobrepeso y 23 obesas) mediante clamp euglucémico, en las que comparó los niveles de insulinemia y los índices QUICKI, HOMA e I0/G0. Este estudio reportó diferencias entre delgadas y sobrepeso/obesas en la concentración de insulina y los índices calculados, que resultaron significativamente mayores en las segundas (p / 0,01). No se observó correlación del clamp euglucémico con el QUICKI o el HOMA.
Vrblková y otros37 realizaron clamp euglicémico a 83 mujeres con SOP (53 delgadas y 30 obesas) y a 15 controles sanas. Las obesas tuvieron más RI en ayunas que las controles, pero no ocurrió lo mismo con las delgadas. Sin embargo, la secreción de insulina postsobrecarga de glucosa fue mayor que en las controles, tanto en las obesas como en las delgadas. Concluyen que el incremento de la respuesta insulínica posterior a la PTG constituye la alteración más importante en las mujeres con SOP delgadas.
Carmina,50 con el propósito de evaluar la utilidad de los métodos para detectar RI en mujeres con SOP, estudió 266 mujeres con el síndrome y 50 controles. Empleó insulinemia en ayunas, G0/I0, HOMA y QUICKI, y comparó las obesas con las no obesas. Del total de mujeres estudiadas tenían RI según el índice G0/I0 65,4 %, según el HOMA 77 % y por el QUICKI 79,2 %. En las obesas se detectó RI en el 76,7 % mediante el índice G0/I0 y 95,3 % cuando se emplearon el HOMA o el QUICKI (p /0,01). El QUICKI fue el que mostró mejor correlación con la PTG.
Las diferencias en la frecuencia y expresión de la RI en mujeres con SOP obesas y no obesas se explican porque, aunque el defecto en la acción de la insulina se considera intrínseco al síndrome e independiente del índice de masa corporal,51 cuando se asocia a obesidad ésta se constituye en un factor fisiopatológico independiente, que aporta elementos adicionales y diferentes a los primarios.49,50,51 Además, entre hiperandrogenismo, hiperinsulinismo y obesidad existe una relación bidireccional, donde uno agrava a los otros, creando un círculo vicioso.25,49,50,51,52)
Lo anterior también permite explicar las diferencias en la frecuencia de RI entre los grupos estudiados. Los resultados concuerdan con lo que señalan otros autores acerca de que las mujeres con el fenotipo clásico del SOP presentan un perfil metabólico más severo, mayor afectación reproductiva y mayor riesgo de tener RI. Las diferencias se atribuyen a la intensidad del hiperandrogenismo, que es generalmente mayor en las mujeres con la variante clásica del síndrome. Se apoya, además, en resultados que demuestran que el fenotipo normoandrogénico tiene un perfil metabólico similar al de las mujeres sin SOP.52,53
Çelik54 en un estudio que incluyó 504 mujeres con SOP clásico y 183 con el fenotipo normoandrogénico, demostraron RI mediante el índice HOMA en 32,8 % de las primeras y 26,3 % de las segundas, con un OR de 1,36 [IC 95 % 0,77-2,58] para la comparación entre los grupos. En las mujeres con el fenotipo clásico fue también mayor la frecuencia de disglucemia (19,9 vs. 10,0 %; p = 0,01).
Aunque merece señalarse que los resultados sobre este particular, como en muchos de los aspectos previamente comentados, tampoco son homogéneos. Gameza,55 en 130 pacientes con SOP: 107 con hiperandrogenismo clínico y/o bioquímico y 23 sin hiperandrogenismo, no demostró diferencias significativas para el HOMA, QUICKI e índice glucemia/insulinemia en ayunas entre mujeres con el fenotipo clásico y el normoandrogénico.
En un estudio realizado en Iraq, que incluyó 263 mujeres con diagnóstico de SOP según criterios de Rotterdam, e igual número de mujeres infértiles sin SOP; diagnosticaron RI en el 42,6 vs. 17,2 %. No detectaron diferencias en la frecuencia de RI, intolerancia a la glucosa o síndrome metabólico entre los fenotipos del SOP. El HOMA fue similar entre casos y controles, mientras que la insulinemia de las dos horas fue mayor en las mujeres con SOP (p / 0,05).56
Panidis57 estudió 1223 pacientes con SOP y 277 controles sanos en Grecia. Las mujeres con SOP se dividieron en dos grupos: con fenotipo clásico (n = 905) y el resto de los fenotipos (n = 318). Se demostraron diferencias significativas en la prevalencia de síndrome metabólico en el grupo con SOP clásico en relación con las controles (15,8 % vs. 10,1 %; p = 0,021), pero no con el grupo que incluía al resto de los fenotipos.
Finalmente, se concluye que las mujeres con SOP estudiadas; a pesar de no tener alteraciones de la tolerancia a la glucosa, tienen mayor respuesta glucémica en la PTG que las que no padecen el síndrome. El SOP, independientemente de la forma clínica en que se exprese, se asocia con una menor sensibilidad y mayor secreción de la insulina postsobrecarga de glucosa. Las mujeres que exhiben el fenotipo clásico tienen más IR y más HI que las que tienen morfología ovárica normal. Los índices de estimación de la sensibilidad y RI en ayunas son menos útiles en este grupo de pacientes, independiente del peso corporal. Tienen mayor utilidad: la insulinemia a los 60 minutos de la PTG, Belfiore2, ATI e IITotal.