Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Angiología y Cirugía Vascular
versión On-line ISSN 1682-0037
Rev Cubana Angiol Cir Vasc vol.16 no.1 La Habana ene.-jun. 2015
ARTICULO de REVISIÓN
Hemangioma infantil
Infantile haemangioma
Dra. Yiliam de la Cruz Fornaguera
Instituto Nacional de Angiología y Cirugía Vascular (INACV). La Habana. Cuba.
RESUMEN
Introducción: los hemangiomas infantiles suponen uno de los principales motivos de consulta pediátrica. La nomenclatura para designarlo ha sufrido constantes cambios, lo que ha derivado cierta confusión. Es fundamental el conocimiento de la clasificación actual de las lesiones vasculares que pueden tener características clínicas similares, pero distinta evolución, pronóstico y tratamiento.
Objetivo: profundizar y ampliar los conocimientos sobre el diagnóstico y el tratamiento actualizado del hemangioma infantil.
Métodos: se realizó una revisión bibliográfica, la localización de artículos fue en las bases de datos informatizadas on-line Medline, Cochrane Library, Lilacs, así como el metabuscador Google. La búsquede se realizó solo entre 2009-2014.
Síntesis de la información: los hemangiomas infantiles son los tumores benignos más frecuentes en lactantes. Se observan entre el 1,1 y 2,6 %. Son más frecuentes en la raza blanca, en el sexo femenino (3:1 o 5:1). Se presentan de forma esporádica y pueden localizarse en cualquier región anatómica, con predilección en la cabeza y el cuello. Su diagnóstico es clínico, la mayoría son pequeños y no requieren de tratamiento.
Conclusiones: se considera necesario la difusión del conocimiento sobre el hemangioma infantil, ya que somos los receptores iniciales de estos pacientes y su diagnóstico oportuno es vital para iniciar un tratamiento precoz en caso necesario.
Palabras clave: hemangioma infantil, diagnóstico, clasificación, complicaciones, tratamiento médico y tratamiento quirúrgico.
ABSTRACT
Introduction: infantile hemangioma is one of the main reasons for pediatric consultation. The nomenclature used to define this type of lesion has constantly undergone changes throughout history, which has resulted in some confusion. It is essential to have knowledge on the current classification of the different vascular lesions that may have similar clinical characteristics but different progression, prognosis and treatment.
Objective: to delve into and broaden knowledge on the current diagnosis and treatment of infantile hemangioma.
Methods: a literature review was made to locate articles in the most important on-line databases, including Medline, Cochrane Library, Lilacs, and the meta-searcher Google. The years of publications comprised 2009 through 2014.
Data synthesis: infantile hemangiomas are the most frequent benign tumors in breastfed children. They account for 1.1 to 2.6 %. They are more common in Caucasians, in females (3:1 or 5:1). They occur occasionally and t can be found in any anatomical region, mainly in the head and the neck. Their diagnosis is clinical, most of them are small and do not require treatment.
Conclusions: it is necessary to spread the knowledge on infantile hemangioma as we are the first ones to receive these patients, so timely diagnosis is vital to start an early treatment if required.
Keywords: infantile hemangioma, diagnosis, classification, complications, medical and surgical treatment.
INTRODUCCIÓN
Las lesiones vasculares suponen uno de los principales motivos de consulta en pediatría. Son una importante causa de preocupación en los padres. La nomenclatura empleada para designar a este tipo de lesiones ha sufrido constantes cambios a lo largo de la historia, lo cual ha derivado en cierta confusión al aproximarse a ellas. El primer paso para realizar un correcto abordaje de las lesiones vasculares implica un conocimiento preciso de los distintos tipos existentes, al atender fundamentalmente al curso clínico y biológico.1
En 1982, Mulliken y Glowacki2 fueron los primeros en presentar una clasificación de las anomalías vasculares de acuerdo con sus características clínicas, rasgos histopatológicos y su comportamiento biológico.3 Ellos las dividieron en hemangiomas y malformaciones vasculares. Los hemangiomas no suelen estar presentes al nacimiento, o si están son de pequeño tamaño, con un crecimiento activo durante el primer año de vida, seguidos de una fase involutiva espontánea y gradual. El estudio histológico revela una proliferación de células endoteliales (tumoración benigna). Sin embargo, las malformaciones vasculares están presentes al nacimiento y muestran un crecimiento proporcional al del niño, sin tendencia a desaparecer de forma espontánea. A diferencia de los hemangiomas, no expresan marcadores indicativos de proliferación y poseen histológicamente un endotelio plano. A veces resulta complicado diferenciarlos entre sí, por lo que el conocimiento de esta clasificación es imprescindible.1,4
Es fundamental tener conocimiento de la clasificación actual de las distintas lesiones vasculares que, si bien, pueden tener características clínicas similares, tienen distinta evolución, pronóstico y tratamiento.3, 5
La modificación de la clasificación para el estudio de las anomalías vasculares fue aceptada universalmente por su utilidad, pero no se ha aplicado como se esperaba; y aún se continúa utilizando erróneamente la palabra hemangioma para nombrar lesiones vasculares congénitas, incluidas muchas malformaciones, e incluso se siguen utilizando adjetivos que aumenta la confusión tales como: capilar, cavernoso, angioma en fresa, angioma plano.1,3,6
El objetivo de este trabajo es profundizar y ampliar los conocimientos sobre el diagnóstico y el tratamiento actualizado del hemangioma infantil.
MÉTODOS
La localización de artículos se realizó en las bases de datos informatizadas on-line en el ámbito de la salud: Medline, Cochrane Library, Lilacs, así como el metabuscador Google.
La palabra "Hemangioma" fue siempre utilizada como criterio de búsqueda, de tal forma que, en las diversas exploraciones bibliográficas efectuadas, el término siempre estuvo presente en uno de los campos de búsqueda, quedando el resto de campos subordinados con la preposición "and" y completos por una de las siguientes palabras clave: infantil, diagnóstico, clasificación, complicaciones, tratamiento médico y tratamiento quirúrgico.
La búsqueda se realizó de artículos publicados entre 2009-2014 y finalizó en marzo de 2014. Los artículos encontrados fueron categorizados en artículos de revisión, estudios descriptivos y estudios de intervención.
SÍNTESIS DE LA INFORMACIÓN
TUMORES VASCULARES
Los tumores vasculares son un grupo de tumores que incluye al hemangioma de la infancia, el que tiene un comportamiento biológico de crecimiento bien definido en el primer año de vida, con una involución espontánea posterior. Los otros tumores vasculares son menos frecuentes, con un comportamiento y pronóstico distinto.3
HEMANGIOMA INFANTIL
Los hemangiomas infantiles son los tumores benignos más frecuentes en los lactantes. Se presentan hasta entre el 1,1 y 2,6 % de los neonatos a término, y alcanza entre el 10-12 en el primer año de vida.7-10 Son más frecuentes en la raza blanca,3 en el sexo femenino (3:1 o 5:1) y en los prematuros o recién nacidos con bajo peso para su edad gestacional. La mayoría se presentan de forma esporádica, pero se ha descrito casos en algunas familias que siguen un patrón de herencia autosómico dominante. Pueden localizarse en cualquier región anatómica, pero muestran predilección por la cabeza y el cuello (60 %), seguidos del tronco (25 %) y las extremidades (15 %).1
El descubrimiento de que la isoforma 1 de la proteína transportadora de la glucosa (GLUT-1) también está presente en las células endoteliales de los hemangiomas infantiles,11 con una función de barrera similar al de la placenta, los eritrocitos, la retina y el tejido nervioso, ha permitido que sea considerada como un marcador inmuno-histoquímico capaz de diferenciar los hemangiomas infantiles del resto,3 por lo que es una herramienta esencial en el estudio histopatológico de dichos tumores. Su presencia es independiente del estadio evolutivo del hemangioma.12 Además cabe señalar que también otros marcadores celulares (D2-40, Proxy-1, Ephrin B, entre otros) han ayudado a la distinción entre diferentes lesiones vasculares.13
La etiopatogenia de esta enfermedad aún no está clara y se continúa investigando, sin embargo, se han postulado las siguientes teorías:
- Una teoría señala un origen trofoblástico basado en la similitud que presentan las células placentarias y la de los hemangiomas infantiles, por compartir marcadores moleculares tales como el Glut-1, el antígeno Lewis Y, la merosina y el receptor Fc gamma II.11 Además, se ha planteado que la incidencia de los hemangiomas infantiles es mayor en los hijos de mujeres a las que se les realizó una biopsia de las vellosidades coriónicas.14,15
- Otra teoría postula un origen en las células precursoras del endotelio que son capaces de originar vasos sanguíneos (vasculogénesis).16
- Otra plantean el desarrollo de nuevos vasos a partir de los existentes (angiogénesis).17
Se puede observar en alguna ocasión que el hemangioma de la infancia ya está presente a la hora del nacimiento, y con el paso del tiempo transcurre a través de tres fases: crecimiento, estabilización y regresión.5
Por lo general, aparecen o crecen rápidamente durante las primeras semanas de vida. Esta fase de crecimiento rápido suele durar unos 2 a 4 meses, de manera que a los cuatro meses los hemangiomas ya han alcanzado, en la mayoría de los casos, el 80 % de su crecimiento. Pasados estos primeros meses el crecimiento se ralentiza y alcanza una fase de estabilización; después del primer año de vida los hemangiomas cambian de color y se aplanan a lo largo de unos años (fase de regresión). El cambio de coloración de rojo vivo a un rojo apagado, y la aparición de áreas grisáceas o blanquecinas en su interior, marcan el inicio de la regresión. La fase de regresión suele prolongarse durante varios años.5
Se estima que la involución completa tiene lugar en el 10 % de los hemangiomas infantiles por año, por lo que el 50 % lo habrán hecho a los cinco años de edad, el 70 % a los siete años, y el 90 % a los nueve años. Algunas lesiones desaparecen completamente, mientras que otras pueden dejar telangiectasias, atrofia o coloración amarillenta residual. En los casos más severos es posible apreciar tejido redundante de consistencia fibroadiposa, cicatrización, atrófica, e incluso alopecia si se produjo daño en los folículos pilosos.1,10
Sin embargo, la historia natural de cada hemangioma en particular puede variar sin que se conozca los factores que la determinan. A veces se observa hemangiomas que apenas crecen, y la forma clínica simula un precursor de hemangioma o aparecen como unas telangiectasias o máculas rosadas reticuladas que se denominan hemangiomas abortivos, hemangiomas de proliferación mínima o hemangiomas telangiectáticos. En el otro extremo, están los hemangiomas que crecen de forma prolongada, más allá del año de edad, y es conocido que desde el inicio es imposible predecir el tamaño final que va alcanzar, la duración que tendrá la fase de crecimiento o el tiempo que tardará su remisión completa. 5
ASPECTO CLÍNICO
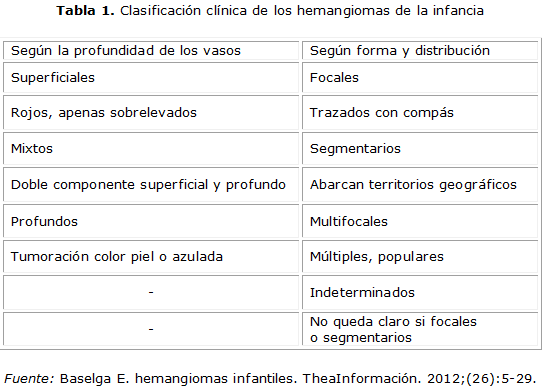
El aspecto clínico de los hemangiomas depende de la profundidad a la que se sitúen los vasos en la dermis (tabla 1), se divide en hemangiomas superficiales, profundos y mixtos:5
Hemangiomas mixtos: tienen un doble componente, el superficial que le da color, y el profundo que le da volumen.
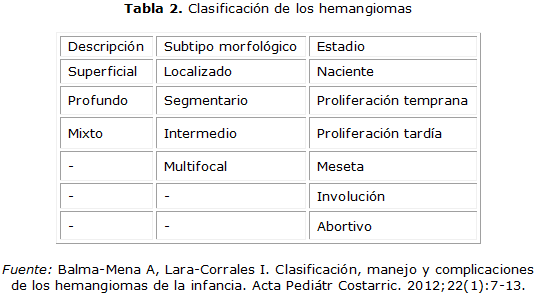
Se han utilizado otros términos para clasificar los hemangiomas, los que describen el subtipo morfológico o su estadio (tabla 2).18
En los últimos años ha tomado gran importancia la distribución de los hemangiomas, que pueden ser focal o segmentaria. Los hemangiomas focales, los más frecuentes, son aquellos que tienen una forma redondeada, como si estuvieran trazados con un compás a partir de un punto central; mientras que los segmentarios, ocupan territorios más o menos extensos de piel, con formas más o menos geográficas, y que muchas veces tiene una distribución repetitiva de paciente a paciente siguiendo unidades de desarrollo embriológico,5,19 y como se verá más adelante, tienen un peor pronóstico y mayor riesgo de asociación con otras alteraciones del desarrollo.10 Cuando no se puede determinar si un hemangioma es focal o segmentario se denomina hemangioma indeterminado.
COMPLICACIONES
La mayoría de los hemangiomas infantiles son pequeños y no requieren tratamiento,9 aunque, algunos pueden ser nebulosos por su ubicación, tamaño, distribución y porque pueden afectar estructuras vecinas durante la fase proliferativa. Además algunos hemangiomas infantiles en ubicaciones particulares se asocian con anomalías sistémicas, que deben ser estudiadas. Se estima que entre el 1-10 % de los mismos están asociados a una importante morbilidad, debido principalmente a malformaciones concomitantes y presencia de hemangiomas viscerales,20 por lo que el reconocimiento precoz de los hemangiomas de alto riesgo y un oportuno abordaje terapéutico, implicará una disminución en la morbilidad futura.
Un manejo adecuado de los hemangiomas infantiles requiere, en primer lugar, establecer un buen diagnóstico, es decir, tener claro qué tipo de anomalía vascular se está evaluado, que es esta y no otro tipo de tumor, ni una malformación vascular. Es aceptado que los hemangiomas segmentarios suelen ser tener más problemas que los focales. En segundo lugar, se debe establecer si se trata de un hemangioma infantil preocupante con riesgo de complicaciones por ubicación, número, tamaño, distribución, patrón de crecimiento, riesgo de asociación con otras enfermedades, ulceración y otros.3 La tabla 3 resume y detalla las principales complicaciones de los hemangiomas.
La ulceración es la complicación más frecuente de los hemangiomas infantiles (5-13 %) y se puede producir en cualquier tipo de hemangiomas, pero es más común en las zonas sometidas a traumatismos mecánicos, como la región labial, cervical18 y anogenital.1 Los hemangiomas ulcerados dejarán inevitablemente una cicatriz al remitir.5,21 El compromiso estético (desfiguración) junto con la ulceración, es la complicación más frecuente.
El riesgo de dejar un residuo inestético depende del tipo de angioma (superficial, mixto o profundo), de la localización y de si ha existido o no ulceración. Los hemangiomas superficiales y profundos dejan, por lo general, menos secuela que los hemangiomas mixtos. Estos, si han sido muy voluminosos, suelen dejar un residuo fibroadiposo redundante.5
DIAGNÓSTICO
El diagnóstico de los hemangiomas de la infancia es clínico,5 su historia natural tan característica permite hacer el diagnóstico sin necesidad de pruebas complementarias. En caso de plantearse dudas diagnósticas puede ser útil la realización de un eco-doppler o una resonancia magnética que permitirá determinar la naturaleza vascular de la lesión. En caso de que se plantee el diagnóstico diferencial con otros tumores vasculares o no vasculares, la realización de una biopsia cutánea y la tinción de glut-1 pueden ser esenciales.
EXÁMENES COMPLEMENTARIOS
Ecografía doopler y ecocardiografía
La ecografía es una técnica no invasiva, más o menos barata, de mucha ayuda en el enfoque inicial del paciente. Resulta útil en niños al no requerir de excesiva cooperación por parte del paciente, por lo que no es necesario el uso de sedación. La información obtenida es dependiente del equipo y del operador, por lo que este debe ser experimentado.
La ecografía de la lesión misma con el doppler color, permite determinar su origen vascular y evaluar las características del flujo sanguíneo dentro de ella, aunque no permite valorar con precisión su extensión, y este proceder está indicado en:
- Hemangiomas infantiles profundos (subcutáneos) por el diagnóstico diferencial con otros tumores vascularizados y otras anomalías arterio-venosas.22,23
- Estudio de localización y evolución de hemangiomas infantiles viscerales (hepáticos.)16
- Seguimiento evolutivo de hemangiomas infantiles complicados, para valorar su involución.
- En el síndrome de PHACE es útil para evaluar las anomalías arteriales a nivel cervical y la ecocardiografía para descartar coartación aortica.23
- La ecografía también es útil para descartar anomalías asociadas, como digrafía espinal oculta (en menores de seis meses) malformaciones genitourinarias (en hemangiomas infantiles lumbo-sacros), malformaciones cerebrales (ecografía cerebral en menores de nueve meses con hemangiomas infantiles segmentario de cara).
Resonancia magnética
Es la técnica de elección para lesiones de partes blandas, entre ellas, las anomalías vasculares. Es un examen que requiere sedación en los pacientes pediátricos, se utilizan compuestos de gadolinio como medio de contraste que son bastante seguros, en comparación con los medios de contraste yodados que se utilizan en los procedimientos que hacen uso de radiaciones ionizantes como la tomografía axial computarizada. Además de proporcionar información anatómica, también es capaz de aportar datos hemodinámicos del flujo sanguíneo.
La resonancia magnética permite diferenciar hemangiomas infantiles de malformaciones vasculares. Puede determinar con exactitud la extensión de la lesión vascular, especialmente en el área periocular o en la región del cuello. Tiene indicación en evaluación de hemangiomas infantiles lumbo-sacros, en los casos de hallazgos patológicos en la ecografía de columna o en niños mayores de seis meses para descartar disrafismo oculto o extensión intraespinal o en hemangiomas infantiles perineales extensos, para descartar anomalías urogenitales. Debe realizarse ante la sospecha de un síndrome de pelvis o sacral.23
Está indicada también en los hemangiomas infantiles segmentarios de cabeza y cuello para descartar asociaciones con malformaciones estructurales y vasculares cerebrales y evaluación de la vía aérea16; en los viscerales (sistema nervioso central, vías respiratorias, hepáticas y digestivo) y es recomendable en los tumores vasculares de presentación atípica, en algunas lesiones con alto flujo, en que persisten dudas con los resultados de la ecografía del diagnóstica.
Tomografía computarizada
La tomografía computarizada es un examen que emite radiación ionizante y requiere de sedación en los pacientes pediátricos, pero es útil para determinar la extensión de las lesiones de mayor tamaño y para evaluar la posible repercusión ósea, aunque la resonancia magnética resulta de mayor ayuda para valorar los tejidos blandos.22 Se debe agregar que es difícil diferenciar con esta técnica un hemangioma de una malformación vascular.
Biopsia
El estudio histológico es la prueba diagnóstica definitiva, ya que permite diferenciar tumores de malformaciones vasculares; distinguir los distintos tumores vasculares entre si, y diferenciarlos de otros con aspecto vascular pero de origen histológico diferente (rabdomiosarcoma, miofibroma, fibrosarcoma congénito).
El marcador inmuno-histoquímico GLUT-1 permite diferenciar los hemangiomas infantiles del resto de los tumores vasculares en todas sus fases, incluida la involutiva.1,3,5
Se debe considerar tomar biopsia frente a lesiones vasculares cuyo diagnóstico clínico en los primeros meses de vida no pueda establecerse clínicamente con seguridad y se plantee la necesidad de tratamiento activo a corto plazo.10
Otros estudios
- Hemograma y estudio de la coagulación sanguínea: para valorar anemia aguda o crónica por hemorragia de las lesiones cutáneas o viscerales o por trombocitopenia asociada.10
- Dímero D: cuando hay sospecha de un trastorno asociado a la coagulación (está aumentado).4
- Pruebas tiroideas: en hemangiomas hepáticos y hemangiomas de gran tamaño ya que pueden asociarse a hipotiroidismo.
Estudios asociados a la evaluación multidisciplinaria en cada caso por ejemplo: estudio por método endoscópico (en estudio de hemangiomas laríngeos y en hemangiomas infantiles sangrantes en el tracto digestivo).
TRATAMIENTO
El manejo de los hemangiomas infantiles es controvertido por varias razones. Quizá las más importantes sean el amplio espectro de presentaciones clínicas y la dificultad para predecir qué lesiones son inocuas y cuales pueden suponer un riesgo para el paciente. Por ello, la recomendación general es tratar cada caso de forma individual, enfrentar las posibles complicaciones de la lesión concreta con los posibles riesgos derivados del tratamiento.
Los principales objetivos a alcanzar en el tratamiento son los siguientes:1
- Prevenir o revertir las posibles complicaciones letales o con riesgo de afectación funcional.
- Prevenir deformidades estéticas permanentes.
- Reducir el estrés psicológico individual y familiar.
- Evitar procedimientos agresivos que puedan dejar defectos estéticos en aquellas lesiones con probabilidad de involucionar sin dejar secuelas.
- Prevenir o tratar adecuadamente la ulceración mediante cuidados locales y tratamientos específicos, minimizando el riesgo de infección, dolor y cicatrización.
- En muchos casos, la mejor aproximación a un hemangioma infantil consiste en no tratarlo, lo que se conoce como "intervención no activa".1
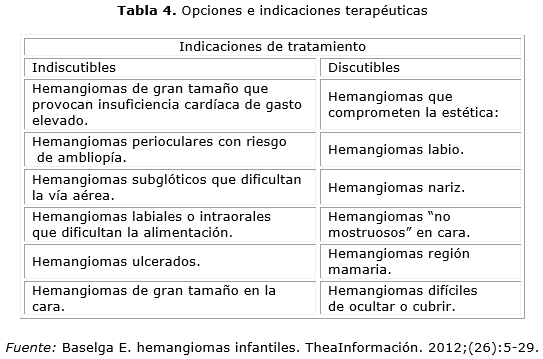
Si se decide una intervención activa, son muchas las modalidades terapéuticas existentes, con indicaciones bien definidas, las cuales se pueden resumir como sigue: 3
- Hemangiomas infantiles que implican riesgo vital, aquellos localizados en la vía aérea, los que provocan insuficiencia cardíaca, los asociados a hipotiroidismo severo, los hemangiomas infantiles hepáticos y los que comprimen estructuras del sistema nervioso central.
- Hemangiomas infantiles con repercusión funcional como son: los ubicados en la órbita (ambliopía), en el oído (pérdida de la audición), en la nariz (respiración) y en el área perineal.
- Hemangiomas infantiles que se complican con dolor y ulceración extensa.
- Hemangiomas infantiles con riesgo de secuelas estéticas importante con alto impacto psicológico como los faciales (segmentarios y en área central) y en la mama en el caso de las mujeres.24
Una vez tomada la decisión de tratar existen diversas opciones terapéuticas,5 como se muestra en la tabla 4.
Corticoides orales
Los corticoides orales son hasta ahora el tratamiento de elección en los hemangiomas infantiles complicados.21,25 La dosis con mejor relación riesgo-beneficio es entre 2 y 3 mg/kg de peso corporal en una dosis única matina.15,26 La retirada del medicamento se realiza a los dos meses, aunque es poco frecuente alargar el tratamiento si se observa recrecimiento del hemangioma durante el mismo. En los casos en que es importante obtener una respuesta rápida hay quien usa pulsos de metilprednisolona endovenosa los primeros días para pasar después a corticoides orales.5
No todos los hemangiomas responden de igual forma a los corticoides, se ha señalado que un tercio de ellos muestran una respuesta clara, otro tercio presenta una respuesta equívoca y el tercio restante puede continuar creciendo a pesar del tratamiento.
Corticoides intralesionales
En el caso de hemangiomas bien circunscritos y relativamente pequeños se pueden utilizar corticoides intralesionales. El preparado más utilizado es el acetónido de triamcinolona en dosis inferiores a 3 mg/kg de peso corporal/día inyectado de forma lenta. Se han utilizado también los corticoides de acción más rápida como la betametasona mezclada a partes iguales. Las inyecciones intralesionales se realizan con un intervalo de 3-4 semanas, aunque la respuesta al tratamiento se puede observar en el plazo de una o dos semanas.5
Propranolol
Se ha demostrado que el propranolol es un fármaco muy eficaz en el tratamiento de los hemangiomas de la infancia,21,27-33 propuesto, como opción terapéutica en lo últimos 10 años,34,35 sin embargo, aún no ha sido aprobado para el tratamiento de esta enfermedad por lo que actualmente es considerado un tratamiento de uso compasivo y cuando es empleado se hace a dosis de 1,5-3 mg/kg de peso corporal, pero por lo general se ha empleado la dosis de 2-3 mg/kg15 dividido en dos a tres dosis diarias.
La respuesta al propanolol es rápida, de manera que entre las 24 y 48 h ya se observa un cambio en la coloración del hemangioma de rojo vivo a rojo marrón-púrpura con una disminución posterior del volumen.36,37 A diferencia de los corticoides, el propanolol es efectivo en el tratamiento de los hemangiomas pasada la fase proliferativa.5
Se han utilizado también otros beta-bloqueadores como el atenolol en el tratamiento de los hemangiomas infantiles con buenos resultados.5
Timolol tópico
El Timolol al igual que el propranolol, es un beta-bloqueador no selectivo y, aunque no existe suficiente evidencia científica que pueda dar respuesta a los buenos resultados obtenidos, se está utilizando por vía tópica a concentración de 0,5 %.38 Este tratamiento, administrado dos veces al día, con o sin oclusión, ha demostrado ser eficaz en los hemangiomas muy superficiales.39
Otras opciones medicamentosa lo son el interferón,5 el imiquimod tópico,40 la vincristina,1,41 el factor de crecimiento plaquetario, y la escleroterapia con polidocanol al 3 %.42
El láser de colorante pulsado se ha utilizado con éxito en los hemangiomas infantiles, actualmente se reserva para cuando el hemangioma sea superficial o ulcerados y para las secuelas de ellos.43
Se ha postulado que un tratamiento muy precoz de los hemangiomas, en etapas muy iniciales de su desarrollo, podría abortar o prevenir el posterior crecimiento del mismo. El láser tiene una clara indicación para el tratamiento de las telangiectasias residuales que pueden quedar al remitir el tumor.5
Cirugía
En los últimos años el tratamiento quirúrgico de los hemangiomas ha recobrado interés. En general, en la fase proliferativa de los hemangiomas el tratamiento quirúrgico estaría indicado en aquellos que comprometen la vida o la visión y que no responden al tratamiento médico.44
La segunda indicación de la cirugía, siempre que sea posible practicarla, es para el tratamiento de las secuelas inestéticas, en aquellos hemangiomas que remiten de forma incompleta y en los ulcerados o sangrantes de forma persistente.1
HEMANGIOMAS CONGÉNITOS
Existen otros tipos de hemangioma, poco frecuentes, que se presentan completamente desarrollados al nacimiento y siguen un curso evolutivo diferente,45,46 independiente del sexos.45
Los grupos de trabajo de Boston, París y Arkansas confirman, la existencia de los hemangiomas congénitos rápidamente involutivos y de los hemangiomas congénito no involutivo NICH.45
El hemangioma congénito rápidamente involutivo y el hemangioma congénito no involutivo comparten similitudes en cuanto a apariencia, tamaño, localización preferente en cuero cabelludo, cuello y extremidades (próximo a articulaciones) sin tener en cuenta el sexo. Además, los hallazgos histológicos y radiológicos se solapan a menudo con los resultados encontrados en los hemangiomas infantiles. Sin embargo, ninguno de los dos tipos de hemangiomas congénitos expresan GLUT-1.
El hemangioma congénito rápidamente involutivo, tal como su nombre lo indica, involucionan rápidamente en el plazo de meses.47 Los hemangiomas congénito no involutivo o HI-CMD48 ¿qué significa la última sigla?, por el contrario, se mantienen más o menos inmodificados toda la vida.
Los hemangiomas congénitos rápidamente involutivo pueden tener dos aspectos clínicos diferentes: tumoraciones exofíticas de superficie aplanada, como si fuera una meseta, con telangiectasias en la superficie, borde de la meseta blanquecino y, a menudo, una zona de ulceración o cicatriz central o bien tumoraciones de coloración violáceo homogéneo de bordes suaves con un halo blanquecino en periferia. Estos tumores involucionan antes del año de edad.
Los hemangiomas congénitos no involutivos tienen el aspecto de placas calientes con telangiectasias gruesas en superficie y un halo blanquecino en periferia. Permanecen más o menos inmodificados durante toda la vida. Suelen ser del tipo localizado y situarse preferentemente en la parte inferior del cuerpo, y no tienden a ulcerarse.48
DIAGNÓSTICO DIFERENCIAL
Los hemangiomas infantiles y los hemangiomas congénitos, deben distinguirse principalmente de las malformaciones vasculares. Estas últimas son lesiones benignas, no tumorales (alteraciones estructurales que originan un defecto de la constitución de la pared del vaso-vasos displásicos), presentes siempre desde el nacimiento, aunque a veces no son visibles hasta semanas o meses después, con un crecimiento proporcional al corporal del niño (no involucionan), con igual frecuencia en ambos sexos, a menudo asociadas con síndromes dismórficos y GLUT-1 negativas. En ocasiones, se puede plantear el diagnóstico diferencial con otros tumores vasculares infantiles y el angioblastoma, u otros de aspecto vascular como el fibrosarcoma congénito, rabdomiosarcoma, miofibromatosis-hemangiopericitoma, teratoma, glioma nasal, lipoblastoma, dermatofibrosarcoma protuberans o neurofibroma.49
Finalmente, se considera necesario la difusión del conocimiento sobre el hemangioma infantil, ya que somos los receptores iniciales de estos pacientes, y su diagnostico oportuno es vital para iniciar un tratamiento precoz en caso necesario.
REFERENCIAS BIBLIOGRÁFICAS
1. de Lucas Laguna R. Angiomas y malformaciones vasculares, ¿qué debo saber? En: AEPap, editor. Curso de actualización pediatría 2013. Madrid: Exlibris Ediciones; 2013. p. 49-56.
2. Mulliken JB, Glowacki J. Hemangiomas and vascular malformations in infants and children: a classification based on endothelial characteristics. Plast Reconstr Surg. 1982;69:412-22.
3. Lobos HC. Hemangiomas de la infancia. Manejo actual. Rev Med Clin Condes. 2011;22(6)825-33.
4. Schwalb G, Cocca A, Attie M, Basack N, Aversa L. Malformaciones vasculares en pediatría. Hematología. 2013;17(1):55-9.
5. Baselga E. hemangiomas infantiles. TheaInformación. 2012;(26):5-29.
6. Enjolras O, Mulliken JB. Vascular tumors and vascular malformations (new issues). Adv Dermatol. 1997;13:375-423.
7. Garzon MC, Huang JT, Enjolras O, Frieden IJ. Vascular malformations: Part I. J Am Acad Dermatol. 2007;56:353-70.
8. Pérez L. Lesiones vasculares de la infancia y síndromes asociados. En: Herane MI, Urbina F, editores. Dermatología III Pediátrica. 2da ed. Chile; Salecianos Impresores; 2010. p. 41-8.
9. Schwartz RA, Sidor MI, Musumeci ML, Lin RL, Micali G. Infantile haemangiomas: a challenge in Paediatric Dermatology. J Eur Acad Dermatol Venereol. 2010;24:631-8.
10. Bruckner AL, Frieden IJ. Hemangiomas of infancy. J Am Acad Dermatol. 2003;48:477-93.
11. North PE, Milton Waner M, Mizerack A, Mrak RE, Nicholas R, Kincannon J, Suen JY, Mihm MC, et al. A unique microvascular phenotype shared by juvenile hemangiomas and human placenta. Arch Dermatol. 2001:137(5):559-70.
12. Trindade F, Tellechea O, Torrelo A, Requena L, Colmenero I. Wilms tumor 1 expression in vascular neoplasms and vascular malformations. Am J Dermatopathol. 2011;33:569-72.
13. Frieden IJ, Haggstrom AN, Drolet BA, Mancini AJ, Friedlander SF, Boon L, et al. Infantile hemangiomas: Current knowledge, future directions. Proceedings of a research workshop on infantile hemangiomas. Pediatr Dermatol. 2005;22:383-406.
14. Burton BK, Schulz CJ, Angle B, Burd LI. An increased incidence of haemangiomas in infants born following chorionic villus sampling (CVS). Prenat Diagn. 1995;15:209-14.
15. González-Díaz MP, Ramos-Gómez LI, Yañez-Sánchez JM, Marines-Sánchez HM, Páez-Garza JH. Uso sistémico de propanolol en el tratamiento de hemangiomas infantiles. Rev Mex Oftalmol. 2011;85(4):205-14.
16. López R, López JC, Belendez C, Herrero A, Mateo ME, Ramírez G. Tumores vasculares en la infancia. An Pediatr (Barc). 2010;72(02):143-5.
17. Sánchez-Carpintero I, Ruiz-Rodríguez R, López-Gutiérrez JC. Propanolol en hemangiomas infantiles: eficacia clínica, riesgos y recomendaciones. Actas Dermosifiliogr. 2011;102(10):766-79.
18. Balma-Mena A, Lara-Corrales I. Clasificación, manejo y complicaciones de los hemangiomas de la infancia. Acta Pediátr Costarric. 2012;22(1):7-13.
19. Waner M, North PE, Scherer KA, Frieden IJ, WanerA, Mihm MC. The nonrandom distribution of facial hemangiomas. Arch Dermatol. 2003;139(7):869-75.
20. Enjolras O, Gelbert F. Superficial hemangiomas: associations and management. Pediatr Dermatol. 1997;14:173-9.
21. Shayan YR, Prendiville JS, Goldman RD. Use of propranolol in treating hemangiomas. Canadian Family Physician. 2011;57:302-3.
22. Torres B. Protocolo de actuación diagnóstica de los angiomas en la infancia. Piel. 2008;23(5):249-57.
23. Léaute-Labrèze C, Prey S, Ezzedine K. Infantile haemangioma: Part I. Pathophysiology, epidemiology, clinical features, life cycle and associated structural abnormalities. J Eur Acad Dermatol Venereol. 2011;25:1245-53.
24. Léaute-Labreze C, Prey S, Ezzedine K. Infantile haemangioma: Part II. Risks, complications and treatment. J Eur Acad Dermatol Venereol. 2011;25:1254-60.
25. Kelly ME, Juern AM, Grossman WJ, Schauer DW, Drolet BA. Immuno-suppressive effects in infants treated with corticosteroids for Infantile Hemangiomas. Arch Dermatol. 2010;146:767-74.
26. Bennett ML, Fleischer AB, Chamlin SL, Frieden IJ. Oral corticosteroid use is effective for cutaneous hemangiomas: an evidence-based evaluation. Arch Dermatol. 2001;137(9):1208-13.
27. Bagazgoitia L, Torrelo A, Gutiérrez JC, Hernández-Martín A, Luna P, Gutiérrez M, et al. Propranolol for infantile hemangiomas. Pediatr Dermatol. 2011;28:108-14.
28. Breur JM, Graaf M, Breugem CC, Pasmans SGMA. Hypoglycemia as a result of propranolol during treatment of infantile hemangioma: A case report. Pediatr Dermatol. 2010;28(1):169-71.
29. Claerhout I, Buijsrogge M, Delbeke P, Walraedt S, De Schepper S, De Moerloose B, de Groote K, Decock C. The use of propranolol in the treatment of periocular infantile haemangiomas: a review. Br J Ophthalmol. 2011;95(9):1199-02.
30. Hermans DJ, van BIm, Schultze Kool LJ, Van Kerkhof PCM, Andreas Wijnen MHW, Van dervleuten CJM. Propranolol, a very promising treatment for ulceration in infantile hemangiomas: a study of 20 cases with matched historical controls. J Am Acad. Dermatol. 2011;64(5):833-8.
31. Leaute-Labreze C, Dumas de la RE, Hubiche T, Boralevi F, Thambo Jb, Taieb A. Propranolol for severe hemangiomas of infancy. N Engl J Med. 2008;358:2649-51.
32. Mhanna A, Franklin WH, Mancini AJ. Hepatic infantile hemangiomas treated with oral propranolol. A case series. Pediatr Dermatol. 2011;10-1470.
33. Sans V, de la Roque ED, Berge J, Grenier N, Boralevi F, Mazereeuw- Hautier J, et al. Propranolol for severe infantile hemangiomas: follow-up report. Pediatrics. 2009;124(3):e423-31.
34. Léauté-Labréze C, Hubiche T, Boralevi F, Dumas de la Roque E, Thambo JB, Taibeb A. Les bétabloquantes: une alternative á la corticothérapie générales dans le traitement des hémangiomes infantiles. Journées Dermatoligique Paris. 2007 Dic: 4-8.
35. Berdión Sevilla E, Hernández Viel V. El Propranolol revoluciona el tratamiento de los hemangiomas en la infancia. Medisan. 2013 [citado 6 Jun 2014];17(7):2065-7. Disponible en: http://www.scielo.sld.cu/scielo.php?script=sci_arttext&pid=S102930192013000700018&lng=es&nrm=iso
36. Fieden IJ, Drolet BA. Propanolol for infantile hemangiomas: Promise, peril, pathogenesis. Pediatric Dermatol. 2009;26:610-4.
37. Bernabeu-Wittel J, Pereyra-Rodríguez JJ, Mantrana-Bermejo ME, Fernández-Pineda I, de Agustínc JC, Conejo-Mir J. Tratamiento con Propranolol oral para hemangiomas infantiles graves: serie de 28 pacientes. Actas Dermosifiliogr. 2011;102(7):510-6.
38. Bermúdez Loizaga A. Timolol tópico: nueva terapia en el tratamiento de los hemangiomas infantiles. FH. 2012;35:48-50.
39. Pope E, Chakkittakandiyil A. Topical timolol gel for infantile hemangiomas: a pilot study. Arch Dermatol. 2010;146(5):564-5.
40. Ho NTC, Lansang P, Pope E. Topical imiquimod in the treatment of infantile hemangiomas: A retrospective study. JAAD. 2007;56(1):63-8.
41. Enjolras O, Breviere GM, Roger G, Tovi M, Pellegrino B, Varotti E, et al. Traitement par vincristine des hemangiomes graves du nourrisson. Arch Pediatr. 2004;11(2):99-107.
42. Jiménez Palacios C, Pérez Herrera C, Lugo MV La escleroterapia en el tratamiento de los hemangiomas de los tejidos blandos de la cavidad bucal en estomatología pediátrica. Acta Odontol Venez. 2000;38(2):4-8.
43. Eun-Kyung MK, Seedelft M, Drolet BA. Infantile Hemangiomas. Am J Clin Dermatol. 2013;14(2):111-23.
44. Marler JJ, Mulliken JB. Current management of hemangiomas and vascular malformations. Clin Plast Surg. 2005;32:99-116.
45. López Almaraz R, López Gutiérrez JC, Belendez Bieler C, Herrero Hernández A, Mateos González ME, Ramírez Villar G. Tumores vasculares en la infancia. An Pediatr (Barc). 2010;72(2):143e1-e15.
46. Bulliken JB, Enjolras O. Congenital hemangiomas and infantile hemangioma: missing links. J Am Acad Dermatol. 2004;50:875-82.
47. Berenguer B, González Meli B, Marín Molina C, de Tomás Palacios E. Hemangioma congénito rápidamente involutivo (RICH) que simula una fisura labial mínima. Cir Pediatr. 2010;23:130-3.
48. Scacchi MF, Luna PC, Boggio P, Abad ME, Pagotto B, Larralde M. Hemangiomas de la infancia con crecimiento mínimo o detenido. Dermatol Argent. 2012;18(4):281-5.
49. Giachetti A, Sojo MM, García-Mónaco R. Hemangiomas infantiles. Arch Argent Pediatr 2013;111(6):537-45.
Recibido: 14 de abril de 2014.
Aprobado: 22 de junio de 2014.
Yiliam de la Cruz Fornaguera. Instituto Nacional de Angiología y Cirugía Vascular. Calzada del Cerro 1551 esquina a Domínguez. Cerro 12000. La Habana. Cuba.
Dirección electrónica: liliancruz@infomed.sld.cu