PREÁMBULO
Las guías de práctica clínica (GPC) son el resultado de la compilación y evaluación de toda la evidencia relevante disponible durante el proceso de su elaboración sobre un tema en particular para ayudar a los médicos a seleccionar la mejor estrategia diagnóstica y terapéutica a aplicar en un paciente que sufre una enfermedad determinada, no solo teniendo en cuenta el resultado final, sino también sopesando los riesgos y los beneficios que entrañan cada una de ellas.
La insuficiencia cardiaca aguda definida como la rápida aparición o el empeoramiento de los síntomas o signos de insuficiencia cardiaca, (ICA) es la causa más frecuente de ingresos hospitalarios de pacientes mayores de 65 años en países desarrollados, afectando casi por igual a hombres y mujeres, aunque en el caso de estas últimas, tienen mayor edad de presentación con respecto a los hombres. La insuficiencia cardiaca puede ser desencadenada tanto por factores cardiovasculares, como por factores no cardiovasculares, siendo el síndrome coronario agudo uno de los de mayor incidencia, dada su alta morbilidad a nivel global.
Las enfermedades concomitantes son muy frecuentes en pacientes ingresados con ICA, las cuales no solo son factores de riesgo para el desarrollo de insuficiencia cardíaca, sino que también pueden complicar el diagnóstico y tratamiento, siendo la hipertensión arterial (HTA) el más prevalente de dichos trastornos concomitantes.
La ICA se puede presentar como primera manifestación de insuficiencia cardiaca (IC), así como consecuencia de una descompensación aguda de la insuficiencia cardiaca crónica, aunque es el shock cardiogénico la forma más grave de presentación.
Siendo una entidad potencialmente mortal la insuficiencia cardiaca requiere una rápida evaluación y tratamiento urgente en los servicios de emergencias, con el objetivo de lograr la sobrevida del paciente, así como reducir sus complicaciones.
La presente guía está dirigida a especialistas y residentes de cardiología, medicina interna, medicina intensiva y emergencia, medicina general integral, anestesiología y reanimación, así como a estudiantes de la carrera de medicina, teniendo como objetivo ayudar a dichos profesionales de la salud a tomar decisiones en la práctica clínica diaria basadas en los datos disponibles, así como bridar herramientas diagnósticas y terapéuticas a la hora de abordar un paciente con el diagnóstico de insuficiencia cardiaca aguda.
DESARROLLO
Definición
La insuficiencia cardiaca aguda (ICA) se define como la rápida aparición o el empeoramiento de los síntomas o signos de insuficiencia cardiaca. Es una entidad potencialmente mortal que requiere evaluación y tratamiento urgentes y típicamente conlleva a la hospitalización del paciente. (1
Dicha entidad se puede presentar como primera manifestación de la insuficiencia cardiaca (IC) o más frecuentemente, como consecuencia de una descompensación aguda de la insuficiencia cardiaca crónica; puede estar causada por una disfunción cardíaca primaria o precipitada por factores extrínsecos, más frecuente en pacientes con IC crónica. 1
Previamente considerada parte de la evolución clínica de la insuficiencia cardíaca crónica, la ICA se plantea como un trastorno diferente con epidemiología, etiología, tratamiento y resultados propios. 2
Epidemiología
La insuficiencia cardíaca aguda (ICA) constituye un problema de salud pública a nivel mundial. Solo en los EE. UU representa más de un millón de hospitalizaciones anuales, representando un costo significativo, el cual se espera que se incremente a 70 billones de dólares anuales para el 2030, siendo una de las causas más frecuentes de ingreso de los pacientes mayores de 65 años en los países desarrollados. 2
Mientras en Europa está descrita una cifra de ingresos incluso mayor. En España es una de las principales causas de hospitalización y representa una de las mayores cargas económicas y sanitarias dentro del sistema público de salud. Está asociada a una elevada mortalidad intrahospitalaria tras el alta y a unos altos índices de reingreso. 2,3
Esta entidad afecta de forma desproporcionada a los ancianos, con una edad media de 75 años en los registros de gran tamaño, afectando casi por igual a hombres y mujeres, siendo estas últimas de mayor edad con respecto a los hombres (74 años frente a 70). 2
Las diferencias entre grupos étnicos han sido estudiadas con más profusión en EE. UU. y se han centrado principalmente en las diferencias entre pacientes afroamericanos y blancos, donde según informes publicados, han descrito tasas brutas de mortalidad más bajas en afroamericanos que en pacientes no afroamericanos. 2
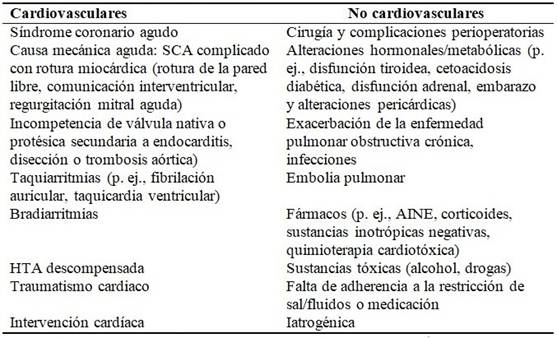
Por otra parte, las enfermedades concomitantes son muy frecuentes en pacientes ingresados con ICA, las cuales no solo son factores de riesgo para el desarrollo de insuficiencia cardíaca, sino que también pueden complicar el diagnóstico y tratamiento. La hipertensión arterial (HTA) es el más prevalente de dichos trastornos concomitantes, está presente en cerca de las dos terceras partes de los pacientes; la enfermedad arterial coronaria está presente en cerca de la mitad y la dislipidemia en más de un tercio. 2
Otros trastornos debidos a la lesión vascular producida por estas enfermedades, como el accidente cerebrovascular, la enfermedad vascular periférica y la insuficiencia renal crónica, están también presentes en la mayoría de los pacientes con ICA.2) (Cuadro 1).
Clasificación
Se han propuesto varias clasificaciones para la ICA, basadas en distintos criterios que se superponen, aunque ninguna universalmente aceptada por la heterogeneidad inherente a la entidad, (1,2 )no obstante, siguiendo el sentido práctico de las presentes guías se emplearán las siguientes:
1. Clasificación clínica*:
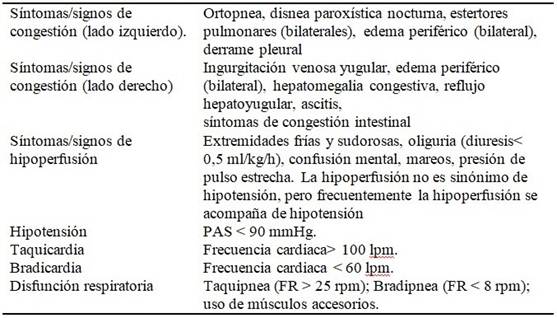
Caliente y húmedo: (bien perfundido y congestionado). (más frecuente*).
Frío y húmedo: (hipoperfundido y congestionado).
Frío y seco (hipoperfundido sin congestión).
Caliente y seco (compensado, bien perfundido, sin congestión).
*Esta clasificación puede ser útil para guiar la fase inicial del tratamiento y además aporta información pronóstica permitiendo identificar 4 grupos de pacientes.
2. Clasificación de Killip y Kimball**:
Clase I: sin signos clínicos de IC.
Clase II: IC con estertores y S3 galopante.
Clase III: edema pulmonar agudo franco.
Clase IV: shock cardiogénico, hipotensión (PAS < 90 mmHg) y evidencia de vasoconstricción periférica, como oliguria, cianosis y diaforesis.
**En el contexto de un IAM.
Formas clínicas de presentación
Insuficiencia cardíaca descompensada: este grupo está compuesto por pacientes con empeoramiento de los signos y síntomas de congestión en un trasfondo de insuficiencia cardíaca crónica, desencadenado generalmente por infecciones respiratorias, mal cumplimiento del tratamiento y aparición de ciertas comorbilidades. La evolución temporal de esta progresión puede ser aguda, subaguda o insidiosa, con síntomas gradualmente más graves a lo largo de días o semanas, todo lo cual aumenta la estadía hospitalaria, así como los reingresos y el costo hospitalario. 2,3,4
Insuficiencia cardíaca hipertensiva aguda: este grupo puede representar hasta un tercio de los ingresos hospitalarios por ICA, siendo generalmente pacientes jóvenes. En este grupo, la hipertensión puede estar desencadenada por un aumento del tono simpático asociado a la disnea y ansiedad acompañante (hipertensión reactiva), o bien la hipertensión aguda con las variaciones consiguientes de la postcarga es el desencadenante de la descompensación. Ambos mecanismos pueden participar, a la vez, en un mismo paciente. 2,4,5
Shock cardiogénico: este grupo se presenta con signos y síntomas de hipoperfusión de órganos a pesar de una precarga adecuada. La presión arterial sistólica (PAS) está reducida y con frecuencia hay datos de disfunción de órganos terminal patente o inminente (riñón, hígado, sistema nervioso central). Este grupo generalmente presenta una alta mortalidad intrahospitalaria en comparación con el resto de los grupos, lo cual ha sido atribuido a la presencia concomitante de un síndrome isquémico agudo u otras comorbilidades. 2,6
Insuficiencia cardíaca derecha aislada: relativamente es poco frecuente, está caracterizada por un síndrome de bajo volumen minuto con aumento de la presión venosa yugular, hepatomegalia e hipotensión; por lo general, se debe a infarto agudo del VD, embolia de pulmón aguda o hipertensión pulmonar grave. 2
Insuficiencia cardíaca de alto gasto: caracterizada por un volumen minuto cardiaco elevado, habitualmente con una frecuencia cardiaca alta (arritmias, tirotoxicosis, anemia, enfermedad de Paget, iatrogénica) con extremidades calientes, congestión pulmonar y en ocasiones con baja presión arterial.2) (Cuadro 2).
Exámenes complementarios
Electrocardiograma (ECG) de 12 derivaciones: rara vez es normal en la ICA (valor predictivo negativo alto); útil para identificar enfermedades cardiacas subyacentes y factores desencadenantes potenciales (FA rápida, isquemia miocárdica aguda). 7
Radiografía de tórax: puede ser una prueba útil para el diagnóstico de la ICA. La congestión venosa pulmonar, el derrame pleural, el edema intersticial o alveolar y la cardiomegalia suelen ser los hallazgos más específicos de la ICA, aunque hasta un 20 % de los pacientes con ICA la radiografía torácica es prácticamente normal, también es útil para identificar causas alternativas no cardiacas que pueden causar o contribuir a los síntomas (neumonía, signos de atrapamiento aéreo, etc.). 7
Ecocardiografía transtorácica: solo es imprescindible en pacientes con inestabilidad hemodinámica (especialmente en shock cardiogénico) y en pacientes con sospecha de alteraciones cardiacas estructurales o funcionales que pueden ser potencialmente mortales (complicaciones mecánicas, regurgitación valvular aguda, disección aórtica); nos permite evaluar: (7
Función sistólica global.
Función diastólica global.
Función ventricular derecha y la presión arterial pulmonar.
Función valvular.
Trastornos pericárdicos.
Parámetros hemodinámicos, como estimaciones de las presiones de llenado y gasto cardíaco.
Otros exámenes de laboratorio
Hemoglobina, hematocrito.
Leucograma.
Creatinfosfoquinasa (CPK) total y MB.
Creatinina.
Glicemia
Ionograma.
Gasometría arterial (la determinación sistemática de gases arteriales no es necesaria y se debe restringir a los pacientes cuya oxigenación no se puede evaluar rápidamente con oximetría de pulso).
Dímero D (para pacientes con sospecha de embolia pulmonar aguda).
Lactato sérico (< 2 mmol/l). 8
Tratamiento
Medidas generales no farmacológicas:
Traslado inmediato del paciente a la Unidad de Cuidados Intensivos Emergentes (UCIE).
Colocar al paciente en posición semisentado.
Evaluación inicial (ABCD) (recordar que es una emergencia médica).
Monitorización no invasiva (oximetría de pulso, presión arterial no invasiva, frecuencia respiratoria y cardíaca).
ECG de 12 derivaciones (SCA, arritmias rápidas o bradicardia/alteraciones de la conducción graves).
Identificación inmediata de otros factores/causas desencadenantes que llevan a la descompensación (emergencia hipertensiva, embolia pulmonar aguda, etc.).
Extracción de sangre para exámenes de laboratorio.
Oxigenoterapia solo si evidencia de hipoxemia (SaO2 < 90 %) (su empleo indebido puede inducir vasoconstricción y reducción del gasto cardíaco).
De ser necesario y estar disponible, emplear ventilación no invasiva con presión positiva continua en la vía aérea (CPAP) (por sus siglas en inglés) opresión positiva al final de la espiración en ventilación mecánica (PS-PEEP) (para los pacientes con trastorno respiratorio (frecuencia respiratoria > 25 rpm, SpO2 < 90 %), que se aplicará lo antes posible para disminuir el déficit respiratorio y la tasa de intubación endotraqueal mecánica); especialmente útil en pacientes con historia de EPOC. (Se empleará con precaución en pacientes hipotensos).
Se recomienda intubación en caso de insuficiencia respiratoria que conlleve hipoxemia (PaO2 < 60 mmHg; 8,0 kPa), hipercapnia (PaCO2 > 50 mmHg; 6,65 kPa) y acidosis (pH < 7,35) y no se puede tratar de manera no invasiva.
Medidas específicas/farmacológicas:
Diuréticos: medicamentos de elección para el tratamiento de los pacientes con ICA y signos de sobrecarga de fluidos y congestión. Los diuréticos aumentan la secreción renal de agua y sal y además tienen cierto efecto vasodilatador.
Furosemida (ámpula. 20 mg.): 20-160 mg. Endovenoso (EV) en bolo.
* Si es resistente a los diuréticos de asa, se puede valorar combinación una tiacida o con espironolactona, lo cual requiere una monitorización minuciosa para evitar la hipopotasemia, la disfunción renal y la hipovolemia.
Vasodilatadores: ejercen un efecto beneficioso doble al disminuir el tono venoso (queoptimiza la precarga) y el tono arterial (que disminuye la postcarga), por lo que también pueden aumentar el volumen latido. Los vasodilatadores son especialmente útiles para los pacientes con ICA hipertensiva, mientras que los pacientes con PAS < 90 mmHg (o con hipotensión sintomática) deben evitarlos y se emplearán con precaución en pacientes con estenosis mitral o aórtica significativa.
Nitroglicerina (tableta 0,5 mg; ámpula 5mg/5ml): se comienza con 10-20 μg/min hasta 200 μg/min.
Dinitrato de isosorbida (tableta 10 mg): se comienza con 1 mg/h hasta 10 mg/h.
Nitroprusiato de sodio (ámpula 20 mg/ml): se comienza con 0,3 μg/kg/min y aumente hasta 5 μg/kg/min.
Inotrópicos: deberán estar reservados a los pacientes con gasto cardíaco muy reducido que afecta a la perfusión de órganos vitales, lo cual ocurre más frecuentemente en la ICA hipotensiva; pueden causar taquicardia sinusal e inducir isquemia miocárdica y arritmias, especialmente los que tienen mecanismos adrenérgicos, por lo que es precisa la monitorización electrocardiográfica.
Dobutamina (bulbo. 250 mg): 2-20 μg/kg/min.
Dopamina (ámpula200 mg/4ml): 3-5 μg/kg/min, efecto (beta+); > 5 μg/kg/min, efecto (beta+), vasopresor (alfa+).
4) Vasopresores: fármacos con potente acción vasoconstrictora arterial periférica.
Noradrenalina (ámpula 4mg): 0,2-1,0 μg/kg/min.
Epinefrina (ámpula 1 mg): 0,05-0,5 μg/kg/min.
5) Profilaxis de las tromboembolias: está recomendada la profilaxis de las tromboembolias con heparina u otro anticoagulante, salvo que esté contraindicado.
6) Digoxina (ámpula 0,5 mg):está indicada fundamentalmente para pacientes con FA y frecuencia ventricular rápida (> 110 lpm) y se administra en bolos intravenosos de 0,25-0,5 mg si no se administró previamente (0,0625-0,125 mg puede ser una dosis adecuada para pacientes con disfunción renal moderada o grave).
7) Opiáceos: alivian la disnea y la ansiedad. En la ICA, no se recomienda el uso sistemático de opiáceos y deben utilizarse con precaución solo en pacientes con disnea grave, fundamentalmente con edema pulmonar. Los efectos secundarios dependientes de la dosis incluyen náuseas, hipotensión, bradicardia y depresión respiratoria (que puede requerir ventilación invasiva).
Morfina (ámpula. 10 y 20 mg): 2-5 mg EV diluido, lento; se pude administrar 3 mg más a los 30 minutos.
Petidina (ámpula. 50 y 100 mg): 25 mg EV diluido, lento. 1,2,9,10,11
Tratamiento médico en situaciones específicas
Síndrome coronario agudo: la coexistencia de estas 2 entidades clínicas (IAMCEST/ IAMSEST e ICA) caracteriza a un grupo de pacientes de riesgo muy alto para los que se recomienda estrategia de revascularización inmediata.
Emergencia hipertensiva: la ICA precipitada por un aumento rápido y excesivo de la PA se manifiesta típicamente como edema pulmonar agudo. Se debe considerar la inmediata reducción de la PA como objetivo terapéutico prioritario y se aplicará tan pronto como sea posible vasodilatadores intravenosos combinados con diuréticos de asa.
Arritmias rápidas o bradicardia/alteraciones de la conducción graves: las alteraciones graves del ritmo cardiaco en pacientes con ICA se deben solucionar urgentemente con tratamiento farmacológico, cardioversión eléctrica o uso de marcapasos transitorios, según situación hemodinámica del paciente.
Embolismo pulmonar agudo: si este se acompaña de shock/ hipotensión arterial, está recomendado el tratamiento de reperfusión primaria con trombolisis, intervención percutánea o embolectomía quirúrgica.
Shock cardiogénico: los cuadros patogénicos de shock cardiogénico van desde la IC crónica, de bajo gasto y fase avanzada, a los episodios agudos de novo debidos frecuentemente al IAMCEST, pero también causados por otras etiologías diferentes del SCA. Todo paciente con sospecha de shock cardiogénico se le debe realizar inmediatamente ECG y ecocardiografía, además está recomendado realizar inmediatamente una coronariografía con intención de revascularizar al paciente (ACTP + ICP)
El objetivo del tratamiento farmacológico es mejorar la perfusión orgánica mediante el aumento del gasto cardiaco y la PA, lo cual se puede lograr mediante la combinación de un vasopresor y un agente inotrópico (noradrenalina + dobutamina) con vigilancia estrecha mediante monitorización invasiva con una vía arterial. 11
Tratamiento con dispositivos:
Terapia de reemplazo renal: la ultrafiltración consiste en la retirada de agua plasmática a través de una membrana semipermeable en respuesta a un gradiente de presión transmembrana. No hay pruebas a favor de la ultrafiltración frente a los diuréticos del asa como primera línea de tratamiento en pacientes con ICA. Actualmente no se recomienda el uso sistemático de la ultrafiltración, que se debe reservar para pacientes que no responden al tratamiento con diuréticos.
Dispositivos de asistencia mecánica: las indicaciones convencionales del balón de contrapulsación intraaórtico (BCIA) son el apoyo circulatorio antes de la corrección quirúrgica de problemas mecánicos agudos (p. ej., rotura de comunicación interventricular y regurgitación mitral aguda), durante miocarditis aguda grave y en pacientes seleccionados con isquemia o infarto agudo de miocardio, durante y después de la revascularización percutánea o quirúrgica. 1,2,11
Pronóstico
Son numerosos los factores asociados a un mayor riesgo de morir en los pacientes con ICA, entre ellos, la edad avanzada, el sexo masculino, la presión arterial baja en el momento del ingreso, la función ventricular izquierda disminuida, la disfunción renal, la anemia, la hiponatremia y el aumento de las cifras de glicemia. Sin embargo, identificar a los pacientes en ICA de mayor riesgo en situaciones de urgencia, con peor pronóstico a corto plazo, constituye un reto para el médico práctico. 12
Criterios de ingreso
Servicio de Cardiología:
1. Paciente con ICA asociado a SCA con evidencia fuerte de este (la sola presencia de dolor torácico no justifica dicho pensamiento).
2. Paciente con EAP secundario a emergencia hipertensiva, donde sea necesario el uso de drogas EV.
3. Paciente con valvulopatía en espera de tratamiento quirúrgico (chequeo preoperatorio completo o en vías de completarse).
4. Paciente menor de 70 años en el que se diagnostique por primera vez mediante ecocardiografía una valvulopatía con criterios de severidad y posibilidad quirúrgica.
5. Paciente con disfunción valvular protésica con posibilidad de resolución ya sea mediante cirugía, trombolisis u otro tratamiento disponible.
Unidades de Cuidados Progresivos:
1. IAMCEST/ IMASEST que requiera VAM independientemente de la clasificación de Killip Kimball. (UCI Polivalente)
2. Cualquier otra causa que motive el episodio de ICA y que requiera VAM y/o uso de drogas vasoactivas. (UCI Clínica)
Servicio de Medicina Interna:
1. Cualquier paciente en el que se excluyan los criterios anteriores, una vez controlado el episodio, independientemente del número.
Elementos a tener en cuenta al alta hospitalaria
Paciente hemodinámicamente estable, con una adecuada función renal y sintomatología controlada, además con comorbilidades y/ o factores desencadenantes identificados y compensados.
Es necesario explicar tanto al paciente como a sus familiares la importancia de una adecuada adherencia al tratamiento médico, así como evitar factores desencadenantes que pudieran precipitar un nuevo episodio.
El seguimiento debe hacerse por el grupo básico de trabajo en atención primaria donde esté incluido especialistas en medicina general integral (MGI), medicina interna, psicología y cardiólogo de dicha área de salud.
CONCLUSIONES
La insuficiencia cardiaca aguda es una entidad que se presenta con relativa frecuencia en los servicios de urgencias. Su diagnóstico oportuno y el empleo de las herramientas clínicas facilitadas, así como los diferentes exámenes complementarios según se dispongan, propicia un manejo terapéutico adecuado, lo cual se traduce no solo en la sobrevida del paciente sino también en su calidad de vida y su posterior reincorporación activa a la sociedad.