Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Cirugía
versión impresa ISSN 0034-7493
Rev Cubana Cir vol.51 no.1 Ciudad de la Habana ene.-mar. 2012
ARTÍCULO ORIGINAL
Normotermia durante la circulación extracorpórea en cirugía cardiovascular pediátrica
Normothermia during extracorporeal circulation in pediatric cardiovascular surgery
MSc. Dr. Luis Marcano Sanz, MSc. Dr. Alfredo Naranjo Ugalde, MSc. Dra. Giselle Serrano Ricardo, Dr. C. Antolín Romero Suárez, Dr. Néstor Sánchez Nogueira, MSc. Dra. Katia Rivera Ladino
Cardiocentro Pediátrico "William Soler". La Habana, Cuba.
RESUMEN
Introducción: la circulación extracorpórea normotérmica en pediatría fue iniciada por Lecompte en 1995. Los reportes europeos son grandes series de casos y pocos estudios controlados.
Objetivo: evaluar el empleo de la normotermia como método de protección de órganos durante la circulación extracorpórea en niños, para intentar obtener un mayor nivel de evidencia médica e introducirla en todo el universo de trabajo.
Métodos: se realizó un estudio explicativo, controlado y prospectivo, en 100 pacientes con edades comprendidas entre los 30 días y los 18 años, que se distribuyeron aleatoriamente, con el objetivo de evaluar la normotermia durante la circulación extracorpórea. En normotermia (n= 45) se utilizó temperatura de 36º C, hematócrito mayor de 30 % y flujo de perfusión de 2,8 a 3,5 L/min/m2. En hipotermia (n= 55), hematócrito de 25 a 30 % y flujo de perfusión de 2,2 a 2,8 L/min/m2.
Resultados: ambos grupos fueron homogéneos en edad, peso y riesgo ajustado para la cirugía cardiaca. Los índices de inotrópicos y de sangrado, la frecuencia del bajo gasto cardíaco, los tiempos de circulación extracorpórea, la ventilación mecánica y de estadía en la unidad de cuidados intensivos, fueron significativamente menores con la normotermia. El riesgo relativo de bajo gasto cardiaco fue 2,62 con el uso de la hipotermia. La reducción absoluta del riesgo para dicha complicación, empleando la normotermia, fue 18 %.
Conclusiones: la normotermia durante la circulación extracorpórea en pediatría es tan segura y más eficaz que la hipotermia. La derivación cardiopulmonar normotérmica es perfectamente factible, y la necesidad de convertirla a hipotérmica es muy poco frecuente.
Palabras clave: cirugía, circulación extracorpórea, perfusión.
ABSTRACT
Introduction: the normothermia extracorporeal circulation in pediatrics was started by Lecompte in 1995. The European reports are large series of cases and few controlled studies.
Objective: to assess the use of the normothermia as a protecting method of the organs during the extracorporeal circulation in children, trying to obtain a higher level of medical evidence to its introduction in all the work universe.
Methods: a prospective, controlled and explanatory study was conducted in 100 patients aged between 30 days and 18 years randomized distributed to assess the normothermia during the extracorporeal circulation. In the normothermia (n= 45) we used a 36º C temperature, hematocrit higher than 30 % and a 2.8 to 3.5 L/min/m2 perfusion flow. In hypothermia (n= 55), hematocrit from 25 to 30 % and perfusion flow of 2.2 to 2.8 L/min/m2.
Results: both groups were homogenous in age, weight and risk fitted for cardiac surgery. The inotropic rates and of bleeding, frequency of the low cardiac output, times of the extracorporeal circulation, mechanical ventilation and os the stay in the intensive care unit (ICU) were significantly lower with normothermia. The relative risk of low cardiac output was of 2.62 with the use of hypothermia. The absolute reduction of risk for such complication, using normothermia was of 18 %.
Conclusions: the normothermia during extracorporeal circulation in pediatrics is more sage and effective than the hypothermia. The normothermia cardiopulmonary shunt is perfectly feasible and the need of to convert in hypothermia is not frequent.
Key words: surgery, extracorporeal circulation, perfusion.
INTRODUCCIÓN
La creación de la circulación extracorpórea (CEC) y el uso de un sistema corazón pulmón constituyó un hito en la cirugía cardiovascular; existe desde esa fecha un antes y un después en el tratamiento de las cardiopatías congénitas y adquiridas. La hipotermia en la protección de órganos durante la cirugía cardiaca fue utilizada antes que se incorporara la circulación extracorpórea. WG Biguelow, en Toronto, tras muchos años de investigación experimental, pudo demostrar que la hipotermia reduce las necesidades de oxígeno del organismo.1 Sealy, en 1958, comunicó por primera vez el uso exitoso de la hipotermia en combinación con la CEC en casos clínicos pediátricos.2
Actualmente existen evidencias que demuestran que la hipotermia induce efectos nocivos: mayor incidencia de infecciones, tiempo de CEC y sangrado más prolongado, alteración del aporte de oxígeno y de glucosa a los tejidos, mayor daño endotelial y prolongación del efecto proinflamatorio con síndrome de fuga capilar, así como aumento de la necesidad de apoyo hemodinámico en el posoperatorio.3-16
A la luz de los avances en el conocimiento de la hemodinámica durante la CEC y los efectos adversos de la hipotermia, emerge el uso novedoso de la normotermia como método de protección de órganos durante el procedimiento de CEC.17-23 Desde 1991 se estableció esta, en adultos, como el método de elección por el grupo de la Universidad de Toronto, en Canadá.24 En cirugía cardiaca pediátrica se utiliza por el grupo del cirujano francés Lecompte desde 1995.19 Las publicaciones europeas se limitan a describir grandes series de casos pediátricos, lo cual es objetado por la comunidad científica de la especialidad.23
El objetivo de esta investigación es evaluar el empleo de la normotermia como método de protección de órganos durante la circulación extracorpórea en niños, para intentar obtener un mayor nivel de evidencia médica e introducirla en todo el universo de trabajo.
MÉTODOS
Se realizó un estudio explicativo, controlado, aleatorio y prospectivo, para validar la hipótesis de que la normotermia es segura y más eficaz que la hipotermia durante la derivación cardiopulmonar en pacientes pediátricos. Se incluyeron 100 niños operados entre enero de 2008 y diciembre de 2010, con CEC, en edades comprendidas entre los 30 días y los 18 años. Se excluyeron intervenciones con puntuación de 1 en la escala de riesgo ajustado para la cirugía cardiaca congénita (por sus siglas en inglés RACHS-1),25 por su poca complejidad.
Se distribuyeron en 2 grupos: intervenidos en normotermia (grupo I= 45) y en hipotermia (grupo II= 55). La asignación aleatoria simple se realizó según una serie de números generados en el programa estadístico MedCalc versión 11,5, de manera que los pacientes con números pares conformaron el grupo I, experimental, y por ende, los impares; el grupo II, fue de control. La recogida de datos se realizó por una especialista de la unidad de cuidados intensivos (UCI), ajena a la intervención, según las características del ensayo ciego por terceros.26 Como se conoce que la normotermia disminuye el tiempo medio de CEC en 20 minutos, se calculó la muestra requerida para obtener una diferencia hipotética significativa de 20 al comparar 2 medias independientes, con un nivel de significación de 0,05, un poder de la prueba de 80 % y una desviación estándar de 35. El resultado fue 49 pacientes en cada grupo.
En los niños operados bajo CEC normotérmica se mantuvo la temperatura rectal en 36° C, hematócrito sobre 30 % y flujo a través de cánula aórtica de 2,8 a 3,5 L/min/m2 de superficie corporal, ajustado para mantener saturación venosa central de oxígeno (Sv02) mayor de 70 % y el ácido láctico menor de 2 mmol/L. Los operados a temperaturas por debajo de 36° C, recibieron un flujo de perfusión de 2,2 a 2,8 L/min/m2 de superficie corporal, y el hematócrito de 25 a 30 % según los mismos objetivos fisiológicos. En todos los pacientes se empleó durante el pinzamiento aórtico, cardioplejía cristaloide fría anterógrada, 20 mL/kg de peso, administrada con una frecuencia de 20 minutos. La presión de perfusión fue mantenida de 35 mmHg a 45 mmHg en los menores de 1 año de edad, y de 40 mmHg a 50 mmHg en los mayores. Se realizó hemofiltración convencional durante la CEC, y en las cardiopatías que cursan con flujo pulmonar aumentado, se realizó hemofiltración modificada al final de la derivación cardiopulmonar (DCP).
Las técnicas quirúrgicas, anestésicas y los cuidados intensivos para cada enfermedad en particular, fueron similares en ambos grupos, según las guías de buenas prácticas clínicas del hospital.27 Se calculó el índice de inotrópicos según lo descrito por Gaies.28 El índice de sangrado se determinó según la razón de las pérdidas hemáticas por los drenajes torácicos en las primeras 24 horas entre el peso en kg. Se empleó para las pruebas estadísticas el programa MedCalc versión 11,5 (2010). Como medidas de resumen se emplearon los por cientos, medias y desviación estándar en las variables de distribución normal según la prueba de Kolmogorov-Smirnov, y la mediana y el rango intercuartílico, en las que no se distribuyeron normalmente. Para el análisis estadístico de las variables cualitativas se empleó la prueba no paramétrica chi cuadrado de Pearson. En los casos con frecuencia esperada menor de 5 se empleó la prueba exacta de Fisher. Para las variables cuantitativas se empleó la prueba paramétrica t de student después de haber verificado que cumplían la hipótesis de normalidad, o en caso contrario, la prueba no paramétrica U de Mann Whitney. En términos de significación se utilizó un nivel de confianza del 95 %, y se consideró significativo todo valor de p£ 0,05 para el estadígrafo asociado a la prueba.
Para analizar la relevancia clínica se calculó el riesgo relativo (RR), y como medidas de efecto, la reducción absoluta del riesgo (RAR) y el número necesario de pacientes a tratar para reducir un evento (NNT), con sus correspondientes intervalos de confianza del 95 %. Se contó con la aprobación del Consejo Científico y del Comité de Ética de la Investigación, y se obtuvo el documento de consentimiento informado firmado por los padres, según la Declaración de Helsinki de 2008.29
RESULTADOS
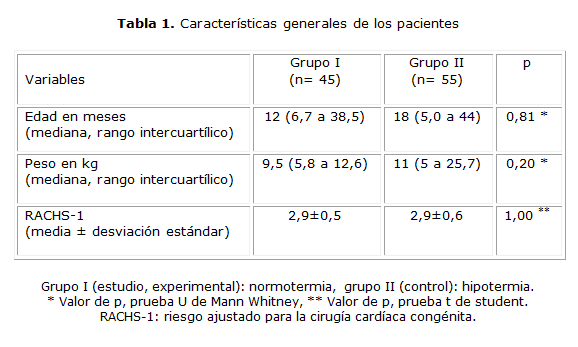
En la tabla 1 se observa que ambos grupos resultaron homogéneos en relación con la edad, peso y el riesgo ajustado para la cirugía de las cardiopatías congénitas (RACHS-1). Se operó una amplia gama de cardiopatías que se distribuyeron de forma similar entre ambos grupos. Las intervenciones más comunes fueron el cierre de la comunicación interventricular, seguido de la corrección de la tetralogía de Fallot y del defecto septal auriculoventricular completo (tabla 2).
Tabla 2. Intervenciones quirúrgicas según escala RACHS-1
| Intervenciones según | Grupo I | Grupo II | p | |||
| No. % | No. % | |||||
| Categoría 2 | 28 | 62,2 | 37 | 67,3 | 0,59* | |
| Cierre comunicación interventricular | 7 | 15,5 | 13 | 23,6 | ||
| Corrección tetralogía de Fallot | 6 | 13,4 | 9 | 16,4 | ||
| Corrección CIV + estenosis pulmonar | 5 | 11,2 | 5 | 9,1 | ||
| Liberación estenosis subvalvular aórtica | 5 | 11,2 | 5 | 9,1 | ||
| Corrección DSAV parcial | 2 | 4,4 | 3 | 5,5 | ||
| Sustitución valvular pulmonar | 1 | 2,2 | 2 | 3,6 | ||
| Cierre ventana aortopulmonar | 2 | 4,4 | 0 | 0,0 | ||
| Categoría 3 | 16 | 35,6 | 18 | 32,7 | 0,76* | |
| Corrección DSAV completo | 6 | 13,4 | 8 | 14,5 | ||
| Plastia o sustitución valvular mitral | 4 | 8,9 | 3 | 5,5 | ||
| Corrección doble salida ventrículo derecho | 2 | 4,4 | 3 | 5,5 | ||
| Corrección DATVP | 2 | 4,4 | 2 | 3,6 | ||
| Sustitución valvular aórtica | 1 | 2,2 | 2 | 3,6 | ||
| Corrección DSAV completo + DATVP | 1 | 2,2 | 0 | 0,0 | ||
| Categoría 4 | - | - | - | |||
| Plastia hipoplasia arco aórtico | 1 | 2,2 | 0 | 0,0 | 0,45** | |
* Valor de p, prueba X2 Pearson, ** Valor de p, test de Fisher.
CIV: comunicación interventricular, DSAV: defecto septal aurículoventricular, DATVP: drenaje anómalo total venas pulmonares, RACHS-1: riesgo ajustado para la cirugía cardiaca congénita.
Como se muestra en la tabla 3, el tiempo de CEC fue menor significativamente en normotermia sin que existieran diferencias en el tiempo de pinzamiento aórtico. Por otra parte, tanto el índice de inotrópicos como el de sangrado fueron significativamente menores en los intervenidos con normotermia. Asimismo, estos enfermos presentaron disminución significativa del tiempo de ventilación mecánica y de estadía en UCI. El bajo gasto cardíaco ocurrió en 5 pacientes en el grupo operado con normotermia (11,1 %) y en 16 niños en los operados con hipotermia (29 %), lo que demuestra diferencias significativas (p= 0,05). Con el empleo de la hipotermia el RR de esta complicación fue de 2,62 (95 %, IC: 1,04 a 6,59, p= 0,04). La RAR para esa complicación, empleando normotermia, fue 18 % (95 %, IC: 0,03 a 0,33). El número de pacientes a tratar empleando la normotermia en lugar de la hipotermia, para evitar un evento de bajo gasto cardiaco, fue de 6 (95 %, IC: 4 a 35). Falleció un paciente en el grupo de hipotermia, a quien se le realizó una plastia de la válvula mitral y desarrolló un bajo gasto cardiaco muy grave, atribuible a la complejidad de la lesión y de la técnica quirúrgica. La tasa de conversión de normotermia a hipotermia fue de 0.
DISCUSIÓN
Actualmente en 9 centros europeos pediátricos existe una experiencia acumulada de 12 000 intervenciones quirúrgicas en normotermia durante los últimos 15 años.23 Esta abarca un amplio espectro: técnica de Jatene para la transposición de grandes arterias, corrección de drenajes anómalos totales de venas pulmonares, interrupción del arco aórtico, síndrome de hipoplasia de cavidades izquierdas, origen anómalo de la arteria coronaria izquierda, y otras igualmente muy complejas.4,9,21,30-34 Durandy (2008), publicó su experiencia en 234 pacientes con menos de 10 kg de peso, operados con pinzamiento aórtico prolongado, y concluyó que la normotermia en esos casos es igualmente segura y beneficiosa.22
La duración de la CEC fue significativamente menor en el grupo intervenido en normotermia, debido a que no se invirtió tiempo en los procesos de enfriamiento y recalentamiento de los diferentes órganos y sistemas. Estos pacientes están menos expuestos, por tanto, a los efectos adversos de la hipotermia y de la propia DCP. Se estima que el daño que se produce en los órganos durante CEC es directamente proporcional al tiempo de duración de esta.30 En la investigación de Ly y otros (2011), la única variable con significación como factor de riesgo de mortalidad fue la duración de la DCP.33
Caputo y Alva concluyeron que la DCP normotérmica está asociada con menos estrés oxidativo comparada con la hipotérmica, además de mostrar niveles menores de la citoquina antinflamatoria IL-10 en el grupo con descenso de la temperatura.35,36 Stocker y otros (2011) no pudieron demostrar influencia del grado de hipotermia en los marcadores de las respuestas inflamatoria e inmunitaria, ni tampoco en la coagulación o en la hemodinámica. Concluyeron que la DCP hipotérmica en pediatría podría no ser deseable ni necesaria.37
La perfusión normotérmica es más sencilla de realizar, evita las alteraciones del consumo de oxígeno y en la producción de CO2 que inducen la hipotermia y el recalentamiento, deja sin lugar el debate entre las estrategias de alpha stat y pH stat, se evita la hemodilución, y la hemofiltración estaría, por tanto, solo dirigida a eliminar mediadores inflamatorios, más que el exceso de agua. Además, en normotermia se conserva mejor el flujo sanguíneo gastrointestinal y la perfusión esplácnica, y con ello se aumenta el aclaramiento hepático del lactato.19,33-35
El índice de empleo de inotrópicos fue menor en la serie de normotermia de forma significativa. Al preservar la vasomotricidad, se mantienen normales las resistencias vasculares y la presión arterial para la edad de los pacientes. El menor daño tisular explica la mejor perfusión, llenado capilar y la temperatura distal en los intervenidos en normotermia.4,11,19-21,30-35 Los operados en normotermia mostraron durante el posoperatorio inmediato menores pérdidas hemáticas. Pouart4 concluye igualmente que al evitar descender la temperatura, se disminuyen las pérdidas sanguíneas en las primeras 6 horas de operado. Se conoce que la hipotermia causa disfunción reversible de las plaquetas y altera las proteínas C, S y la trombomodulina, incluso en hipotermia ligera. La duración de la DCP y la hemodilución agravan, por sí mismas, estas alteraciones.5,10,12,33 Los pacientes operados en normotermia presentaron significativamente menores tiempos de ventilación mecánica. La retirada de esta es un momento importante en el posoperatorio, ya que significa una adecuada hemodinámica y un eficaz intercambio gaseoso. En la literatura revisada los autores coinciden en que los pacientes intervenidos sin descender la temperatura corporal, presentan menor tiempo de ventilación artificial.4,21,30,35 De forma coherente, se comprende que un paciente mejor perfundido, que requiere menos apoyos inotrópicos, sangra menos y se ventila mecánicamente menos tiempo, tendrá un ingreso en la UCI más corto, y con ello, disminuirán los costos del tratamiento.18,30,34,35
El bajo gasto cardiaco, en ambos grupos, estuvo en el rango que reporta la literatura, 11 a 32 %.15 Las medidas de efecto e impacto estadístico mostraron que el empleo de la normotermia parece tener relevancia clínica a la hora de evitar esta complicación. La hipotermia no solo induce efectos adversos sobre el miocardio, edema celular, alteración de la estabilidad de las membranas celulares, de la entrega de oxígeno, su consumo y la generación de energía, sino que dificulta también las funciones metabólicas del glucógeno, así como las endocrinas, particularmente tiroideas, que juegan un importante papel en el índice cardiaco.32,33,35,38 Además, la hipotermia aumenta la resistencia vascular sistémica y disminuye el índice cardiaco, incluso en pacientes operados sin circulación extracorpórea.7
No se evidenció daño neurológico en ninguno de los 2 grupos, aunque solo se evaluó clínicamente durante la estadía en la UCI, lo que constituye una limitación del estudio. Durandy publicó una frecuencia de 0,3 % en sus casos, mientras Paddy informó una incidencia de 0,001 %, pero con etiologías no atribuibles a la normotermia.21,32 No existen evidencias de que la hipotermia preserve las funciones cognoscitivas.9,33,34,39 Boodhwani y otros no pudieron demostrar ningún efecto neuroprotector de la hipotermia ligera (34° C), al compararla con la normotermia en relación con embolismos cerebrales detectados por doppler transcraneal, ni en pruebas neuropsicométricas realizadas 3 meses después de la cirugía.40 En pacientes pediátricos la hipotermia y hemodilución pueden descender el hematócrito por debajo de un punto crítico y comprometer el aporte de oxígeno al cerebro.39
La tasa de conversión fue 0, en ningún paciente se necesitó disminuir la temperatura durante CEC, una vez comenzada la misma en normotermia. Para Durandy16 fue de menos del 1 % entre 1 400 pacientes, y para Paddy de 1,8 % entre 653 operados.32 Es válido resaltar que la normotermia no es un punto sin retorno; si fuera necesario disminuir el flujo de perfusión, la temperatura se adaptaría a las necesidades del cirujano.
Basados en los fundamentos teóricos enunciados y en los resultados obtenidos, los autores concluyen que la circulación extracorpórea normotérmica en niños es una alternativa segura, factible y eficaz. Sin embargo, es menester esperar los resultados de otras investigaciones para asegurar que la medicina basada en la experiencia, coincide con la medicina basada en la evidencia en la generalidad del universo de trabajo.
REFERENCIAS BIBLIOGRÁFICAS
1. Bigelow WG, Lindsay WK, Greenwood WF. Hypothermia its possible role in cardiac surgery; an investigation of factors governing survival in dogs at low body temperatures. Ann Surg. 1950;132:849-66.
2. Sealy WC, Brown Jr IW, Young WG. A report on the use of both extracorporeal circulation and hypothermia for open heart surgery. Ann Surg. 1958;147:603-13.
3. Talwar S. Controversies in managing cardiopulmonary bypass in neonates and infants. Ind J Extra Corpor Technol. 2010;20:12-8.
4. Pouard P, Mauriat P, Haydar A, Gioanni S, Laquay N, Vaccaroni L, et al. Normothermic cardiopulmonary bypass and myocardial cardioplegic protection for neonatal arterial switch operation. Eur J Cardiothorac Surg. 2006;30:695-9.
5. Ranucci M, Carlucci C, Isgro G, Brozzi S, Boncilli A, Costa E, et al. Hypothermic cardiopulmonary bypass as a determinant of late thrombocytopenia following cardiac operations in pediatric patients. Acta Anaesthesiol Scand. 2009;53:1060-7.
6. Hirleman E, Larson DF. Cardiopulmonary bypass and edema: physiology and pathophysiology. Perfusion. 2008;23:311-22.
7. Campos JM. Hypothermia during cardiac surgery. Best Practice & Research Clinical Anaesthesiology. 2008;22:695-709.
8. Kiran U. Hypothermic cardiopulmonary bypass: current status. Ind J Extra Corpor Technol. 2010;20:8-11.
9. Poncelet AJ, van Steenberghe M, Moniotte S, Detaille T, Beauloye C, Bertrand L, et al. Cardiac and neurological assessment of normothermia/warm blood cardioplegia vs hypothermia/cold crystalloid cardioplegia in pediatric cardiac surgery: insight from a prospective randomized trial. Eur J Cardiothorac Surg. 2011;40:1384-90.
10. Iwata Y, Newburger J, Zurakowski D, Jonas R. Postoperative Hypothermia and Blood Loss After the Neonatal Arterial Switch Procedure. Ann Thorac Surg. 2007;84:1627-32.
11. Pigula FA, Siewers RD, Nemoto EM. Hypothermic cardiopulmonary bypass alters oxygen/glucose uptake in the pediatric brain. J Thorac Cardiovasc Surg. 2001;121:366-73.
12. Ignjatovic V, Than J, Summerhayes R, Newall F, Horton S, Cochrane A, et al. The Quantitative and Qualitative Responses of Platelets in Pediatric Patients Undergoing Cardiopulmonary Bypass Surgery. Pediatr Cardiology [serie en internet]. Oct 2011 [citado 17 de Noviembre de 2011];33(1). Disponible en: http://www.springerlink.com/content/6010m42m678p655m/
13. Yamada S. Impaired endothelial responses in patients with deep hypothermic cardiopulmonary bypass. Kurume Med J. 2004;51:1-7.
14. Mrowczynski W, Woftalik M, Zawoolzka D. Infection risk factors in pediatric cardiac surgery. Asian Cardiovasc Thorac Ann. 2002;10:329-33.
15. Gazit A, Huddleston C. Care of the Pediatric Cardiac Surgery Patient-Part 2. Current Problems in Surgery. 2010;4:261-376
16. Kurth CD, Steven JM, Nicolson SC, Jacobs ML. Cerebral oxygenation during cardiopulmonary bypass in children. J Thorac Cardiovasc Surg. 1997;113:71-9.
17. Fan Y, Zhang AM, Xiao YB, Weng Y, Hetzer R. Warm versus cold cardioplegia for heart surgery: a meta-analysis. Eur J Cardiothorac Surg. 2010;37: 912-9.
18. Durandy Y, Hulin S, Lecompte Y. Normothermic cardiopulmonary bypass in pediatric surgery. J Thorac Cardiovasc Surg. 2002;123:194.
19. Durandy Y, Hulin S. Normothermic bypass in pediatric surgery: technical aspect and clinical experience about 1400 cases. ASAIO J. 2006;52:539-42.
20. Birdi I, Regragui R, Izzat M, Bryan A, Angelini A. Influence of normothermic systemic perfusion during coronary artery bypass operations: a randomized prospective study. J Thorac Cardiovasc Surg. 1997;114:475-81.
21. Durandy Y, Hulin S. Discontinuous warm cardioplegia in paediatric cardiac surgery: preliminary results. Arch Mal Coeur Vaiss. 2006;99:103-7.
22. Durandy Y, Younes M, Mahut B. Pediatric Warm Open Heart Surgery and Prolonged Cross-Clamp Time. Ann Thorac Surg. 2008;86:1941-7.
23. Durandy Y. Warm Pediatric Cardiac Surgery: European Experience. Asian Cardiovasc Thorac Ann. 2010;18:386-95.
24. Lichtenstein SV, Ashe KA, el Dalati H, Cusimano RJ, Panos A, Slutsky AS. Warm heart surgery. J Thorac Cardiovasc Surg. 1991;101:269-74.
25. Jenkins KJ, Gauvreau K, Newburger JW, Spray TL, Moller JH, Lezzoni LI. Consensus-based method for risk adjustment for surgery for congenital heart disease. J Thorac Cardiovasc Surg. 2002;123:110-8.
26. Laporte J. Principios básicos de investigación clínica. 2ª ed. Barcelona: AstraZeneca; 2001. p. 35-7.
27. Naranjo A. Guía de Actuación Asistencial del Departamento de Cirugía Cardiovascular. Cardiocentro Pediátrico "William Soler" [homepage en internet]. La Habana: Red de la Sociedad Cubana de Cirugía; 2009 [citado 16 de marzo de 2011]. Disponible en: http://www.sld.cu/galerias/pdf/uvs/cirured /guia_de_actuacion_asistencial_ccvped.pdf
28. Gaies MG, Ohye MPH, Gurney JG, Yen AH, Napoli ML, Gajarski RJ. Vasoactive-inotropic score as a predictor of morbidity and mortality in infants after cardiopulmonary bypass. Pediatr Crit Care Med. 2010;11:234-8.
29. World Medical Association [homepage en internet]. World Medical Association, Inc; 2011 [actualizado 16 de enero de 2011; citado 16 de marzo de 2011]. Declaration of Helsinki-Ethical Principles for Medical Research Involving Human Subjects. 59th WMA General Assembly, Seoul, October 2008. Disponible en: http://www.wma.net/en/30publications/10policies/b3 /index.html
30. Cassano V, Milella L. Warm surgery, our experience. Eur J Cardiothorac Surg. 2007;31:754-5.
31. Belli E, Roussin R, Ly M, Le Bret E, Basaran M, Serraf A. Anomalous origin of the left coronary artery from the pulmonary artery associated with severe left ventricular dysfunction: results in normothermia. Ann Thorac Surg. 2010;90:856-60.
32. Padhy K, Satyanarayana P, Maharaj T, Magatapalli T, Babu T, Swain A, et al. Normothermic CPB in congenital heart disease-an experience of 653 cases. Indian J Thorac Cardiovasc Surg. 2010;26:235-8.
33. Ly M, Roubertie F, Belli E, Grollmuss O, Bui T, Roussin R, et al. Continuous Cerebral Perfusion for Aortic Arch Repair: Hypothermia Versus Normothermia. Ann Thorac Surg. 2011;92:942-8
34. Touati GD, Marticho P, Farrg M. Totally Normothermic aortic arch replacement without circulatory arrest. Eur J Cardiothorac Surg. 2007;32:263-8.
35. Caputo M, Bays S, Rogers CA, Pawade A, Parry AJ, Suleiman S. Randomized comparison between normothermic and hypothermic cardiopulmonary bypass in pediatric open-heart surgery. Ann Thorac Surg. 2005;80:982-8.
36. Alva N, Carbonell T, Palomeque J. Deep hypothermia impact on acid-base parameters and liver antioxidant status in an in vivo rat model. Can J Physiol Pharmacol. 2009;87:471-8.
37. Stocker C, Shekerdemian L, Horton S, Lee K, Eyres R, D'Udekem Y, et al. The influence of bypass temperature on the systemic inflammatory response and organ injury after pediatric open surgery: a randomized trial. J Thorac Cardiovasc Surg. 2011;142:174-80.
38. Ranasinghe A, Bonser R. Thyroid hormone in cardiac surgery. Vascular Pharmacology. 2010;52:131-7.
39. Kussman BD, Wypij D, Di Nardo JA. Cerebral oximetry during infant cardiac surgery: evaluation and relationship to early postoperative outcome. Anesth Anal. 2009;108:1122-31.
40. Boodhwani M, Rubens F, Wozny D, Rodríguez R, Nathan H. Effects of sustained mild hypothermia on neurocognitive function after coronary artery bypass surgery: a randomized, double-blind study. J Thorac Cardiovasc Surg. 2007;134:1443-52.
Recibido: 8 de abril de 2011.
Aprobado: 7 de febrero de 2012.
Luis Marcano Sanz. Cardiocentro Pediátrico "William Soler". Ave 100 y Perla, reparto Altahabana, municipio Boyeros. La Habana, Cuba. Correo electrónico: resccv@infomed.sld.cu