Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Cirugía
versión On-line ISSN 1561-2945
Rev Cubana Cir vol.56 no.1 Ciudad de la Habana ene.-mar. 2017
ARTÍCULO ORIGINAL
Caracterización de pacientes con acalasia en Cuba (2006-2015)
Characterization of achalasia patients in Cuba (2006-2015)
Vivianne M. Anido Escobar, Rosalba Roque González, Raúl Brizuela Quintanilla, Tatiana Amable Díaz, Luis Pérez Blanco, Zunilda Díaz Drake, Jorge Luis García-Menocal Hernández, Marisela Morera Pérez
Centro Nacional de Cirugía de Mínimo Acceso, La Habana, Cuba.
RESUMEN
Introducción: la acalasia es una enfermedad motora primaria del esófago con daño de la función del esfínter esofágico inferior y aperistalsis del cuerpo esofágico. Su etiología es desconocida.
Objetivo: observar el comportamiento de la epidemiología y características de pacientes con acalasia, atendidos en el Centro Nacional de Cirugía de Mínimo Acceso.
Métodos: se realizó un estudio retrospectivo, descriptivo y observacional en pacientes con acalasia, diagnosticados por manometría esofágica convencional, atendidos en el Centro Nacional de Cirugía de Mínimo Acceso desde enero del 2006 hasta diciembre de 2015.
Resultados: se diagnosticaron 322 pacientes con acalasia a través de la manometría. La enfermedad fue más frecuente en mujeres que se encontraban en la cuarta década de la vida, con más de 4 años de evolución y sin una asociación con otras enfermedades. En la manometría esofágica se registró la pobre relajación del esfínter esofágico inferior y ausencia de peristalsis.
Conclusiones: fueron identificados los rasgos típicos de la enfermedad, al ser importante el seguimiento clínico del paciente con disfagia para lograr el diagnóstico definitivo de la enfermedad.
Palabras clave: acalasia; epidemiología; manometría esofágica convencional.
ABSTRACT
Introduction: Achalasia is a primary esophageal motor disease with lower esophageal sphincter impairment and esophageal aperistalsis. Its etiology is unknown.
Objective: To observe the epidemiological behavior and characteristic of achalasia patients treated at the National Center for Minimal Invasive Surgery.
Methods: A retrospective, descriptive and observational study was performed with achalasia patients, diagnosed through conventional esophageal manometry and treated at the National Center for Minimal Invasive Surgery from January 2006 to December 2015.
Results: 332 patients were diagnosed with achalasia through manometry. The disease was more frequent in women at the forth decade of life, with more than 4 years of natural history, and without any association to other diseases. The esophageal manometry registered the poor relaxation of the lower esophageal sphincter and no peristalsis.
Conclusions: The disease typical features were identified, on being important the dysphagia patient's clinical follow-up in order to have a final diagnosis of the disease.
Key words: achalasia; epidemiology; conventional esophageal manometry.
INTRODUCCIÓN
La acalasia es una enfermedad neurodegenerativa primaria del esófago caracterizada por pérdida de la función del esfínter esofágico inferior (EEI) y aperistalsis del cuerpo esofágico.1 Tiene una baja incidencia (1: 100,000) a nivel mundial.2 Afecta desde adolescentes hasta adultos mayores, sin tener una preponderancia por algún sexo.3 Sus causas no son claras, se invoca una ganglionitis de los plexos mioentéricos del esófago, secundaria a una respuesta inmune aberrante desencadenada por una infección viral en algunos individuos genéticamente susceptibles.4 Se manifiesta clínicamente por una disfagia severa y progresiva, regurgitación, aspiración, dolor torácico y pérdida de peso.5
La manometría esofágica convencional o de alta resolución es el "gold standard" para el diagnóstico. Las características típicas de la entidad incluyen un EEI normotónico o hipertónico, con relajaciones incompletas a la deglución y ausencia de peristalsis en el cuerpo esofágico. La manometría esofágica de alta resolución (MAR) utiliza catéteres con 36 sensores estacionarios (sólidos o de perfusión) situados a 1 cm unos de otros y convierte los datos de presión registrados en un piloteo topográfico. Los datos pueden ser modificados mediante una interpolación, que genera una topografía de las presiones esofágicas de alta resolución, más sensible que la convencional, por lo que provee una información más detallada y a su vez es más sencilla de realizar que la manometría convencional.6 Como resultado de esta novedosa técnica surgió la clasificación de Chicago de los trastornos motores, en cuya actualización de 2014 se ratificaron los tres subtipos de acalasia.7 Así tenemos la tipo I (acalasia clásica o con mínima presurización esofágica), el tipo II (acalasia con compresión esofágica) y el tipo III (acalasia con espasmos).8
El tratamiento de la Acalasia se divide en farmacológico, endoscópico y quirúrgico. Este último es el de mayor aceptación, debido al desarrollo de la técnica a través de la cirugía laparoscópica (CL), donde la miotomía de Heller con funduplicatura parcial es la más variante más aceptada.9 La miotomía del EEI también puede ser realizada por vía endoscópica, una técnica conocida como miotomía peroral endoscópica (POEM), la cual se encuentra todavía en introducción.10 La dilatación endoscópica es una práctica de muchos años, desde los dilatadores rígidos, los dilatadores Starck, hasta los dilatadores neumáticos.11 Sus posibilidades de complicaciones son minimizadas por una buena técnica y la experiencia del endoscopista, aunque su inconveniente es la probabilidad de desarrollo posterior de una enfermedad por reflujo gastroesofágico. Otro método utilizado es la inyección de la toxina botulínica más en los pacientes adultos mayores o con comorbilidades en que la cirugía está contraindicada, con el inconveniente de que su repetición sea necesaria cuando cesa el efecto farmacológico de la droga.12 Alternativamente, de forma efectiva y segura se pueden utilizar prótesis autoexpandibles cubiertas.13 El tratamiento farmacológico utiliza los nitratos de acción prolongada y los anticálcicos. Desde el año 1995 se introdujo en Cuba, en el Centro Nacional de Cirugía de Mínimo Acceso (CNCMA), en La Habana, el tratamiento quirúrgico laparoscópico para la acalasia. Desde el año 2002, el centro cuenta con su propio Laboratorio de Motilidad para el estudio de esta enfermedad.
Nuestro objetivo con este estudio fue observar el comportamiento de la epidemiología y de las características de pacientes con acalasia atendidos en el Centro Nacional de Cirugía de Mínimo Acceso.
MÉTODOS
Se realizó un estudio retrospectivo, descriptivo y observacional en pacientes con diagnóstico de acalasia confirmado por manometría esofágica convencional, atendidos en el CNCMA, desde enero del 2006 hasta diciembre del 2015. Se analizó la base de datos de pacientes diagnosticados con la enfermedad en el Laboratorio de Motilidad del centro. Para la realización de las manometrías se exigió el estudio de endoscopia o radiológico previo que excluyera otras causas de obstrucción a nivel de la unión esófago-gástrica (UEG). No fueron incluidos en este reporte pacientes ya operados o con dilatación endoscópica previa a esta manometría. Las manometrías esofágicas se realizaron por método de perfusión, con equipo de Medtronic, catéteres de 4 canales de registro, a 5 cm cada uno, con el programa Polygram.Net versión 4.1.1322. La muestra quedó constituida por 322 pacientes con diagnóstico de acalasia por manometría esofágica convencional.
RESULTADOS
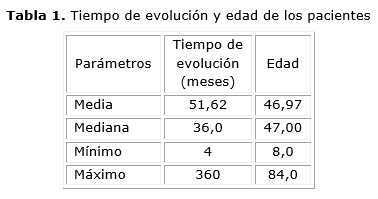
De ellos, 142 fueron masculinos (44,09 %) y 180 (55,90 %) femeninos. La edad media de los pacientes en el momento del diagnóstico fue de 47 años, el más joven de 8 años y el más anciano, 84. Aunque el tiempo transcurrido desde el inicio de la disfagia es un elemento sujeto a interpretaciones subjetivas del paciente, llama la atención que la media de tiempo desde la aparición de los síntomas hasta el diagnóstico confirmado de la enfermedad fue de 51 meses, o sea, más de 4 años (tabla 1).
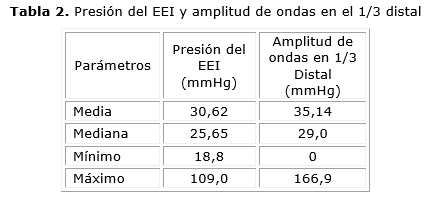
A nivel de cuerpo, un 73,6 % de pacientes presentó aperistalsis y en el resto se registraron las ondas simultáneas, descoordinadas, no propulsivas e hipotónicas (amplitud media de 35,14 mmHg, mediana en 29 mmHg) propias de la enfermedad (tabla 2). La mayoría de los pacientes refirieron disfagia a sólidos y líquidos, mientras que sólo un pequeño porcentaje (8,65 %), dolor retroesternal u odinofagia (tabla 3).
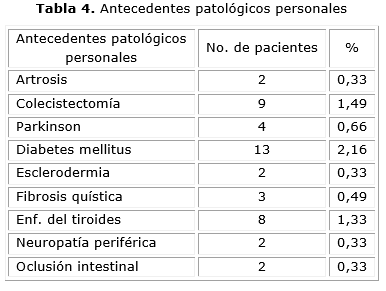
La presión media de reposo del EEI fue de 30,62 mmHg, dentro de un rango normal, aunque cercano a valores límites superiores. El rasgo más importante del EEI no fue su hipertonía, sino el fallo en la relajación de este a la deglución en 100 % de los pacientes de este estudio (considerado como parámetro normal en relajación superior al 90 % de la presión basal de reposo). No se comprobó la existencia de un antecedente patológico personal que fuera significativo en esta serie de pacientes (tabla 4).
Se observó que 50 pacientes (15,5 %) presentaron relajaciones incompletas del esfínter esofágico superior (EES), hecho que ha sido descrito por otros autores.
En cuanto al tratamiento posterior al diagnóstico, más del 50 % de estos pacientes fueron tratados en el CNCMA y los demás fueron retornados a su hospital de base para su tratamiento.
Sólo se excluyen del tratamiento quirúrgico, pacientes con contraindicaciones para la CL, tales como:
- Absolutas: Generales del abordaje laparoscópico, contraindicación para la anestesia general y pacientes con alteraciones graves de la coagulación.
- Relativas: Obesidad mórbida, cirrosis hepática (con excepción de los estadios compensados Child A y B), hernias abdominales grandes y cirugía previa del hemiabdomen superior.
La técnica de elección es la neumática, con una dilatación inicial limitada a 20 mmHg y por un tiempo no mayor de 5 minutos. Atendiendo a la respuesta (mejoría de la deglución, valorada posteriormente en consulta por la clasificación de Vantrappen y Hellemans) se realiza una sesión semanal hasta que se logre la deglución. De los pacientes atendidos en el laboratorio de motilidad, 85 % de ellos, que fueron dilatados por el diagnóstico de acalasia en este período sólo necesitaron una sesión y los restantes, dos sesiones o más. No se registraron complicaciones en el momento de la dilatación.
De los pacientes operados en el CNCMA, un 4 % recibió tratamiento con bloqueadores de los canales de calcio previo a la cirugía, con el objetivo de mejorar su estado nutricional y sus parámetros hemoquímicos (hemoglobina, proteínas totales y albúmina entre otros) y un 1,8 % necesitó tratamiento antimicótico previo a la cirugía por diagnóstico de candidiasis esofágica.
DISCUSIÓN
La acalasia es una enfermedad poco frecuente.1,15 El hecho de que el CNCMA reciba pacientes provenientes de todo el país con sospecha de esta, es lo que ha permitido adquirir mayor experiencia en su diagnóstico y manejo. Aunque es imposible tener datos nacionales objetivos (subdiagnóstico, registro de pacientes extranjeros, existencia de otro Laboratorio de Motilidad en el país, en la actualidad no activo). El registro de 9 años que analizamos en este reporte, indica un promedio de 36 nuevos pacientes diagnosticados por año en el CNCMA, para una población relativa en el país de unos 11 millones de habitantes. Algunos autores han reportado un aumento creciente en el diagnóstico de la enfermedad,16 pero para saber si es un aumento real en su prevalencia habría que tener en cuenta la expansión cada vez mayor de laboratorios de motilidad digestiva en todo el mundo, antes sólo presentes en hospitales e institutos desarrollados, lo que significa un mayor acceso de pacientes al diagnóstico definitivo de la enfermedad. La afectación entre los géneros varía según los reportes, desde no diferencias significativas,15 a una prevalencia mayor en un sexo u otro, pero no hay evidencia significativa a favor de un género.16,17 Aunque se reporta que puede aparecer en cualquier etapa de la vida, se diagnostica con mayor frecuencia en picos en la tercera y la séptima década de la vida.18 Al igual que la mayoría de los reportes sobre la incidencia de la Acalasia, no se demostró ninguna asociación significativa con otras enfermedades presentadas por el paciente. Hasta ahora la presencia del HLA-DQβ1 ha sido la única evidencia a favor de un factor de riesgo genético para la enfermedad, aunque se reportan asociaciones de interés con antecedentes de infección viral y desordenes autoinmunes o alérgicos.19,20
Aunque no se han identificado factores ambientales evidentes en relación con la enfermedad, al menos un estudio reporta un mayor riesgo de desarrollar la enfermedad en individuos con bajo estado socioeconómico, basado en la posibilidad de un aumento de riesgo de infecciones gastrointestinales.21
Los pacientes demoraron un promedio de 4 años desde el inicio de los síntomas (calculado por el paciente), hasta el momento de realización del estudio de manometría esofágica que confirmó el diagnóstico. Otros autores también han reportado un retraso de 2-3 años desde el inicio de los síntomas hasta el momento del diagnóstico.18 Esto demuestra que la disfagia tiene una instauración lenta, tolerada por el paciente en sus primeros estadios hasta que su agravamiento, vómitos y pérdida de peso motivan la búsqueda de ayuda facultativa profesional. Además, al ser la enfermedad poco frecuente en la práctica clínica, puede ser confundida en sus inicios con enfermedades más comunes como la enfermedad por reflujo gastroesofágico.22
En este estudio, la mayoría de los pacientes atendidos no tenían, ni recordaban haber tenido dolor retroesternal. La pérdida continua de peso puede ser un signo más frecuente en ellos que el dolor retroesternal. Esto sugiere la importancia del seguimiento clínico de pacientes que presenten disfagia, con estudios iniciales no concluyentes y mala respuesta al tratamiento habitual con procinéticos y repetir los exámenes hasta confirmar o denegar, de forma definitiva la enfermedad.
La presión basal de reposo del EEI, estuvo dentro de parámetros normales pero cercana al límite superior normal, siendo su pobre relajación a la deglución uno de los elementos más característicos para el diagnóstico de la enfermedad por manometría, tanto convencional como de alta resolución. A nivel de cuerpo, el mayor grupo de pacientes presentaba aperistalsis y un grupo algo menor las ondas hipotónicas, simultáneas, descoordinadas y no propulsivas, propias de la enfermedad.18 Existe ya suficiente evidencia de que la MAR ofrece ventajas con respecto a la convencional, para el estudio del cuerpo esofágico en la Acalasia, lo que puede determinar diferentes conductas terapéuticas.
Sobre los resultados de la dilatación endoscópica en el CNCMA, respecto al número de sesiones, complicaciones y seguimiento; estos no son concluyentes, ya que algunos datos están incompletos por cambio de programas digitales de registro, procedimientos realizados a pacientes de otros centros y sólo registrar las complicaciones detectadas en el momento de la dilatación. Sin embargo, los estudios que recogen seguimiento de pacientes con dilatación endoscópica señalan que el número de pacientes que necesitan más de dos sesiones para lograr la deglución es bajo; así como la ocurrencia de complicaciones endoscópicas inmediatas, de la cual la más seria es la perforación.23
CONCLUSIONES
En este estudio se demostró que en un registro de 9 años la enfermedad fue más frecuente en mujeres, en la cuarta década de la vida, sin asociación con otras enfermedades. Con un tiempo promedio de evolución de la disfagia de 4 años, pérdida de peso, ausencia de odinofagia o dolor retroesternal se debe mantener el seguimiento clínico de estos pacientes y repetir los exámenes hasta el diagnóstico definitivo de la enfermedad. Para el grupo de pacientes estudiados predominó el EEI normotónico, pero cercano al límite superior normal y la mayoría de los pacientes tenían aperistalsis en el cuerpo del esófago.
Conflicto de intereses
Los autores no declaran tener conflictos de intereses.
REFERENCIAS BIBLIOGRÁFICAS
2. von Rahden BH, Filser J, Seyfried F, Veldhoen S, Reimer S, Germer CT. [Diagnostics and therapy of achalasia]. Chirurg. 2014 Dec;85(12):1055-63.
4. Boeckxstaens GE, Zaninotto G, Richter JE. Achalasia. Lancet. 2014 Jan 4;383(9911):83-93.
9. Zurita Macias Valadez LC, Pescarus R, Hsieh T, Wasserman L, Apriasz I, Hong D, et al. Laparoscopic limited Heller myotomy without anti-reflux procedure does not induce significant long-term gastroesophageal reflux. Surg Endosc [Internet]. 2015 [cited 2016 Sep 15]; 29(6):14628 p. Available from: http://dx.doi.org/10.1007/s00464-014-3824-z.
10. von Rahden BH, Filser J, Reimer S, Inoue H, Germer CT. [Peroral endoscopic myotomy for treatment of achalasia. Literature review and own initial experience]. Chirurg. 2014 May;85(5):420-32.
11. Mikaeli J, Bishehsari F, Montazeri G, Yaghoobi M, Malekzadeh R. Pneumatic balloon dilatation in achalasia: a prospective comparison of safety and efficacy with different balloon diameters. Aliment Pharmacol Ther. 2004;20:431-6.
12. Dughera L, Battaglia E, Maggio D, Cassolino P, Mioli PR, Morelli A, et al. Botulinum toxin treatment of oesophageal achalasia in the old and oldest old: a 1-year follow-up study. Drugs Aging. 2005;22:779-83.
13. Zeng Y, Dai YM, Wan XJ. Clinical remission following endoscopic placement of retrievable, fully covered metal stents in patients with esophageal achalasia. Dis Esophagus. 2014 Feb-Mar;27(2):103-8.
14. Naranjo Hernández D, García Freyre I, Fernández Zulueta A, Verdecia Fernández F, Anido Escobar V, Pascau Illas B. Valoración manométrica del esófago de pacientes operados de acalasia mediante cirugía laparoscópica. Rev Cubana Cir [Internet]. 2008 Dic [citado 2016 Sep 15]; 47(3). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-74932008000300004&lng=es.
15. Gray RT, Coleman HG, Lau KW, McCaughey C, Coyle PV, Murray LJ, et al. Heller´s myotomy and pneumatic dilatation in the treatment of achalasia: population-based case-control study assessing long-term quality of life. Dis Esophagus [Internet]. 2015 [cited 2016 Sep 15]. Available from: http://dx.doi.org/10.1111/dote.12445.
16. Sadowski DC, Ackah F, Jiang B, Svenson LW. Achalasia: incidence, prevalence and survival. A population-based study. Neurogastroenterol Motil. 2010;22:e256-61. doi: 10.1111/j.1365-2982.2010.01511.x.
17. Eunkyung Kim, Hongsub Lee, Hye-kyung Jung and Kwang Jae Lee. Achalasia in Korea: An epidemiologic study using a national healthcare database. J Korean Med Sci.2014;29:576-80.
18. Pohl D, Tutuian R. Achalasia: an overview of diagnosis and treatment. J Gastrointestin Liver Dis. 2007 September;16(3):297-303.
19. Becker J, Niebisch S, Ricchiuto A, Schaic EJ, Lehmann G, Waltgenbach T, et al. Comprehensive epidemiological and genotype-phenotype analyses in a large European sample with idiopathic achalasia. Eur J Gastroenterol Hepatol. 2016 Jun;28(6):689-95.
20. Im SK, Yeo M, Lee KJ. Proteomic identification of proteins suggestive of inmune-mediated response or neuronal degeneration in serum of achalasia patients. Gut Liver. 2013;7:411-6.
21. Coleman HG, Gray RT, Lau KW, McCaughey C, Coyle PV, Murray LJ, et al. Socio-economic status and lifestyle factors are associated with achalasia risk: a population-based case-control study. W J Gastroenterol. 2016 april 21;22(5):4002-8.
22. Pandolfino JEA, Gawron AJA. Achalasia: A systematic review. JAMA. 2015;313(18):1841-52.
23. Enestvedt BK, Williams JL, Sonnenberg A. Epidemiology and Practice Patterns of Achalasia in a Large Multi-Center Database. Aliment Pharmacol Ther. 2011;33(11): 1209-14. doi:10.1111/j.1365-2036.2011.04655.x.
Recibido: 11 de enero de 2017.
Aprobado: 9 de febrero de 2017.
Vivianne Anido Escobar. Centro Nacional de Cirugía de Mínimo Acceso. La Habana, Cuba.
Correo: vivianne.anido08@gmail.com