Introducción
Durante el siglo xx y el paso del xxi se ha producido una aceleración económica y un progreso en el desarrollo de los países, que ha aumentado las inequidades e injusticias sociales, especialmente en las comunidades más vulnerables, por lo que se ha convertido en un reto el abordaje integral y la disminución de estas disparidades. Esto derivó en la constitución de la salud como un derecho fundamental y, por lo tanto, universal, gracias a la Declaración Universal de los Derechos Humanos (1948), donde se establece que estos derechos tienen un carácter común, son indivisibles e interdependientes. De esta forma, se hace necesario comprender que para gozar de un estado saludable es fundamental alcanzar el bienestar integral de la persona, el cual está conformado por diversas esferas;1 hay que tener en cuenta que por su complejidad debe abordarse desde diferentes sectores (políticos, geográficos, sociales, culturales, colectivos, individuales y económicos).2
De dicho reconocimiento nace la salud pública (SP), entendida como “el conjunto de políticas que busca garantizar, de una manera integrada, la salud de la población, por medio de acciones de salubridad dirigidas tanto de manera individual como colectiva; sus resultados constituyen indicadores favorables de las condiciones de vida, el bienestar y el desarrollo del país, por medio de la rectoría del Estado y la participación responsable de todos los sectores de la comunidad”.3,4,5,6 En las distintas regiones del mundo, esta definición llevó a la descripción de las funciones esenciales de la salud pública (FESP), aplicadas según las características propias de cada país. En adición, la Organización Mundial de la Salud (OMS), creó la comisión de determinantes sociales de la salud (DSS) en 2005 para abordar la salud desde la integralidad, y no solo las enfermedades de manera aislada,7 lo cual impulsó a la Organización Panamericana de la Salud (OPS) a establecer un marco regional en el que se definen 11 FESP, agrupadas en 6 dominios dirigidos transversalmente por los DSS, la atención primaria en salud (APS) y los valores esenciales.8 Entre estas funciones se destaca la octava, que se refiere a la capacitación, el desarrollo, los requerimientos, los cambios necesarios y las estrategias de aprendizaje innovador, para lograr una adecuada formación de recursos humanos (RRHH) competentes.
De tal forma, el abordaje en salud incluye áreas de impacto como los factores medioambientales, económicos, sociales y políticos, entre otros, que influyen en la cotidianidad de las poblaciones. De esta manera, la OPS en el Plan Estratégico 2014-2019, pretende “asegurar que toda la población de las Américas goce de una óptima salud y así contribuir al bienestar de sus familias y sus comunidades”, al proponer desde el trabajo conjunto con los gobiernos, la promoción de la salud desde la dimensión humana para favorecer la prevención y mejorar la calidad de vida de las personas.9 Esto condujo a que la educación médica cambiara en diversos aspectos, conforme las recomendaciones y necesidades de la población; sin embargo, la SP se ha visto estancada, especialmente en países como Colombia. Un estudio curricular, que incluyó algunas universidades de Colombia con el programa de medicina, concluyó que la implementación de estrategias de APS y el enfoque de equidad deben constituir una prioridad y se debe hacer énfasis en la equidad en salud para lograr una atención integral basada en la APS, como lo recomienda la octava FESP.10 Consecuentemente, por la ausencia de bases en SP, los profesionales recién egresados mencionan la incertidumbre experimentada y la inseguridad al momento de ejercer su práctica, factores que atribuyen a vacíos del pregrado y a la pobre preparación para responder a las demandas del país.11
Por todo lo anterior, resulta importante integrar la SP en la educación médica, con énfasis en la APS y el abordaje de los DSS para favorecer a las poblaciones y lograr la disminución de la brecha de inequidad. En este sentido, se realizó una búsqueda de artículos, a través de palabras clave, en bases de datos como Pubmed, Scopus, Science direct, etcétera, para resolver la inquietud sobre la educación médica basada en SP en Colombia y resaltar su importancia para los profesionales de la salud en el proceso educativo, que persigue una formación integral con herramientas necesarias para cerrar las brechas de inequidad en salud y prestar una atención adecuada.
Contexto normativo e impacto de la Salud Pública en Colombia
Bajo los preceptos de SP se establecen condiciones, por medio de políticas y gestión de proyectos, que protegen las dimensiones del individuo y la esfera social dentro de una comunidad.12 En este punto se entiende que los factores sociales y políticos desempeñan un papel fundamental a la hora de hablar de los DSS, de modo que los niveles de pobreza, desempleo, educación, acceso al agua potable, condiciones de vivienda y grado de inversión social, constituyen determinantes que pueden afectar gravemente la salud de la población, por lo cual se crearon diferentes normativas.
A nivel mundial se desarrolló la estrategia de APS, que establece la asistencia sanitaria al alcance de todos los individuos y las familias de la comunidad, por medios que les sean aceptables, con su plena participación, y a un costo que la comunidad y el país puedan soportar. Este concepto es promovido por la OMS, el cual se encuentra consignado en la Declaración de Alma-Ata, que establece las bases para el desarrollo de la APS y, a su vez, constituye el núcleo del sistema nacional de salud, por lo que forma parte del desarrollo económico y social.13 En este sentido, se requiere la debida participación comunitaria, la planificación de proyectos, la organización, la ejecución de planes y la administración, así como el apoyo de los diferentes niveles que aporten recursos técnicos, formación de personal, supervisión, suministros, información, financiación y participación institucional. De este modo, la APS es un escenario de atención básica de baja complejidad técnica, alta cobertura poblacional y fuerte vinculación comunitaria, que incluye el desarrollo profesional, la utilización de tecnología y el trabajo interdisciplinario, lo cual busca y gestiona un enfoque que parte de la equidad, con el propósito de disminuir las disparidades de los DSS para el mantenimiento de la salud de la población.14,15,16
La región de las Américas resulta la más inequitativa del mundo; en dependencia del país de nacimiento, la expectativa de vida, los sistemas, las características de salud y sociales varía de manera drástica esta desigualdad. Específicamente, el sistema de salud en Colombia, a lo largo del tiempo, ha tenido múltiples cambios −en 1993 la ley 100 estableció el sistema de salud que rige actualmente−, lo que ha permitido el aumento de la cobertura de salud de la población.17,18 Posteriormente, en 2007, se inició su camino hacia el establecimiento de políticas en la formación de RRHH con la ley 1164 de talento humano en salud. Esta define a aquel personal que realiza funciones de promoción, educación e información en salud, como también a todo el que ejecuta prevención, diagnóstico, tratamiento, rehabilitación y manejo paliativo de la enfermedad con adecuado desempeño y ética al actuar. De este modo se hace énfasis en la necesidad de un talento humano multidisciplinario y calificado, que logre brindar una orientación tanto individual como familiar y comunitaria de manera integral, integrada y continua.19,20 La ley 1438 de 2011 considera que la APS se encuentra constituida por componentes integrados e interdependientes: servicios de salud, acción intersectorial/transectorial por la salud y la participación social comunitaria. De este modo, la APS a nivel nacional constituye una estrategia de coordinación intersectorial que permite la atención integral e integrada desde la SP, promoción de la salud, prevención de la enfermedad, diagnóstico, tratamiento, entre otros, por medio de la cultura de autocuidado y el trabajo sobre los DSS con la participación activa en comunidad y el enfoque territorial.21
De igual forma, para 2012 se planteó el Plan Decenal de Salud Pública 2012-2021 (PDSP) por el Ministerio de Salud y Protección Social, cuyo fin resultó reconocer la importancia de la APS y de los DSS por medio de 8 dimensiones prioritarias: salud ambiental, convivencia social y salud mental, seguridad alimentaria y nutricional, sexualidad, derechos sexuales y reproductivos, vida saludable y enfermedades transmisibles, SP en emergencias y desastres, vida saludable y condiciones no transmisibles, y salud en el ámbito laboral.22 En 2015 la ley 1751 estableció la salud como derecho “autónomo e irrenunciable en lo individual y colectivo”, basado en principios de universalidad, continuidad, oportunidad y equidad; esto con el fin de fomentar el goce integral de salud en poblaciones vulnerables y brindar una atención de calidad. Así se adoptan políticas para potenciar la salud de la población y, adicionalmente, se implementan evaluaciones anuales para identificar falencias en accesibilidad, disponibilidad, aceptabilidad y calidad, lo que permite diseñar e implementar políticas públicas que mejoren aquella condición de salud.23
Consecuentemente, Colombia desarrolló la resolución 429 de 2016, que establece la adopción de la Política de Atención Integral en Salud (PAIS), la cual atiende el mejoramiento de condiciones de salud de la población, mediante la regulación de la intervención de los integrantes sectoriales e intersectoriales responsables de garantizar la atención integral. De esta forma, la coordinación entre diferentes entes institucionales implica el seguimiento de los planes territoriales de salud y otros, bajo la aplicación del Modelo Integral de Atención en Salud (MIAS). Este modelo consta de los siguientes 10 componentes fundamentales para su desarrollo:
Caracterización de la población.
Regulación de rutas integrales de atención en salud.
Implementación de la gestión integral del riesgo en salud.
Delimitación territorial del modelo.
Redes integrales de prestadores de servicios de salud.
Redefinición del rol del asegurador.
Redefinición del esquema de incentivos.
Requerimientos y proceso del sistema de información.
Fortalecimiento del recurso humano en salud.
Fortalecimiento de la investigación, innovación y apropiación del conocimiento.24
En 2019, el Ministerio de Salud y Protección Social, para avanzar en el cumplimiento de la PAIS, actualizó su modelo operativo mediante la formulación del Modelo de Acción Integral Territorial (MAITE), el cual se fundamenta en la estrategia de APS y en los enfoques de salud familiar y comunitaria, territorial, poblacional y diferencial, para dar respuesta a las prioridades de salud de la población actuales y futuras. El MAITE formula 8 líneas de acción (aseguramiento, salud pública, prestación de servicios, talento humano, financiamiento, enfoque-diferencia, articulación intersectorial y gobernanza) y define las 10 prioridades siguientes en salud pública:
Enfermedades no transmisibles: hipertensión arterial y diabetes mellitus.
Enfermedades transmisibles: malaria, dengue, tuberculosis y lepra.
Salud materna y de la mujer.
Salud infantil: maltrato infantil y malnutrición.
Salud mental: depresión, violencias de género e interpersonales.
Consumo de sustancias psicoactivas.
Salud ambiental: agua, aire, asbesto e incidentalidad vial.
VIH/SIDA.
Cáncer: mama y cuello uterino, estómago y próstata.
Migrantes.25
Desarrollo de temáticas de Salud Pública en instituciones de educación superior
Conviene subrayar que, en general, en Colombia hay políticas claras, pero existen ciertas limitaciones, como un enfoque único del manejo de la enfermedad, situación que excluye propiamente el cuidado de la salud, entendida como un estado de bienestar integral y no exclusivamente como la ausencia de la enfermedad. Otras limitantes son las inequidades en salud, la poca resolutividad en niveles primarios, las fallas regulatorias, los desafíos en sostenibilidad financiera, la desconfianza y la deshonestidad de agentes.26 Este tipo de discordancias hace reflexionar sobre qué factores resultan los que se encuentran influyendo en la implementación de APS, lo que evidencia que no puede constituir simplemente una estrategia enfocada en el área de la salud, sino un plan que promueva la intersectorialidad, con énfasis en la colaboración y la participación de diferentes actores del sector político, económico y privado.
Dado el funcionamiento actual del sistema de salud en Colombia, existen falencias en cuanto a la generación de RRHH, desde los inicios de la educación superior, lo que realmente constituye el pilar del ejercicio práctico. Dentro de la educación impartida al personal de salud, no se tiene en cuenta el concepto de APS; se educa con un enfoque en el diagnóstico y tratamiento de diversas entidades, lo que deja un gran vacío en el área de SP, que conlleva a un desconocimiento total de las herramientas para impulsar la calidad de vida y el estado de salud total de la población.
Dentro de la Declaración de Alma-Ata se consideran los RRHH como fuente principal para contrarrestar los principales problemas en salud de una comunidad. En este sentido, deben estar en contacto la academia, el sector gubernamental −toma de decisiones− y las instituciones de salud de la comunidad, con conocimiento a profundidad de la comunidad en cuestión, para lograr una atención orientada. De modo que la participación activa comunitaria permite resolver sus problemáticas en salud a partir del reconocimiento de la situación desde los pobladores, por medio de la articulación del conocimiento científico con las creencias tradicionales comunitarias, y del diálogo asertivo con los representantes comunitarios, para enfocar su trabajo en la promoción de la salud y la prevención de la enfermedad.27 En este proceso es fundamental el trabajo en equipo para lograr una adecuada articulación de las redes integradas de servicios de salud (RISS), que constituyen “la red de organizaciones que presta, o hace los arreglos para ofrecer servicios de salud equitativos e integrales a una población definida, que está dispuesta a rendir cuentas por sus resultados clínicos y económicos, y por el estado de salud de la población a la que sirve”,28 y que, junto con la APS, demarcan el camino para trabajar con equidad en el acceso a la salud, el fomento de políticas nacionales de formación, y la gestión de recursos humanos compatibles con este trabajo en red.28
Por último, en el mundo, la Responsabilidad Social Universitaria de las facultades de medicina (RSUMD), implica la necesidad de las instituciones de educación superior de integrarse a la comunidad, y proporcionar recursos y herramientas para un mayor progreso global; esta situación trae consigo la aplicación de tres elementos fundamentales: actitud de escuchar, atender las necesidades de la sociedad y tener respuesta dinámica de acuerdo con la realidad cambiante de cada comunidad. Con esto se propone el uso de herramientas de las que cada universidad dispone como la docencia, la investigación, los sitios de práctica y el área de influencia.
En 2010 se realizó un consenso de RSUMD, en el cual se determinó que las facultades de medicina debían dar respuesta a las necesidades de salud actuales y futuras; reorientar sus prioridades educativas, investigativas y de los servicios para responder a las necesidades; reforzar su gobernanza y articulación con otros agentes sociales interesados; y mejorar continuamente la calidad de la educación, la investigación y la prestación de servicios.29
Por lo anterior, la formación de médicos y demás profesionales de la salud debe centrarse en las necesidades de la población, en respuesta a un perfil epidemiológico del país. Dadas las necesidades en RRHH, los profesionales deben poseer conocimientos en APS y competencias idóneas como enfoque integral, trabajo en equipo y coordinación entre niveles; también competencias clínicas como buen trato al paciente, y atención centrada en el individuo y la familia. De modo que se necesita el uso de sistemas de información, y el análisis crítico de la evidencia, la SP y la promoción de la salud, por medio del conocimiento en epidemiología, enfermedades de vigilancia, hábitos y estilos de vida saludables.30
En este sentido, para generar el vínculo comunitario se necesitan elementos que generen un reconocimiento de las prácticas tradicionales y populares, así como respeto por la diversidad cultural que lleva al abordaje adecuado de problemas en las diferentes comunidades. Es de vital importancia que los estudiantes del área de la salud tengan contacto directo dentro de los escenarios comunitarios, donde puedan aplicar metodologías participativas sobre situaciones reales; esto permite generar un vínculo y una sensibilización ante las problemáticas de otros, con inmersión en el rol participativo de una comunidad y el logro de la apertura de espacios de participación efectiva de grupos comunitarios interesados en promover su salud y mantener estilos de vida saludables.31,32 El diálogo intercultural resulta la piedra angular en la metodología que permite reconocer y comprender las representaciones sociales y las prácticas de una población sobre su proceso de salud-enfermedad, al ser el punto de enlace entre la medicina tradicional y la medicina occidental.33,34,35,36,37
Esto genera que la OPS proponga reformas educativas que fomenten el acercamiento multidisciplinar, basadas en experiencias de vida, con el fin de que los servicios de salud satisfagan necesidades sentidas por la población, y los RRHH contribuyan al proceso de consolidación de participación social. En 2013, la OPS realizó una revisión de las competencias que requerían estos profesionales: comunicativas, de liderazgo, de trabajo colaborativo y de planeación en salud. Posteriormente, se formularon las competencias esenciales organizadas en 6 dominios y 88 competencias centradas en el papel del profesional de la salud, que se encuentran en relación directa con las funciones esenciales de SP, APS y DSS, lo que valoró la necesidad de salud de la población y las competencias que permiten desarrollar políticas de salud (Fig.).38
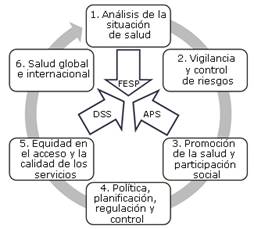 Nota: APS: Atención Primaria en Salud; FESP: Funciones Esenciales de Salud Pública; DSS: Determinantes Sociales en Salud.Fuente: Hernández Rincón, 201738
Nota: APS: Atención Primaria en Salud; FESP: Funciones Esenciales de Salud Pública; DSS: Determinantes Sociales en Salud.Fuente: Hernández Rincón, 201738
Fig Competencias esenciales en Salud Pública para las Américas.
Los enunciados anteriores nos llevan a concluir que la formación estudiantil en Colombia no promueve la reflexión crítica de esta situación, sino que busca la formación de especialistas que permanezcan en el ámbito hospitalario de altos niveles de complejidad −localizados principalmente en áreas urbanas−, y dejan a las zonas rurales aisladas de este proceso, lo que aumenta la inequidad en salud. En un estudio realizado en Colombia se pudo observar cómo diferentes universidades del territorio colombiano tienen en cuenta los temas de SP, DSS y enfoque de equidad durante el proceso de formación estudiantil. Sin embargo, dentro de los diferentes currículos se encuentran muy pocos programas en los cuales el estudiante tenga contacto directo con las comunidades y la aplicación de estas temáticas. Además, bajo el modelo biomédico, que exige una alta carga asistencial, dificulta la inclusión de los DSS y, por ende, su entendimiento para ayudar a promover la equidad dentro del país, lo que hace que en muy pocas universidades se aborde el tema de manera transversal durante la carrera y la formación.10
Conclusiones
Por lo anterior, se reconoce la importancia del desarrollo de RRHH con competencias que integren elementos de equidad, DSS y APS, como eje central durante todo el proceso educativo. De igual manera, las instituciones formadoras deben iniciar por asegurarse de que cuentan con personal calificado y comprometido, de manera que se facilite la pedagogía de los estudiantes. Asimismo, deben avanzar en la creación de una verdadera responsabilidad social por medio de una enseñanza transversal y la implementación de la SP en Colombia, para propiciar la posibilidad de tener una generación de médicos capacitados para identificar y atender los diferentes problemas de salud de una comunidad sobre la base del respeto, el diálogo, la promoción de la salud y la prevención de la enfermedad. Se busca con esto fomentar la formación hacia la atención integral, que a su vez conjugue competencias fundamentales para los profesionales como: liderazgo, humanismo, profesionalismo, trabajo en equipo, resolución de conflictos, capacidad de análisis, trabajo interprofesional e intersectorial, y competencias culturales.
Adicionalmente, los profesionales de la salud deben reconocer que para poder lograr un enfoque integral de la salud necesitan de la articulación con otros sectores y diferentes actores, para generar alternativas pedagógicas y proyectos que terminen impactando en la prevención de la enfermedad y el fomento de estilos de vida saludables en la labor de promoción de salud. Se destaca que este tipo de formación no es exclusiva de los médicos, sino de varias profesiones, pues se comparte responsabilidad en muchos temas, que constituyen puntos críticos en la aparición de ciertas enfermedades o vulnerabilidades dentro de la población.38
Por último, debe existir un equilibrio entre el modelo biomédico tradicional y el enfoque social de las profesiones de la salud, ya que la vida del estudiante promedio de medicina se encuentra, en su mayoría, dentro de un escenario hospitalario que propicia la idea del modelo hospitalocentrista, y deja de lado los DSS y su verdadero impacto en la salud de las personas. De ahí la importancia de la exposición del estudiante a la comunidad, para que este cree análisis críticos durante el proceso de formación y conozca los verdaderos problemas de su entorno, su resolutividad y las limitaciones que se tienen.














