Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
MEDISAN
versión On-line ISSN 1029-3019
MEDISAN vol.16 no.1 Santiago de Cuba ene. 2012
ARTÍCULO DE REVISIÓN
La cervicometría en la valoración del parto pretérmino
Cervicometry in the evaluation of preterm labor
Dr.C. Danilo Nápoles Méndez
Hospital Ginecoobstétrico Provincial Docente "Mariana Grajales Coello", Santiago de Cuba, Cuba.
RESUMEN
Uno de los problemas actuales de mayor importancia en medicina perinatal lo constituye el parto pretérmino, pues además de elevar la morbilidad y mortalidad perinatales, causa daño neurológico y afecta el desarrollo en los recién nacidos. En este artículo no solo se destaca el valor de la cervicometría como método de pesquisaje en población con alto riesgo de parir antes del término, sino su importancia para pronosticar la amenaza de ocurrencia de esto último cuando existen contracciones uterinas, por lo cual se describen la técnica adecuada, las vías, las indicaciones y las ventajas de este procedimiento, así como también se determina el nivel de corte para la longitud cervical en sus diferentes modalidades. Como resultado se introdujo un protocolo de atención para embarazadas con riesgo de prematuridad, basado en el empleo de la cervicometría, considerada esta última como un valioso instrumento de pesquisaje en la población seleccionada.
Palabras clave: mujer, cervicometría, parto pretérmino, prematuridad.
ABSTRACT
One of the current problems of greater importance in perinatal medicine is the preterm labor, because besides elevating the perinatal morbidity and mortality, it causes neurological damage and affects growing in the newborns. In this paper not only the value of cervicometry is highlighted as a screening method in population with high risk of preterm newborns, but also its importance to predict the occurrence threat of the last condition when uterine contractions exist, reason why the appropriate technique, approaches, indications and the advantages of this procedure are described, as well as the cut level for the cervical length is determined in its different modalities. As a result, a care protocol for pregnants with prematurity risk based on the use of cervicometry was introduced, which is considered a valuable screening tool in the selected population.
Key words: woman, cervicometry, preterm labor, prematurity.
INTRODUCCIÓN
En 1972, la Organización Mundial de la Salud (OMS) definió el parto pretérmino (PP) como aquel que se produce antes de las 37 semanas de gestación o menos de 259 días, contados a partir de la fecha de la última menstruación. Está considerado como un factor fundamental que incide sobre el aumento de la mortalidad perinatal, daña la salud del recién nacido y puede predisponer a la aparición de diversas enfermedades. Asimismo, los perinatos sobrevivientes con prematuridad extrema, presentan un mayor riesgo de experimentar retraso del desarrollo psicomotor y trastornos neurológicos durante la infancia; por tanto, las expectativas no incluyen solo la supervivencia, sino también la calidad de vida.1
Se conoce que este evento tiene un carácter multifactorial, puesto que en su ocurrencia intervienen enfermedades maternas, embarazos múltiples originados por técnicas de reproducción asistida e inductores de la ovulación, infecciones, estilos de vida y diferentes situaciones sociales -- elementos básicos en su génesis --; todo lo cual ha generado en el primer mundo un grupo de investigaciones relacionadas con la proteómica, dirigidas a encontrar biomarcadores proteicos que contemplen todas las posibles patogenias. El término biomarcador no está bien definido; pero un marcador para parto pretérmino podría incluir algún factor que permita predecir su aparición, ya sea de índole demográfica, de comportamientos personales, de hallazgos en el examen físico o de medición de alguna sustancia en un líquido biológico. Las fuentes básicas para el estudio de la proteómica en busca de biomarcadores son la placenta y el líquido amniótico, según lo afirmado en diferentes publicaciones.2-4
Lo más difícil estriba en la relación que se establece entre la dificultad para determinar su origen y el incremento de sus tasas actuales. La OMS señala que cada año se esperan 14 000 000 de partos pretérmino, lo cual constituye una verdadera epidemia. Este fenómeno ha elevado los importes por atención en las últimas 2 décadas, no solo en la fase perinatal, sino también a largo plazo; al respecto, un análisis realizado de 20 estudios reveló un considerable incremento de los costos en estos recién nacidos, tanto en el período neonatal como después del egreso hospitalario.1
Sin duda alguna, la prematuridad constituye uno de los grandes problemas por resolver en este siglo XXI, con el aporte que corresponde al desarrollo de la medicina perinatal. El avance en este campo de las ciencias médicas ha permitido alcanzar mejoras en los índices de supervivencia; sin embargo, continúan presentándose complicaciones después del nacimiento, que en muchos casos causarán secuelas visuales, auditivas, neurológicas y cognoscitivas, entre otras, e impactarán sobre la calidad de vida de estos niños. Su costo en términos de mortalidad es muy alto. Según datos recientes, mueren por esa causa 68 % en el componente de la fetal, 70 % de los recién nacidos, estos últimos en la primera semana de vida y 69 % de las defunciones perinatales.1
De lo anterior se infiere la necesidad de actuar en los diferentes niveles de atención y básicamente desarrollar su prevención como la piedra angular de su posible solución, teniendo en cuenta además que su origen multifactorial requiere seguir adentrándose en el campo de la investigación para alcanzar estos objetivos.1,2
Entre las posibles causas que pueden generar un nacimiento pretérmino, se impone considerar la función del cuello uterino en el mantenimiento de la gravidez y los partos normales, puesto que está conformado y cerrado hasta que se modifica al final del embarazo y trabajo de parto; por tanto, resulta lógico pensar que las modificaciones cervicales aparecidas antes de finalizar la gestación, permiten predecir un parto pretérmino, pero esto es solo considerando la tercera parte de las pacientes que lo experimentan, toda vez que el alto riesgo de que ello ocurra, no siempre implica variaciones en el cuello uterino. Por consiguiente, puede decirse que el cérvix modificado es solo un eslabón en la cadena de factores de riesgo que condicionan el parto pretérmino.5,6
De estas interpretaciones se deriva que la cervicometría es válida como prueba de pesquisaje para parto pretérmino, pero que solo se justifica en población con riesgo, donde se tomen en cuenta, además, la competencia del observador y el control de calidad de los equipos, pues solo así podrá contribuir a la solución de tan difícil problema de salud.6
LA CERVICOMETRÍA EN LA VALORACIÓN DEL PARTO PRETÉRMINO
- Evaluación del cérvix5-10
El método tradicional para este fin consiste en la exploración digital, mediante lo cual el obstetra ad quiere habilidades como parte de su formación; pero otro modo de evaluar es por medio de la especuloscopia, basada en la experiencia visual del observador, si bien debe especificarse que ambos procedimientos tienen limitaciones, pues además de ser sujetivos, el primero puede invadir y dislocar el tapón mucoso y acercarse a las membranas. La evaluación mediante el examen digital del cuello se realizó durante mucho tiempo con reiterados reconocimientos desde el final del segundo trimestre del embarazo hasta aproximadamente las 35 semanas, a fin de identificar a las gestantes con riesgo de parto pretérmino; más aún: tanto un proceder como otro presentan gran variabilidad interobservador, no pueden documentarse y proporcionan una limitada información sobre el orificio cervical interno, además estas valoraciones solo se refieren a la porción intravaginal del cérvix.
Se ha demostrado que mediante el tacto digital se infraestima la longitud cervical entre 0,49 y 1,41 cm; sin embargo, la cervicometría por medio de la ecografía vaginal es un procedimiento sencillo, que posee una variabilidad interobservador de solo 3 % cuando se realiza correctamente.
Entre las ventajas de la evaluación ecográfica figuran: es objetiva y no invasiva, ofrece imágenes detalladas de todas las estructuras del cuello y disminuye sustancialmente la variabilidad interobservadores.
La cervicometria puede realizarse por las vías abdominal, transperineal, transcervical y transvaginal (la primera y la última generalmente más empleadas).
- Ecografía abdominal: No deviene la prueba evaluadora ideal por las siguientes desventajas:
1. Mala reproductibilidad (requiere que la vejiga esté llena).
2. Difícil evaluación cuando la presentación está encajada.
3. Dificultad para proceder en placentas anteriores, bajas y previas, así como para evaluar en el caso de pacientes obesas.
4. Insatisfactorio en muchos casos el examen del orificio cervical interno y canal endocervical, aun cuando las condiciones sean favorables.
5. Detección sistemática del funneling (túnel), que puede pasar inadvertida.
- Ecografía transperineal: Se realiza en condiciones de riesgo: infección y sangrado vaginal. Al respecto se ha demostrado que existe una gran correlación entre las medidas vaginal y perineal, aunque las imágenes son más nítidas en la primera, pues en la segunda, 80 % de los cérvix pueden ser medidos adecuadamente, en 10 % no se identifican y en otro 10 % los orificios cervicales interno (OCI) y externo (OCE) no se pueden observar por la presencia de sombras.
- Ecografía transvaginal:
1. Resulta la ideal, pues no necesita que la vejiga esté llena.
2. Es la técnica adecuada para visualizar el cuello uterino, el funneling y todas las estructuras cervicales (por mayor cercanía del transductor a este).
No obstante, a pesar de sus ventajas pueden presentarse algunas dificultades en la visualización de estructuras cuando existen un segmento inferior poco desarrollado y fibromas uterinos, que según la ubicación de estos últimos se obstaculiza evaluar convenientemente, en algunas ocasiones, el orificio cervical interno.
- Técnica
1. Examinar a la paciente en posición ginecológica.
2. Evitar la presión excesiva sobre el cérvix, pues elonga artificialmente el cuello.
3. Colocar el transductor en el fondo de saco anterior para facilitar una vista sagital.
4. Disponer de un transductor de alta frecuencia (5 a 7 MHz).
5. Efectuar 3 movimientos: anteroposterior para lograr centrar el cuello, laterales para identificar el canal cervical y rotatorio para visualizar completamente el conducto cervical.
6. Realizar 3 mediciones como mínimo en cada exploración, puesto que la posible variación entre estas debe oscilar entre 2-3 mm aproximadamente cuando las ejecutan profesionales expertos, quienes deberán tomar en cuenta la más corta.
7. Explorar en cada medición durante alrededor de 3 minutos, aunque algunos autores la prolongan hasta los 5.
8. Ejecutar al menos una medición con estrés, ya sea durante un pujo sostenido, una contracción uterina o el empuje del fondo uterino por 15 segundos, con el fin de apreciar mejor la competencia del OCI; también se considerará el ancho de la protrusión de las membranas cuando se produzca.
9. Identificar bien el orificio cervical interno, el externo y la mucosa endocervical, muy importante en la afirmación de la presencia del orificio cervical interno.
10. Definir la existencia de funneling, cuyo grado puede determinarse a través de la mucosa endocervical.
11. Establecer el diagnóstico diferencial con un segmento engrosado, pues la ausencia de mucosa endocervical lo excluye.
12. Evaluar cambios dinámicos en el cuello uterino.
13. Determinar la longitud de la porción cerrada del cuello endocervical cuando ambos labios del cérvix tienen el mismo grosor.
14. Recordar que en pacientes con cuello muy corto (menos de 15 mm de largo) no se observa generalmente la curvatura del canal.
15. Considerar que la distancia entre el OCI y el OCE no siempre se presenta como una línea recta, pues en 50 % de las pacientes es curva.
16. Tener en cuenta que si bien el OCI suele ser plano o adquirir una configuración isósceles, el externo se conforma simétricamente.
17. Medir en una línea recta o por la curva del canal, tomando varias líneas rectas y sumarlas, pues ambos métodos son correctos.
18. No olvidar nunca que las contracciones uterinas pueden modificar la longitud cervical y que, por tanto, cuando ocurren, deben medirse en el momento de su acmé.
- Variables medibles a través de la ecografía transvaginal
1. Longitud del cérvix (en el canal cervical). En él puede medirse la longitud total, definida como la distancia entre el OCI y OCE, independientemente de la presencia de funneling. La longitud cervical efectiva es la distancia entre el OCE y el OCI o entre el OCE y el vértice del funneling.
2. Valoración del OCI.
3. Maduración o no del cuello, definido por la presencia o ausencia de área glandular.
4. Visualización del área glandular como una zona hiperecoica o hipoecoica alrededor del canal cervical, que corresponde al área histológica; de hecho, su desaparición es un elemento que apunta hacia la maduración cervical.
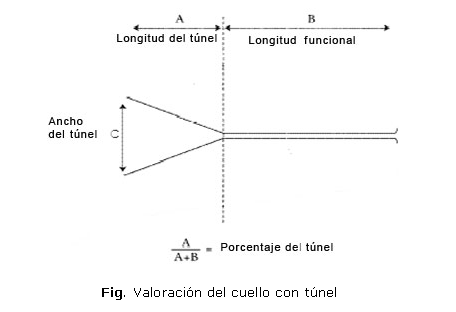
5. Presencia de funneling o no. En la figura se mide la longitud y se calcula el porcentaje de tunelización. La existencia de esto último a partir del OCI requiere cuando menos que esa especie de embudo se dilate 5 mm, con vértice en el canal cervical. La amplitud del túnel se corresponde con la dilatación del OCI y es posible medir su longitud funcional.
En esa representación gráfica se impone aclarar cómo debe interpretarse el porcentaje del funneling a partir del concepto estadístico de proporción, dado que esta última es una relación por cociente que se establece entre el número de unidades de análisis perteneciente a un grupo o categoría A de una variable (longitud del tunel) y el total de las unidades de análisis (n); sin embargo, en este caso la categoría B se refiere a la longitud funcional del cuello -- como se indica en la figura --, por lo cual suele utilizarse A + B como denominador en lugar de n para evidenciar que el numerador se halla incluido en este, de donde se colige que ambos términos de fracciones no son disjuntos como en el cálculo de la razón, donde uno no se encuentra contemplado en el otro. De lo anterior se concluye que la palabra porcentaje significa aquí multiplicar dicha proporción por 100: A/A + B por 100 (porcentaje del funneling)
Brown et al9 introdujeron los vocablos que definen los cambios anatómicos y morfológicos cervicales durante el embarazo en formas de Y, U y V. La primera de esas configuraciones (también descrita en T) es la forma normal; la segunda, una curva exagerada; y la tercera, la tunelización como tal, consistente en la separación de puntos de unión del OCI de 5 mm o más. Berghella et al10 plantean que un funneling menor de 25 % no se relaciona con parto pretérmino, pero cuando aumenta por encima de 40 %, la relación puede ser directa; también se ha señalado que la evaluación del acortamiento cervical no debe constituir la única variante a evaluar, pues se ha visto que el cérvix puede estar dilatado sin acortarse.
- Evolución del cérvix5-7,10-13
El cuello es una estructura biomecánica importante para mantener el equilibrio con el cuerpo uterino y dar término cronológico a la gestación. En la gran mayoría de los estudios se señala que disminuye progresivamente a medida que progresa el embarazo; en otros, que aumenta; y en unos terceros, que no se modifica, pero de todos modos se tiende a aceptar que su longitud se reduce.
Durante la gravidez, si bien el cérvix mide normalmente de 3 a 4 cm, tanto en el segundo trimestre como inicio del tercero, se ha demostrado que para el tercer mes del embarazo, la elongación que comienza a experimentar el istmo ayuda a diferenciar estructuras, de manera que ya en el quinto pueden delimitarse de forma evidente el segmento inferior y el cuello; conocimiento este de suma importancia para interpretar adecuadamente las imágenes ecográficas.
Para Manzanares et al,11 si bien la longitud habitual del cérvix es de 3,5 cm y disminuye ligeramente durante la gravidez normal, esa reducción resulta mucho más acentuada en las gestaciones gemelares.
También se ha planteado que a pesar de la dispersión de los valores cuando avanza la gravidez, las estimaciones percentilares revelan el descenso del percentil 5 de 23,9 mm en el segundo trimestre a 14 mm en el tercero cuando se trata de un embarazo único; pero no ocurre igual cuando es múltiple, pues en ese caso se acorta la longitud cervical media y descienden los percentiles a medida que progresa la gestación, sobre todo a partir del segundo trimestre: del percentil 5 de 25 mm a 10 mm en el tercer trimestre.
UNA AFIRMACIÓN incuestionable ES QUE EL RIESGO DE PREMATURIDAD RESULTA INVERSAMENTE PROPORCIONAL A LA LONGITUD del cérvix.
Moco cervical: Constituye una estructura bien establecida para la defensa del medio interno, conformado básicamente por agua y compuestos orgánicos e inorgánicos. Cuando se reduce la longitud cervical, se convierte en un tapón pequeño y corto que casi superpone sus extremos internos y externo, con lo cual pierde su función defensiva y puede asociarse fácilmente a infecciones subclínicas y líquido amniótico fangoso, que facilitan la ocurrencia de parto pretérmino y síndrome de infección del mencionado líquido.
- Líquido amniótico fangoso (sludge)8,10
Desde el punto de vista ecográfico, esta definición indica la presencia de un agregado denso de partículas flotantes en el líquido amniótico, muy cerca del orificio cervical interno, como muestra de la invasión por microorganismos en el medio interno, que en estas condiciones presenta los siguientes componentes:
1. Porciones del tapón mucoso
2. Epitelio cervical
3. Fragmentos de membranas corioamnióticas
Participación de células procedentes de múltiples estructuras: amnios, corion, decidua, neutrófilos, macrófagos, trofoblásticas y asesinas naturales. Es considerado estéril.
4. El sludge es la respuesta inmune del organismo como defensa ante la invasión microbiana.
En el medio interno, los microorganismos acuden a diferentes formas de protección, una de las cuales se ha definido como la introducción en la matriz de compuestos poliédricos conocidos como biofilms. Las bacterias pueden permanecer viables dentro de esas estructuras y los leucocitos penetrar en su interior, lo cual ha sido demostrado in vitro; sin embargo, estos son incapaces de fagocitar los microorganismos allí presentes. Se ha planteado la posibilidad de que un líquido amniótico con sludge pueda presentar múltiples biofilms.
INDICACIONES DE LA CERVICOMETRÍA5-7,14,15
1. Pacientes con parto pretérmino previo (incluida cualquier categoría)
2. Embarazo múltiple
3. Abortos provocados de repetición
4. Cirugía previa en el cuello
5. Sangrado en la segunda mitad de la gestación
6. Condiciones socioeconómicas malas
7. Malformaciones congénitas del aparato genital
Según estadísticas sanitarias, actualmente el parto pretérmino se produce de forma espontánea en 50 % de los casos: en 25 % relacionado con indicaciones médicas y en igual porcentaje con la rotura prematura de membranas. Ello significa que en un considerable número de pacientes con factores de riesgo, la observación de las características del cérvix podría proporcionar tempranamente patrones de alarma en ese sentido.
Una clasificación conocida, según la cual el parto pretérmino extremo es el que se presenta antes de las 27 semanas, el moderado entre las 28-31 semanas y el leve a las 32 o más, muestra una orientación adecuada respecto a intensidad para el nacimiento prematuro; sin embargo, lo más interesante es que mientras más tempranamente se produzca el parto antes del término, mayor será la posibilidad de que recurra en edades precoces.
Se conoce que un antecedente de parto pretérmino predispone a 20 % de que se repita en otro embarazo y que un precedente de 2 duplica la probabilidad de su ocurrencia; pero cuando primero tiene lugar un parto antes del término y luego otro a término, el riesgo es intermedio.
El embarazo múltiple constituye una de las causas del aumento de partos pretérmino como resultado del desarrollo de los tratamientos para combatir la infertilidad, donde intervienen los inductores de la ovulación y la reproducción asistida, lo cual favorece que su presentación sea, por tanto, entre 3-6 veces más frecuente.
Se dice modernamente que mientras las gestaciones únicas incrementan el parto pretérmino en 61 %, las múltiples lo hacen en 168 % e incluso en 615 % cuando son 3 o más los productos de la concepción. En igual sentido se señala que 30 a 50 % de los embarazos múltiples y 75 % de trillizos, se producen en mujeres infértiles menos jóvenes, tratadas para que puedan procrear, lo cual se considera otro posible elemento de riesgo. En algunas regiones del planeta, hasta 56 % de los nacidos de embarazos múltiples, nacieron antes del término.
- Abortos provocados de repetición y regulación menstrual
Pueden realizarse en condiciones sanitarias o no; pero en lugares donde el aborto se lleva a cabo sin los debidos cuidados de salud, constituye una tragedia para la vida reproductiva de la mujer. En Cuba, donde se aplica un programa para el control de la natalidad, un promedio de 2,1 féminas en edad fértil con embarazo no deseado, acuden al aborto; cifra nada despreciable con daño al cérvix y la cavidad uterina, favorecedora de la producción de parto pretérmino en el futuro.
La regulación menstrual -- descrita por los alemanes con el objetivo de mejorar las condiciones del ciclo menstrual -- se ha convertido en otro procedimiento que se adentra cada vez más en la práctica de esta disciplina y constituye prácticamente un método que se realiza en muchos casos con mala selección de la paciente, lo cual provoca complicaciones que tienden a invalidar la fertilidad futura e incrementan el número de partos pretérmino.
- Operaciones en el cérvix
Esta cirugía es mucho más frecuente ahora, teniendo en cuenta la común utilización del láser, el asa diatérmica y la criocirugía; todas como tratamiento de lesiones cervicales que destruyen parte de la estructura del cérvix; asimismo, las conizaciones del cuello y amputaciones, ahora con fines terapéuticos, son cada vez más cruentas y dejan secuelas en el cuello, pues además de perder su función biomecánica -- que permite prolongar el embarazo --, genera disfunción cervical, facilita la aparición de un tapón mucoso corto e incrementa el riesgo de infección y parto antes de tiempo.
Se ha observado una relación directa entre estas intervenciones y su cercanía con el orifico cervical interno; hecho que aumenta la posibilidad de parto pretérmino y rotura prematura de membranas. Hay quienes plantean que se obtienen resultados perinatales favorables cuando la cirugía cervical previa no se asocia con la presencia de funneling; pero no así cuando concomitan este último y cuello uterino corto después de intervención quirúrgica.
- Sangrado en la segunda mitad del embarazo
Generalmente se asocia a anormalidades placentarias por defectos de nutrición, con inserciones anómalas o desprendimientos precoces.
Esa condición suele causar daño placentario, hacer en ocasiones que este órgano sea insuficiente, propiciar la aparición de desnutrición intrauterina y crear en el medio interno un ambiente hostil para el desarrollo del embarazo. Una expresión básica de ello está dada por la afectación de la matriz extracelular que sufre el trofoblasto, a lo cual se suma que las hemorragias producidas momifican el tapón mucoso y facilitan el ascenso de microorganismos, al perderse su función defensiva sobre el medio interno; de hecho, se estima que el riesgo de parto pretérmino en pacientes con esos estados, se eleva hasta 7 veces.
- Condiciones sociosanitarias comprometidas
Según diversos planteamientos, el parto pretérmino se asocia a entornos sociales y sanitarios inadecuados, usualmente caracterizados por escaso cuidado del embarazo, estrés y situaciones psicológicas adversas, que determinan respuestas humorales y comportamientos nocivos para la salud. De igual modo, las malas condiciones higiénicas, nutricionales y sanitarias propician la anticipación del parto e incluso la contaminación ambiental (exceso de dióxido de azufre y nitrógeno, así como de monóxido de carbono) puede hacer que ello ocurra hasta en 25 % de las embarazadas expuestas.
Entre otros aspectos también contribuyentes al parto antes del término figuran: el trabajo con esfuerzo físico exagerado, la bipedestación prolongada, la nocturnidad y el aumento de las responsabilidades laborales; sin embargo, hay consenso en cuanto a considerar que la mala o ninguna atención prenatal eleva de 3 a 5 veces la posibilidad de que el fenómeno se produzca.
Actualmente estas condiciones desfavorables alertan, desde un punto de vista epidemiológico, sobre la presencia de anemia e infecciones urinarias y vaginales, entre otras, que deterioran el organismo de la grávida hasta generar lo que hoy se conoce como síndrome de agotamiento materno, cuyas consecuencias favorecen la obtención de un resultado maternoperinatal infortunado.
- Valor del pesquisaje con ecografía vaginal en situaciones de parto pretérmino previo
1. En aquellas gestantes en las cuales se demuestren elementos de insuficiencia cervical, podrán requerir intervenciones como el cerclaje, descrito por Mc Donald y Shirokar en 1950, si bien la práctica de este método, muy controvertida en el presente, se reserva para pacientes muy bien seleccionadas.
2. Básicamente en estas embarazadas, sobre todo cuando no se ha detectado insuficiencia cervical, la Organización Mundial de la Salud recomienda utilizar semanalmente un ámpula de Makena (caproato de hidroxiprogesterona) por vía intramuscular a partir de las 16 semanas, aunque puede comenzar a usarse a las 21 y se mantendrá hasta las 36, puesto que reduce considerablemente la ocurrencia del nacimiento pretérmino.
PUNTO DE CORTE DE LONGITUD CERVICAL PARA PESQUISAJE DE PARTO PRETÉRMINO5-7
Los puntos de cortes de cuello para evaluar el parto pretérmino han sido diversos, pero en este artículo se hará referencia solamente a lo más aceptado.
1. Utilizar un punto de corte longitudinal cervical de 25 mm para detectar el parto pretérmino con feto único en el segundo trimestre del embarazo, para lo cual se comenzará antes de las 20 semanas hasta la número 34.
2. Usar una medida de corte longitudinal de 20 mm para pesquisar la posible anticipación del parto en embarazo múltiple, sin olvidar que en el tercer trimestre se produce un marcado descenso hasta 10 mm.
3. Emplear medidas de corte longitudinal del cérvix de 15 mm en pacientes con manifestaciones clínicas amenaza de parto pretérmino, para conformar este diagnóstico.
En un estudio de 216 gestantes con síntomas dolorosos de parto antes del término, entre las 26 y 36 semanas sin rotura prematura de membranas y modificaciones inferiores a 3 cm, se halló lo siguiente:
- De 43 ecografías de grávidas con cérvix menor de 15 mm, el resultado fue que 37 % de ellas parieron antes de tiempo en menos de 7 días de efectuada la prueba.
- De 173 ecografías de embarazadas con cérvix mayor de 15 mm, solo en una del total se presentó el parto pretérmino antes de 7 días de efectuadas.
Manzanares et al 11 encontraron que la modificación cervical en una paciente sintomática comenzaba con borramiento desde el OCI hacia el OCE y que una longitud cervical menor de 25 mm tiene un riesgo relativo de parto pretérmino de 4,8, considerando el mayor valor predictivo positivo cuando esa longitud es menor de 18 mm y el negativo cuando alcanza 30 mm. Según ellos, se discute si el funneling constituye un predictor independiente de la longitud cervical total y se afirma que la convergencia de un canal cervical menor de 25 mm y la presencia de contracciones uterinas, permite pronosticar la amenaza de parto pretérmino, además de que cuando el canal es mayor, las posibilidades son bajas, aunque haya contracciones.
En 3 000 grávidas estudiadas se determinó que el 10 percentil a las 24 semanas era de 25 mm; medida esta que según se plantea, sextuplica el riesgo de parto pretérmino, aunque solo se presentó 18 % de valor predictivo positivo y fue utilizada en el segundo trimestre como longitud de corte para evaluar cuello, en población normal. Goldemberg et al 2 emplearon 25 mm como medida de corte a las 24-30 semanas en gestantes con alto riesgo de parir antes de las 32, en quienes se midió el cérvix entre las 16-18 semanas y se repitió cada 2 hasta llegar a las 24, cuando se demostró un incremento de las tasas de parto anticipado, dado por 4,5 veces más frecuente antes de las 35 semanas. Este valor de corte presentó una sensibilidad de 69 %, especificidad de 80 % y valor predictivo positivo de 55 %.
Palacio et al16 consideran que en embarazadas con menos de 32 semanas, la medida de corte debe ser de 25 mm; y con más de ese tiempo, de 15.
De estas observaciones se deriva, además, que la medida del cérvix permite diferenciar la verdadera amenaza de parto pretérmino de la falsa en una gran mayoría de las pacientes sintomáticas.
La longitud de corte es uno de los elementos más polémicos en la práctica de la cervicometría ajustada al diagnóstico de parto pretérmino; y tanto es así, que a continuación se añaden algunas afirmaciones al respecto:
1. Cuando en gestantes asintomáticas el embarazo es único y el cérvix corto (11-20 mm), el riesgo de parto pretérmino aumenta en 4 %.
2. Cuando la longitud cervical es de 10 mm o menos, el riesgo se incrementa en 10 %.
3. Cuando la longitud del cérvix es de 5 mm o menos, el riesgo se eleva a 50 % antes de las 32 semanas.
- Propuesta de seguimiento seriado5-7,8,10,11,18
1. Seguir, desde el punto de vista obstétrico, a las pacientes con alto riesgo de parto pretérmino cada 2 semanas a partir de la número 16 hasta la 34.
2. Consultar mensualmente a las gestantes con valores persistentes en 2 o más ocasiones y medidas de corte longitudinal por encima de 25 mm, sin otras modificaciones cervicales.
3. Comenzar la pesquisa en grávidas con cirugía cervical y pérdida del segundo trimestre a partir de las 12 semanas.
VENTAJAS DE LA CERVICOMETRÍA
1. Ayuda a disminuir los resultados positivos falsos, causantes de ingresos hospitalarios.
2. Acorta la estadía en centros asistenciales.
3. Reduce la tocólisis iatrogénica.
4. Identifica a las pacientes con verdadera necesidad de cerclaje.
Por consenso, la cervicometría no es un procedimiento aplicable a la población en general. Carreras y Crispi5 han propuesto la ecografía cervical en el segundo trimestre de la gravidez como un test de pesquisaje para prematuridad en gestantes con bajo riesgo, cuya sensibilidad puede ser tan baja como 8,6 % y presentar altas tasas de resultados positivos falsos.
Este método no permite identificar a todas las embarazadas con riesgo de parto pretérmino, pues al menos dos tercera parte no experimentarán modificaciones cervicales.
Berhella et al8,10 coinciden en que la cervicometría constituye un proceder muy útil para la pesquisa en población con alto riesgo, pues en caso contrario tiene algunos inconvenientes.
La longitud cervical no es una prueba diagnóstica, sino de pesquisaje, de modo que el hallazgo de un cuello corto no indica insuficiencia cervical o parto pretérmino.
- Utilidad en pacientes hospitalizadas
1. Coayuva a disminuir los resultados positivos falsos, teniendo en cuenta que la amenaza de parto pretérmino es una de las causas principales de ingresos hospitalarios, la verdadera tasa de este diagnóstico está entre el 10-30 % de las gestantes institucionalizadas.
2. Ayuda a reducir la estadía y los costos hospitalarios.
En un estudio de 235 gestantes hospitalizadas por presentar amenaza de parto pretérmino, se identificaron 3 grupos:
1. Los médicos no conocían la medida cervical.
2. Los médicos indicaron el egreso cuando supieron que las medidas cervicales eran de 25 mm o más.
3. Los médicos firmaron el alta cuando la ecografía al ingreso reveló una longitud cervical de 15 mm y no se modificó la repetida en 24 horas.
Se evidenció que en los últimos 2 grupos se redujo la estancia hospitalaria.
- Determinación de fibronectina y cervicometría5,11,19-31
Esta proteína extracelular es un marcador importante de parto pretérmino, necesaria para la adhesión y desarrollo del feto y la superficie interna del útero, conocida como interfase coriodecidual, tras la implantación del saco gestacional. Considerada como una proteína de anclaje, se ha demostrado que aumenta y está presente en secreciones cervicovaginales hasta las 20 semanas; pero al final del embarazo, cuando se aproxima el parto, aparece por desintegración de la matriz extracelular y se incrementan sus concentraciones en las secreciones cervicovaginales, de donde se concluye que su presentación por encima de las 21 semanas y antes del término constituye un elemento indicativo de parto anticipado, cuya incidencia se triplica ante valores elevados.
Se han descrito 2 mecanismos para separar la fibronectina de la interfase coriodecidual: el primero dado por la acción mecánica de las contracciones uterinas y el segundo por una inflamación localizada en la interfase coriodecidual, posiblemente relacionado con infección ascendente. Su principal aporte radica en el valor predictivo negativo en 7 a 14 días (considerado alto), en que facilita el manejo adecuado para utilizar esteroides y tocólisis, así como en que define el mecanismo conservador. Su sensibilidad, especificidad y valor predictivo, tanto positivo como negativo, se estiman en 68, 80, 30 y 95 %, respectivamente.
Esta fibronectina, conocida como oncofetal o fibronectina fetal, forma parte de un grupo más amplio entre las que se ubican en plasma y matriz extracelular. Constituida por 2 subunidades idénticas, denominadas A y B, unidas por puentes disulfuros, se diferencia de las otras fibronectinas en que posee una secuencia peptídica suplementaria altamente glicosilada (fragmento IIICS) en la posición carboxiterminal de la subunidad A (dominio oncofetal), reconocido por el anticuerpo monoclonal FDC-65, lo cual permite su identificación.
La fibronectina es sintetizada por el trofoblasto y se localiza en la decidua basal adyacente al espacio intervelloso, en las columnas de células del citotrofoblasto y en la membrana coriónica; además de ello, su difusión a través de las membranas permite que se detecte en el líquido amniótico.
Goldenberg et al19 emplearon en uno de sus estudios la longitud cervical con corte de 25 mm, asociada a fibronectina, y determinó que a través de esta se podía conocer con mayor fuerza la posibilidad de parto pretérmino.
Uno de los procederes actuales se basa en la utilización de métodos integrados para diagnosticar el parto pretérmino, si bien algunos autores confieren un mayor valor a la combinación de examen vaginal por ecografía con fibronectina, dado que dicha proteína alcanza una sensibilidad y especificidad de 65 y 85 %, respectivamente, lo cual, asociado a la exploración vaginal, se eleva a 71 y 87 % en ese orden y permite predecir mejor la anticipación del parto.
En la combinación de fibronectina con longitud cervical se afirma que es superior a cada una por separado en gestantes con riesgo de parto pretérmino, pero asintomáticas. Goldenberg et al2 y Manzanares et al11 incluyen esta conjunción en sus algoritmos.
Asimismo, en otros estudios se relacionan los marcadores de parto pretérmino con el acortamiento cervical, teniendo en cuenta que este último se corresponde con un incremento de la elastasa granulocítica, que es una proteasa sérica productora de una despolimerización del tejido colágeno inmaduro; recientemente, se ha confirmado que los leucocitos polimorfonucleares y la mencionada elastasa abundan en secreciones cervicales de pacientes con labor de parto pretérmino, de cuyo análisis se deriva la interrogante: ¿Por qué el acortamiento del cuello uterino se asocia con infección del líquido amniótico?
1º. El cuello del útero actúa como barrera defensiva contra el ascenso de gérmenes; pero cuando es corto, el tapón mucoso se modifica y empequeñece, con aproximación de sus extremos interno y externo.
2º. El proceso de acortamiento cervical se considera crónico durante algunas semanas, en el transcurso de las cuales se facilita también la entrada de microorganismos al útero.
El cuello está compuesto de una matriz, conformada predominantemente por colágeno, elastina, proteinglicano (GAGS), así como de una porción de epitelio celular y músculo liso, acompañados de células estromales y vasos sanguíneos. En la preparación del cuello uterino para el parto, su estructura rígida se remodela y torna distensible. El ácido hialurónico es uno de los más importantes GAGS en el proceso de maduración cervical al inicio del trabajo de parto, puesto que aumenta sustancialmente. Se ha verificado la elevación de niveles séricos de ácido hialurónico, unido a proteínas, formando un complejo SHA_HA que predice la maduración cervical en el parto prematuro.
Kyo Hoon et al 21 puntualizan en su estudio aseveraciones muy importantes:
1. Las mujeres con cultivo de líquido amniótico positivo tienen un cuello uterino significativamente acortado.
2. El acortamiento del cérvix se asocia a parto pretérmino inminente en un número importante de gestantes.
3. Un acortamiento del cérvix constatado a través de la ecografía vaginal se acepta como el mejor factor para determinar la posibilidad de parto pretérmino en una población con riesgo, pero asintomática.
4. Numerosos estudios documentan la relación entre acortamiento del cérvix e infección del líquido amniótico en pacientes con membranas intactas.
5. Resultados recientes apuntan hacia el hecho de que el acortamiento del cuello uterino observado a través de la ecografía vaginal es más exacto que los métodos clínicos para predecir la infección intraamniótica.
6. Pacientes con longitud cervical de 30 mm o más no presentan evidencia microbiológica de infección del líquido amniótico.
CONCLUSIONES
A pesar del difícil reto para prevenir el parto antes de tiempo y tratar a gestantes sobre las cuales gravite la posibilidad de presentarlo, así como teniendo en cuenta su origen multifactorial, se ha demostrado el valioso aporte de la cervicometría como prueba de pesquisaje en población de riesgo y su impacto no solo en la reducción de los ingresos y costos hospitalarios, sino también de la tocólisis iatrogénica.
En investigaciones más recientes se ha comprobado el valor de ese método cuando permite relacionar el acortamiento del cérvix como un elemento de predicción de infección intrauterina en pacientes con membranas intactas y su asociación con otros marcadores para pronosticar el parto pretérmino.
REFERENCIAS BIBLIOGRÁFICAS
1. Prats Coll R, Albaladejo Cortes M, Bardon Fernández R, Checa Jane M. Análisis de la problemática del parto prematuro. Una visión epidemiológica. En: Parto prematuro. Madrid: Médica Panamericana; 2004:1-17.
2. Goldenberg RL, Culhane JF, Jams JD, Romero R. Epidemiology and causes of preterm birth. Lancet. 2008;371:75-84.
3. Buhimschi IA, Zhao G, Rosemberg VA. Multidimensional proteomics analysis of amniotic fluid yo provide insight into the mechanisms of idiopathic preterm birth. Plos One. 2008;3(4):200-49.
4. Buhimschi IA, Buhimschi CS. Proteomics of amniotic fluid in assessment of the placenta. Relevance for preterm birth. Placenta. 2008:s95-s101.
5. Carreras Moratonas E, Crispi Brillas F. Marcadores ecográficos de prematuridad. La longitud cervical. En: Parto pretérmino. Madrid: Médica Panamericana; 2004:91-9.
6. López Criado MS, Sontalla Aguilar T, Molina FManzBromn JE, Mnzanares S. Casos clínicos: medición cervical. Técnica y errores. En: Actualización en obstetricia y ginecología. Granada:HUVN; 2009.
7. Oliva Rodríguez JA. Parto pretérmino. Valor de la ultrasonografia vaginal. En: Ultrasonografía diagnóstica fetal, obstétrica y ginecológica. La Habana: Editorial Ciencias Médicas; 2010.p. 289-300.
8. Berghella V, Kuhlman K, Weiner S. Cervical funneling sonographic predictive of preterm delivery ultrasound. Obstet Gynecol.1997;10:161.
9. Brown JE, Thieman GA, Shad DM, Fleisher AC, Bohen FH. Transabdominal and transvaginal endosography: evaluation of the cervix and lower uterine segment in pregnancy. Am J Obstet Gynecol. 1986;155:721-6.
10. Berghella V, Bega Y, TolosaJ. Ultrasound assessment of the cervix. Clin Obstet Gynecol. 2003;46:947.
11. Manzanares S, Setefilla López M, Redondo P, Garrote A, Molina F, Paz Carrillo M, et al. Amenaza de parto prematuro. Valor de la cervicometria y la fibronectina. Actualización en obstetricia y ginecología. [Internet]. 2009 [citado 5 Sep 2011] Disponible en: http://www.hvn.es/servicios_asistenciales/ginecologia_y_obstetricia/ficheros/07appvalordelacervicometriasmanzanares.pdf
12. Furink K. Cervicometry: all women need to know- midwifery today. Int Midwife. 2008;85:28-30.
13. Maria M, Calda P, Haakova L, Zizka Z, Dohonalova A, Ziury J. Significance of ultrasound vaginal cervicometry I predictive preterm delivery. Med Sci Monit. 2002;8:72-7.
14. González A, Donado H, Agudelo DF, Mejias HD, Peñaronda CB. Asociación entre cervicometría y parto prematuro en pacientes con sospecha de trabajo de parto pretérmino inicial. Rev Obstet Ginecol. 2005;56:127-33.
15. Koucky M, Germanota A, Hajek Z, Parizek A, Kalvosova M, Kopecky P. Prenatal and perinatal management of preterm labours. Prague Med Report. 2009; 110. 269-77.
16. Palacio M, Sanin Blair J, Sanchez M. The use of a variable cutt- off value of cervical length in women admitted for preterm labor before and after 32 weeks. Ultrasound Obstet Gynecol. 2007;29:421.
17. Duhig KE, Chadiremani M, Seed PT, Briley AL, Kenijon AP, Shennan AH. Fetal fibronectin as a predictor of spontaneous preterm labour in asynntomatic women with cervical cerclaje. An Iinternat J Obstet Gynecol. 2009;116:799-803.
18. Sunagawas S, Takagi K, Ono K. Comparison of biochemical markers and cervical length for predicting preterm delivery. J Obstet Gynecol Res. 2008;34:19.
19. Goldenberg RL, Goepfert AR, Ramsey PS. Biochemical markers for the prediction of preterm birth. Am J Obstet Gyneacol. 2005;192:S36-46.
20. Tomeko K, Hiromitso Y, Akihiko W. Hyaluronan(HA) and serum-derivad. hialuronan-associated protein (SHAP) - HA complex as predictive markers of cervical ripening in premature labor. Conn Tissue Res. 2008;49:105-8.
21. Kyo Hoon P, Joon-Seok H, Woong Sun K, Dong Myung S. Transvaginal ultrasonograhic measurement of cervical length in predicting intra- amniotic of cervical impeding preterm delivery in preterm labor: a comparison with amniotic fluid white blood cell count. J Perinatol Med. 2008;36:479-84.
22. Duhig KE, Chondiramane M, Seed T, Briley AL, Kenyon AP, Shennar AH. Fetal fibronectin as a predictor of spontaneous preterm labour in asymptomatic women with a cervical cerclage. BJOG. 2009;116:799-803.
23. Curry AE, Vogel I,Drews C, Schended D, Skogstrand K, Flanders WD, et al. Mid-Pregnancy maternal plasma levels of interluking 2, 6 and 12, tumor necrosis factor-alpha, interferon-gamma and granulocyte macrophage colony-stimulating factor and spontaneous preterm de livery. Acta Obstet Gynecol. 2007;86:1103-10.
24. Jacobsson BO, Altonen R, Rantakokko L, Jalava K, Morken NH, Alonen A. Quantification of ureoplasma urealyticun DNAin the amniotic fluid from patients in PTL an p PROM and its relation to inflammatory cytokine levels. Acta Obstet Gynecol. 2009;88:63-70.
25.Sunagawa S, Takagi K, Ono K, Miyachi K, Kikuchi A. Comparison of biochemical markers and cervical length for predicting preterm delivery. J Obstet Gynecol Res. 2008;34:812-9.
26.Smhan HN, Cariti SN. Prevention of preterm delivery. New Engl J Med. 2007;357: fasciculo 5.
27.Cunningham EG, Gant NF, Leveno kl, Gilstrap LC, Aut JC. Parto pretérmino. En: William's Obstetricia. La Habana: Editorial Ciencias Médicas; 2007.p.592-621.
28.Carey J, Gibbs R. Preterm labor and post-term delivery. Danforth's obstetrics and gynecology. 10 ed. Lippincottt: Williams and Wilkins; 2008.
29.Pandipati S, Habbins JC. Ultrasound in obstetrics. En: Danforth's obstetrics and gynecology. 10 ed. Lippincottt: Williams and Wilkins; 2008.
30.Franco E de, Atkints K, Heyl P. Preterm labor, premature rupture of membranes, and cervical insufficiency. En: Manual of obstetrics. 7 ed. Lippincott: Williams and Wilkins; 2007.
31.Jams JD, Romero R. Preterm birth. En: Gabbe: obstetrics: Normland problem pregnancys. 5 ed. Philadelphia: Churchill Livingstone; 2007.
Recibido: 17 de octubre de 2011.
Aprobado: 29 de octubre de 2011.
Danilo Nápoles Méndez.Hospital Provincial Ginecoobstétrico "Mariana Grajales Coello", avenida Victoriano Garzón, Santiago de Cuba, Cuba. Correo electrónico: danilon@medired.scu.sld.cu