Introducción
Conforme lo referido por Mejías Sánchez,1 la Organización Mundial de la Salud (OMS) define que la calidad de la atención “es asegurar que cada paciente reciba el conjunto de servicios diagnósticos y terapéuticos más adecuados para conseguir una atención sanitaria óptima, teniendo en cuenta todos los factores y conocimientos del usuario y del servicio médico, logrando un resultado con el mínimo riesgo de efectos, y la máxima satisfacción del usuario”.
La gestión y la adecuación del ingreso de los pacientes en las instituciones hospitalarias requieren una reflexión importante, porque es un tema poco estudiado y sin muchos antecedentes, de manera que una de las aristas es determinar a qué ciencia corresponde su análisis. Al respecto, López Piñero2 plantea que algunos prefieren situarlo entre las ciencias médicas y otros en el campo de la gerencia hospitalaria; para estos últimos es evidente que dicho asunto se refiere a la planificación y organización de los servicios médicos y, por tanto, se ubica en el campo de la gerencia hospitalaria y de la salud pública.
En ese orden de ideas, resulta trascendental considerar la siguiente idea: “El siglo XXI será el siglo de la aplicación de las ciencias sociales a la solución de los problemas de salud”.3
La tarea consiste, en primer término, en el estudio de la salud y la enfermedad como estados de la vida humana en todas las épocas y culturas, teniendo en cuenta, a la vez, las condiciones biológica, psicológica, social, espiritual y personal del hombre. Ello significa analizar las enfermedades como realidades biológicas cambiantes y sometidas a circunstancias ambientales determinadas, y también como fenómenos sociales condicionados por estructuras socioeconómicas integradas en modelos socioculturales concretos y por vivencias personales existentes en cada situación histórica.2
En todas las sociedades la medicina comprende la lucha contra las enfermedades; sin embargo, se ha abierto paso, de modo lento, pero firme, el criterio de que la salud humana requiere que se le dedique atención dentro de la organización de la sociedad, con prioridad a prevenir la enfermedad y promover la salud. De hecho, los sistemas de salud deben ser considerados simultáneamente como sistemas sociales y culturales; no solo sistemas de atención médica curativa.
«En ningún sitio se encuentra la enfermedad humana como “mera naturaleza”, ya que siempre está condicionada y modificada por la actividad social y el ambiente cultural que crea tal actividad».2
Lo acotado en los párrafos precedentes no es nuevo; tiene larga constatación empírica y científica. En el siglo XVIII fueron abanderados de estas ideas Bernardino Ramazzini y Johan Peter Frank; posteriormente, en el siglo XIX, Salomón Newmann escribió: “[...] la ciencia médica, en su núcleo más interno y esencial, es una ciencia social”.4
Una conocida frase de Virchow, en 1848, ratificó el concepto de las relaciones entre los problemas de salud y los sociales: “La medicina es una ciencia social y la política no es más que medicina en grande”.4
Los enfoques sociales son una necesidad ineludible para toda la medicina, incluidas las ciencias clínicas, a las que modernamente el enfoque social ha invadido por completo. Este análisis posibilita emitir algunos juicios sobre el objeto de estudio de este trabajo: la gestión de la calidad de la hospitalización.
La calidad de un producto o servicio es la percepción que el paciente o cliente tiene de este; es una fijación mental del consumidor, que adopta una conformidad con dicho producto o servicio y la capacidad de este para satisfacer sus necesidades. Por tanto, debe definirse en el contexto que se esté considerando. Así, la calidad significa aportar valor al cliente.
Una visión actual del concepto de calidad indica que es entregar al paciente no lo que quiere, sino lo que nunca se había imaginado que quería, y que una vez que lo obtenga, se dé cuenta de que era lo que siempre había querido.
Muchos autores han tratado de definir la calidad; por ejemplo: Armand V. Feigenbaum la define como “satisfacción de las expectativas del cliente”, Walter A. Shewhart considera “la calidad como resultado de la interacción de dos dimensiones: dimensión subjetiva (lo que el cliente quiere) y dimensión objetiva (lo que se ofrece)”, Ernesto Che Guevara (1963) especificó la calidad como el respeto al pueblo, E.W. Deming (1988) designó el concepto calidad como ese grado predecible de uniformidad y fiabilidad a un bajo coste, y además apuntó que la calidad no es otra cosa más que “una serie de cuestionamientos hacia una mejora continua”, mientras que Valls (2007) explicó que para alcanzar la calidad deben cumplirse una serie de requisitos, los cuales vienen demandados por el cliente o paciente. Debe priorizarse la eficacia en la consecución de dicho objetivo lo más eficientemente posible, y así se alcanzará una gestión efectiva de la organización.4,5,6
Por otro lado, el ingreso no adecuado en las entidades hospitalarias es un indicador importante del desequilibrio entre la atención primaria de salud (APS), los servicios de urgencia hospitalaria y su funcionalidad. Este es uno de los factores que sirven para medir los niveles de eficiencia y calidad. De modo contrario, el ingreso adecuado representa una respuesta efectiva a los problemas o las situaciones sanitarias que inciden sobre los hospitales.
El mundo actual exige que las organizaciones tengan la capacidad de dar evidencias objetivas de calidad y, en este momento, el tema es fundamental en el contexto de la salud, pues responde a los principales objetivos señalados por la OMS y la Organización Panamericana de la Salud (OPS).7 Para conseguir una elevada satisfacción, excelencia profesional, eficiencia en el uso de los recursos, así como una atención con un riesgo mínimo para los pacientes y la medición del impacto final de las acciones en términos de ganancia de salud para los ciudadanos, es necesario que exista una correlación adecuada entre los prestadores de salud y los pacientes; lo contrario puede hacer colapsar los servicios médicos y representa una amenaza para el correcto desempeño de los profesionales de la salud en las entidades hospitalarias.8,9
Para asegurar esta función, los servicios deben organizarse de forma adecuada y garantizar el empleo óptimo de los recursos humanos y materiales existentes, mediante el establecimiento o la aplicación de normas, guías de práctica clínica, procedimientos, protocolos y diagnósticos terapéuticos necesarios. El ingreso adecuado y la calidad de su gestión es una de las respuestas más efectivas para el empleo óptimo de los recursos, solo a aquellos que lo necesitan.10,11
Tanto la OMS como la OPS disponen, desde la década de los 80 del pasado siglo, de un conjunto de documentos compilados en el Manual de Organización y Procedimientos Hospitalarios, que procuran una adecuada gestión clínica.12,13
En octubre del 2007 se dictaron pautas con respecto a la calidad y se vinculó la sostenibilidad de los servicios a su respuesta con eficiencia. Así, se han propuesto diferentes acciones dirigidas a mejorar la organización de la salud pública de los países miembros de la OPS y se exhorta a que la gestión clínica este unida a un ingreso hospitalario adecuado.14
Algunos estudios, aún insuficientes y solo centrados en análisis estadísticos, han demostrado que una proporción importante de las hospitalizaciones en instituciones de diverso perfil en el mundo resulta inadecuada o no justificada, las que fluctúan entre 7 y 32 % de los casos.15,16
En ese sentido, la Estrategia de Cooperación OPS/OMS 2018-2022 está enfocada al análisis sistémico de la eficiencia de los servicios de salud y tiene como propósito definir una visión estratégica a mediano plazo para optimizarlos.
Conforme se expone en varias publicaciones del tema,17,18,19 la OPS pretende dirigir las acciones de cooperación de manera alineada con las prioridades nacionales y con base en el Plan Estratégico de la OPS 2014-2019. En dicha visión se incorporan, además, los aportes de otras agencias del Sistema de Naciones Unidas, así como de otros actores, con el fin de que se alcancen los objetivos sostenibles en la interacción entre los niveles de atención primario y secundario, así como las acciones de promoción y prevención de cada nivel. La OPS entiende que para una adecuada eficiencia debe existir un balance entre todos los niveles de atención sanitarios.
No obstante, la competencia de los servicios en específico es determinante, por lo que se puede inferir que uno de los momentos en el análisis de la eficiencia y la calidad es la gestión del ingreso hospitalario; su no realización es un problema objetivo y concreto que, junto a la escasez de información en los estudios epistemológicos, motivó a la realización del presente trabajo, que se basó en la contradicción existente entre la insuficiente fundamentación epistemológica de la adecuación del ingreso y la necesidad de fundamentarlo para una apropiada calidad de su gestión.20
El despliegue de esta contradicción puso en evidencia las insuficiencias existentes en la calidad de la gestión del ingreso en el servicio de medicina interna, lo que limita la satisfacción espiritual trascendente a los diversos problemas de salud.
Al profundizar en el estudio y buscar las causas que pudieran explicar las manifestaciones anteriores en documentos (anexos, análisis bibliográfico), como resoluciones, protocolos, guías de buenas prácticas, por citar algunos, con un enfoque hermenéutico; emergió el siguiente diagnóstico causal:
La insuficiente fundamentación epistemológica de la adecuación del ingreso hospitalario y la necesidad de fundamentarlo para su adecuada gestión sobre la base de su método científico.
El limitado enfoque didáctico integrador de las problemáticas de salud con el desarrollo de esa cultura por parte del profesional de la salud, trae aparejado el deterioro de las habilidades de los médicos en la aplicación del método clínico en su totalidad como clave del progreso médico en la gestión del ingreso.
La invisibilidad de la adecuación del ingreso hospitalario puede representar una amenaza para el país, pues este no es identificado como un problema de la gerencia hospitalaria en Cuba y que forma parte de la calidad de gestión del ingreso en los servicios de urgencias y/o emergencias y de medicina interna.
La inadecuada gestión de la calidad del ingreso hospitalario es un serio problema de planificación y organización de los servicios de salud, y pone en tela de juicio el empleo eficiente de sus recursos humanos, materiales, informáticos y financieros, que repercute en la calidad de estos. Este trabajo se realizó con el objetivo de reflexionar acerca de tan importante tema como un problema gerencial que es prácticamente invisible en la epistemología de la ciencia y repercute significativamente sobre los sistemas hospitalarios, el cual se sustentará posteriormente en una estrategia, como modelo de gestión formativa sociohumanista y asistencial en el ámbito hospitalario.
Relación entre medicina social, ciencias clínicas y gestión del ingreso: ¿realidad o artificio?
Estas ideas vinculan el binomio salud-enfermedad del ser humano con lo social y cultural en cualquier nivel de atención sanitaria. Esta visión es ajena a los enfoques reduccionistas y positivistas y, además, posibilita analizar los servicios hospitalarios desde 3 componentes importantes, consecuentes con el enfoque marxista de los procesos de salud: 1) la enfermedad del paciente, 2) la cultura de cada uno de ellos, que transversaliza su enfermedad y posibilita una adecuada justificación de esta, y 3) los componentes gerenciales de la actividad de los prestadores de salud.21,22
En lo más profundo del análisis de la gestión y adecuación del ingreso, se sintetizan estos tres aspectos; por una parte, tiene que ver con la pertinencia de la atención al paciente, por otra, surge la pregunta: ¿cuál es la ruta crítica que lo llevó hasta allí?, ¿por qué factores culturales atravesó esa enfermedad?; por último, se responde a la interrogante: ¿cómo gestionar adecuadamente la entrada del paciente en el servicio, para que sea pertinente a este?23
Cabe señalar que la gestión de la calidad y adecuación del ingreso hospitalario se sintetiza en estos tres aspectos porque introduce una importante relación entre eficacia, eficiencia y efectividad de la práctica clínica.24,25
Se entiende por eficacia a la necesidad de ser consecuente con el objeto sobre el cual recae la fuerza del trabajo de los prestadores, que en este caso será el paciente, su historia, su actividad como ser humano, sus valores, creencias, profesión, prestigio y representatividad social. Es hacer lo que es correcto hacer, desplegar al máximo todo el potencial que posee el servicio sobre el objeto del trabajo clínico.
Al mismo tiempo se deben considerar como eficientes las formas, las vías para hacer las cosas; en síntesis, sería actuar correctamente con los métodos adecuados, entre los que se incluyen el método clínico y la gestión clínica.26
Por efectividad debe entenderse la capacidad que se posee para hacer lo que es correcto hacer, de tal forma que se cumplan los objetivos y la satisfacción de prestadores y pacientes; es decir, su impacto. La calidad de la atención, o la buena atención, implica conocer las necesidades de los usuarios y superar sus expectativas, por lo que si no se conoce, desde la perspectiva del paciente, cuáles son sus necesidades y lo que espera del cuidado, difícilmente estas podrán ser superadas.27
La gestión del ingreso es uno de los problemas más apremiantes para establecer el equilibrio entre la APS, el servicio de urgencia hospitalaria y la funcionalidad del servicio de medicina interna. Lamentablemente, este equilibrio presenta irregularidades debido a determinadas problemáticas vinculadas al insuficiente nivel teórico de los prestadores, a carencias de habilidades prácticas en la ejecución de la hospitalización y a insuficiencias organizativas en cuanto a la relación entre estos factores, pues no se trabaja con enfoque en los procesos y hacia la mejora continua.28
La adecuación del ingreso es un indicador de la gestión clínica, no es estático; es algo más que una herramienta de gestión, es un cambio cultural que aportará nuevos valores al quehacer de los profesionales y al de la organización. No obstante, ello exige determinados compromisos del equipo humano, como aprender a dirigir y a ser dirigidos, contribuir a las decisiones de gestión y de organización en el mejoramiento de las instituciones, y la coordinación entre ellas.26
Para adecuar el ingreso y justificarlo se precisa que cada nivel de atención de salud y cada profesional justifiquen sus procederes y se pregunten: ¿He hecho lo que es correcto para que ese ingreso hospitalario no ocurra de manera inadecuada?
Gestionar es dirigir, administrar los recursos, lograr los objetivos y metas propuestos. Lo anterior exige coordinar y motivar, articular adecuadamente tanto a las personas como a los recursos materiales de una organización, para que esos objetivos se cumplan en un contexto de eficacia y eficiencia.29,30
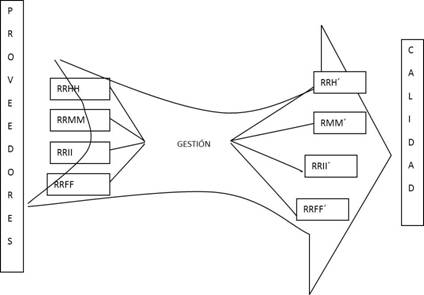
En la figura 1 se muestra la estructura de un sistema de gestión, en la que se identifican sus conceptos fundamentales, que pueden ser aplicados a un sistema de gestión en salud.
Se denomina proveedores a una empresa o persona física, cuya actividad busca responder a las necesidades del cliente y que, por su característica principal de servicio, es intangible, pero asimismo el servicio está apoyado por bienes tangibles para lograr dicha actividad. Como ejemplos de proveedores de servicios figuran los siguientes: compañías telefónicas y de internet, transporte de mercancías y personal, servicios públicos y estatales (corriente eléctrica y agua potable), así como servicios de entretenimiento, televisión, mantenimiento, entre otros. Para las empresas resulta vital establecer relaciones comerciales con este tipo de proveedores, ya que una adecuada selección de estos significará un beneficio en el funcionamiento y la operación de la empresa.29,31
Recursos humanos
Se denomina recursos humanos (RR.HH.) al conjunto de empleados o colaboradores de una organización, un sector económico, o de una economía completa. Frecuentemente también se utiliza para referirse al sistema o proceso de gestión que se ocupa de seleccionar, contratar, formar, emplear y retener al personal que la organización necesita para lograr sus objetivos.
El objetivo básico es alinear el área o los profesionales de RR.HH. con la estrategia de la organización, lo que permitirá implantar la estrategia organizacional a través de las personas, quienes son consideradas como los únicos recursos vivos y eficaces capaces de llevar al éxito organizacional y enfrentar los desafíos que, en la actualidad, se perciben en la competencia mundial. Resulta imprescindible resaltar que no se administran personas ni recursos humanos, sino que se administra con las personas, viéndolas como agentes activos y proactivos, dotados de inteligencia, innovación, creatividad y otras habilidades.
Generalmente la función del departamento de recursos humanos está compuesta por el reclutamiento y la selección, la contratación, capacitación, administración o gestión del personal durante la permanencia en la empresa. Dependiendo de la empresa o institución donde la función de recursos humanos opere, pueden existir otros grupos que desempeñen distintas responsabilidades, los que suelen guardar relación con aspectos tales como la administración de la nómina de los empleados o el manejo de las relaciones con sindicatos, entre otros. Para poder ejecutar la estrategia de la organización es fundamental la administración de los recursos humanos, para lo cual se deben considerar los conceptos de comunicación organizacional, liderazgo, trabajo en equipo, negociación y cultura organizacional.27,32
Por tanto, la administración de recursos humanos se refiere también a las políticas y prácticas que son imprescindibles para manejar las relaciones personales, así como las necesidades de estos, la selección de candidatos, la aplicación de programas de inducción, administración de sueldos, incentivos, prestaciones; y la comunicación dentro de la empresa. El recurso humano es el medio creador de recursos.
Recursos materiales
Los recursos materiales son aquellos medios físicos y tangibles que permiten lograr determinado objetivo planteado por una persona, empresa u organización.
Estos no solo se refieren a la materia prima para elaborar los productos, sino que también incluyen todo aquello que contribuye a que la producción se lleve a cabo, como la maquinaria, los instrumentos y las herramientas, las infraestructuras y los insumos, por mencionar algunos.
Recursos informáticos
Todos aquellos componentes del hardware y los programas (software) que son necesarios para el buen funcionamiento y la optimización del trabajo con ordenadores y periféricos, tanto a nivel individual, como colectivo u organizativo, sin dejar de lado el buen funcionamiento de estos.
Recursos financieros
Un recurso financiero es un medio, de cualquier clase, que permite obtener algo que se desea o se necesita. El dinero, por ejemplo, es un recurso indispensable para comprar una casa; las finanzas, por otra parte, hacen referencia a los bienes, los caudales y la circulación del dinero.
Lo anterior permite afirmar que los recursos financieros son los activos que tienen algún grado de liquidez. El dinero en efectivo, los créditos, los depósitos en entidades financieras, las divisas y las tenencias de acciones y bonos forman parte de los recursos financieros.28,33
Las empresas generan estos recursos a partir de diversas actividades. La venta de productos y servicios, la emisión de acciones, las rondas de capitalización, los préstamos solicitados y los subsidios, son algunas de las fuentes de recursos financieros.30,34
La gestión de la calidad y adecuación del ingreso presupone que el proceso de gestión clínica reúna en su función gerencial a los recursos humanos, recursos materiales, recursos informáticos y recursos financieros. La gestión clínica debe agrupar esas actividades para lograr salidas incrementadas que sean un ejemplo de calidad de la atención, para que la eficiencia del servicio alcance sus resultados más eficaces y tenga un alto impacto en la efectividad de los procesos y en la satisfacción de pacientes y prestadores (fig. 2).29
En la Resolución Ministerial No. 145/07, con el objetivo de disponer de bases organizativas que permitan el desarrollo integral y permanente de la gestión de la calidad hospitalaria, en el capítulo IX de la integración del Sistema Nacional de Salud, en sus artículos 85, 86 y 87, se aprueba y pone en vigor el programa para el perfeccionamiento de la calidad de los servicios hospitalarios y las instituciones de investigación que poseen camas e integran el sistema de salud.15
Ello define la necesidad de modelos de gestión orientados a obtener buenos resultados de manera eficaz y eficiente, lo que se logrará con la gestión de la calidad del ingreso hospitalario como factor de la calidad en los servicios de medicina interna, basada en procesos que parten de una visión sistémica de los servicios, como una nueva alternativa para la atención al paciente que es ingresado en estas salas, proveniente del servicio de urgencias, donde el nivel de actuación de los facultativos es el de una asistencia sanitaria individual con eficacia, a fin de mejorar el diagnóstico, el tratamiento y el cuidado a través de la aplicación del método clínico.
La gestión del ingreso comienza en el servicio de urgencia-emergencia y existen, al menos, dos visiones desde las cuales se puede abordar la atención de urgencia: desde la perspectiva de la demanda, ya que hay ciertas necesidades de atención que las personas valoran subjetivamente como impostergables y que las motivan a buscar atención con mayor premura que frente a otros problemas de salud; y desde la perspectiva de la oferta, pues también existen ciertas condiciones que son evaluadas por los equipos de salud como demandantes de atención. Ambas visiones son complementarias, aunque no necesariamente idénticas: la primera, conocida como atención de urgencia propiamente dicha, se construye desde la subjetividad del paciente o de quienes se encuentran cerca de él en el momento de necesidad; la segunda, se encuentra con una valoración normativa del equipo profesional a partir de la aplicación de criterios clínicos.29,35
Desde un enfoque sistémico, y en consonancia con el concepto de modelo de atención que fuera previamente definido, el sistema de atención de urgencia es un núcleo estratégico de gran importancia en la respuesta de los sistemas de salud a las necesidades de la población. Este se organiza en la red de urgencias, integrada por las instancias de la atención primaria (servicios de atención primaria de urgencia -PPU- y cuerpos de guardias de urgencia rural) y las unidades de emergencia hospitalaria.36,37,38
Los cambios que se han estado observando en la atención de urgencia de los sistemas de salud han tenido como concepción subyacente la asistencia progresiva al paciente, desde que este presenta su necesidad de salud hasta que dicha atención le es entregada en el servicio de urgencia del hospital, para desplegar a su llegada la gestión del ingreso, de ser necesario, que debe contemplar la implementación eficiente y oportuna de las diversas acciones que responden a las necesidades diagnósticas, terapéuticas y de confort del paciente, requeridas por parte del equipo tratante y de los protocolos de cuidados. Esto se concreta en que la calidad del ingreso y el bienestar social relacionados con una gestión satisfactoria no sean aún los adecuados.39,40,41,42
La política de la calidad de la gestión coherente con este empeño se basa en el principio de que los investigadores, trabajadores del centro, pacientes y familiares que reciban la atención del personal del servicio queden satisfechos, y que se obtengan los resultados meritorios deseados, según el criterio de expertos en las esferas del desempeño asistencial, docente, administrativo e investigativo, preservando la atención integral a las personas ante el reto de avalar la calidad de la gestión, como estrategia global para promover el ingreso como actividad asistencial y materializar su control, que forma parte del desarrollo cultural socio-asistencial de la salud, que es donde se argumenta esta investigación, con la que se persigue lograr avances significativos en la gestión del ingreso.33,34,36,43
Consideraciones finales
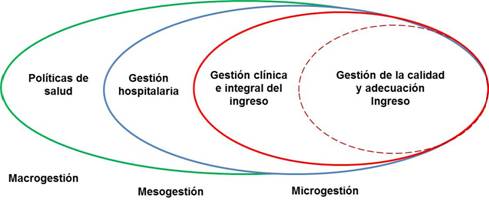
La gestión y adecuación del ingreso son una expresión de las buenas prácticas salubristas que tienen su manifestación en las políticas de salud de los estados y países, las cuales representan la macrogestión sanitaria, que contiene, a su vez, la mesogestión sanitaria de los centros asistenciales de la atención primaria y secundaria de salud, y la microgestión sanitaria que se expresa en la calidad de la gestión clínica e integral del ingreso en el servicio de medicina interna, derivado del servicio de urgencias-emergencias.
La adecuación del ingreso representa el último eslabón, que se inicia con la promoción y la prevención de salud. El ingreso adecuado es la justificación de una cadena de procesos que dependen de una adecuada política de salud.
Igualmente, la gestión de la calidad del ingreso en el servicio de medicina interna es una síntesis de la relación existente entre la eficiencia, la eficacia y la efectividad de los servicios de salud hospitalarios y mejora sistemáticamente con una adecuada gestión clínica e integral.
La gestión y adecuación del ingreso es la expresión más indiscutible de que la medicina social en su dimensión gerencial transversaliza todo el sistema y se convierte en un ejemplo de integración metodológica entre todos los niveles de atención. Representa una demanda de ciencia y tecnología acorde a las necesidades de salud del siglo XXI.