Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
MediSur
versión On-line ISSN 1727-897X
Medisur vol.15 no.1 Cienfuegos ene.-feb. 2017
REVISIÓN BIBLIOGRÁFICA
La influencia de la obesidad y la ateroesclerosis en la etiología y patogenia de las enfermedades periodontales
Influence of Obesity in Atherosclerosis in the etiology and pathogenesis of periodontal diseases
Norma Mur Villar , Carla María García San Juan , Maricel Castellanos González , Nora Sexto Delgado , Carlos Moisés Méndez Castellanos , Wendy Gamio Pruna
Universidad de Ciencias Médicas, Cienfuegos, Cienfuegos, Cuba, CP: 55100
RESUMEN
La obesidad es una enfermedad crónica multifactorial, considerada un desorden nutricional que parece tener un carácter ascendente en todas partes del mundo y fundamentalmente en América. Estudios recientes reflejan la vinculación de la obesidad y la ateroesclerosis con las periodontopatías. Con el objetivo de describir la relación de la obesidad y la ateroesclerosis con el desarrollo de enfermedades periodontales se realizó una revisión actualizada de la bibliografía. Los artículos se identificaron a través de la búsqueda automatizada en las bases de datos SCOPUS y GOOGLE. Fueron seleccionados 22 artículos originales. Se concluyó que tanto en la obesidad como en la ateroesclerosis se secretan sustancias proinflamatorias que tienen un papel importante en la etiopatogenia de la enfermedad periodontal.
Palabras clave: obesidad, aterosclerosis, trastornos nutricionales, enfermedades periodontales.
ABSTRACT
Obesity is a chronic multifactor disease, considered a nutritional disorder which seems to have an ascending character in parts of the world and mainly in America. Recent studies show a linking between obesity and atherosclerosis with periodontopathies. With the objective of describing the relationship between obesity and atherosclerosis with the development of periodontal diseases an updated bibliography review was carried out. Articles were identified through an automated search in data bases SCOPUS and GOOGLE. Twenty two original articles were selected. It was concluded that in obesity so as in atherosclerosis pro-inflammatory substances are discharged which play an important role in the ethiopathogenesis of periodontal disease.
Key words: obesity, atherosclerosis, nutrition disorders, periodontal diseases.
INTRODUCCIÓN
El hombre, en su esencia, posee rasgos que lo diferencian de los demás seres vivos, es capaz de establecer relaciones con sus semejantes y transformar el medio que lo rodea; muchos especialistas lo consideran como una unidad viviente altamente compleja, razón por la cual varían constantemente las características de un individuo a otro, de allí que exista una gran variabilidad en cuanto a formas, talla, peso, colores de piel y condiciones de vida.1 La Organización Mundial de la Salud (OMS) considera a la obesidad como una epidemia global que constituye un importante problema de salud pública en los países desarrollados e incluso también en los países en vías de desarrollo. Los estudios epidemiológicos sugieren que las causas principales están relacionadas con los cambios ambientales y de los estilos de vida, ocurridos en las últimas décadas.a El aumento del nivel de vida en los países desarrollados ha conllevado a una mayor disponibilidad de nutrientes y de los medios para adquirirlos y además se han modificado los hábitos de conducta de las personas, que han reducido su actividad física. Aunque la obesidad es un trastorno multifactorial, la ingesta excesiva de alimentos energéticos y el sedentarismo se consideran los principales desencadenantes y en consecuencia, la prevención del sobrepeso y la obesidad deben basarse en las modificaciones de estos factores.a Los porcentajes de sobrepeso y obesidad han alcanzado proporciones epidémicas a nivel mundial. Esta epidemia aumenta los costos derivados de la atención de problemas de salud que se asocian con sus complicaciones, además de provocar cientos de miles de muertes prematuras cada año.a Actualmente el sobrepeso es la sexta causa que contribuye al desarrollo de diversas enfermedades en el mundo entero y ha sido descrita como uno de los problemas de salud más evidentes en distintas partes del organismo, incluyendo el sistema estomatognático.2 Aunque parezca una antítesis, el mayor aumento de casos de obesidad y sobrepeso se presentan en países asociados con la hambruna como África e India.1 En EE.UU. se calcula que el 30 % de hombres y el 40 % de mujeres tienen un exceso de peso de 10 kg o más. En Europa, las cifras del problema son algo menores a las de los Estados Unidos pero también alarmantes, notándose que la prevalencia de la obesidad es superior en las mujeres.3 En América Latina los datos son menos sólidos, pero aun así muestran una tendencia similar al resto del mundo occidental, respetando las características regionales: en los varones la prevalencia de obesidad oscila entre el 20 y el 40 %, mientras que las mujeres presentan cifras entre el 30 y el 50 %.3 Desde 1991 se viene siguiendo periódicamente en nuestra provincia la prevalencia de factores de riesgo para las enfermedades crónicas no trasmisibles (ECNT), con mediciones sucesivas en la población del municipio cabecera. La iniciativa CARMEN (Conjunto de Acciones para Reducir Multifactorialmente las Enfermedades no Transmisibles), llevada a cabo en 2001-2002, alertaba que, después de un descenso evidente a mediados de los años 90, volvían a incrementarse las prevalencias de estas entidades y sus factores de riesgo en la población de Cienfuegos. Un corte de la segunda medición de la iniciativa CARMEN, correspondiente a los primeros 847 casos medidos de manera integral, entre 2009 y 2010 reportó que salvo en el caso del tabaquismo, las cifras fueron muy superiores a las anteriores, con prevalencias de 18,8 % de obesidad, 35,5 % de HTA y 6,8 % de DM2.4 Se ha relacionado el peso corporal con la enfermedad periodontal en diferentes estudios y algunos autores sugieren que la obesidad puede ser un factor de riesgo para padecer de periodontitis.5 El primer reporte de la relación entre obesidad y enfermedad periodontal apareció en 1977, cuando Perlstein y colaboradores encontraron que la reabsorción ósea era mayor en ratas Zucker obesas comparadas con las no obesas; a partir de ello, se ha llevado a cabo una serie de estudios para determinar si existe o no una relación entre la obesidad y la enfermedad periodontal.6 La periodontitis generalmente se define como una condición donde el tejido que soporta las piezas dentarias se destruye y acompaña al sangramiento al sondaje, pérdida de hueso alveolar o piezas dentarias como última etapa de la enfermedad periodontal, además de la pérdida del colágeno gingival y degradación del ligamento periodontal.2 La obesidad y la ateroesclerosis asociadas a la enfermedad periodontal constituyen problemas de salud pública, ya que afectan a una gran proporción de la población a nivel mundial; estudios recientes indican que la enfermedad periodontal está asociada entre un 25 % a un 90 % de incremento en riesgo a enfermedades cardiovasculares. La asociación de estas enfermedades ha sido sustentada gracias a varios postulados en los cuales el proceso inflamatorio característico de ambas entidades pudiera ser el nexo que explique porqué es frecuente que estas enfermedades compartan rasgos patogénicos, clínicos, y fisiopatológicos.7 Realizar una dieta saludable y un adecuado nivel de actividad física a lo largo del ciclo vital del ser humano contribuye a mantener al organismo en equilibrio metabólico y nutricional.3 Esta revisión pretende profundizar en el estudio de la obesidad, la ateroesclerosis y las enfermedades periodontales, en tanto describe los resultados de 22 publicaciones actuales que demuestran el papel del tejido adiposo en la producción de adipoquinas.
MÉTODOS
Se realizó una revisión bibliográfica que se caracterizó por la selección de estudios y la estrategia de búsqueda. Criterios de selección de los estudios: se consideraron elegibles los estudios desarrollados en diversos contextos, publicados en revistas médicas y relacionados con la obesidad y las enfermedades periodontales. Se aceptaron los artículos publicados en idioma español e inglés. Estrategia de búsqueda y fuentes de información para la identificación de los estudios: la búsqueda se llevó a cabo por los autores y personal especializado. Fueron utilizadas como palabras clave: obesidad, ateroesclerosis, enfermedades periodontales. Las fuentes de información consultadas fueron:Google Scholar; PubMed; Cochcrane; MediSur. Se trasladaron los componentes básicos de la pregunta de investigación (existencia de relación entre la obesidad, la aterosclerosis y la enfermedad periodontal) al lenguaje de las bases de datos, combinando descriptores (palabras clave). También se realizaron búsquedas en campos específicos (título, resumen, autor, revista).Una vez obtenidas las referencias a revisar se almacenó la información. Seguidamente se realizó la selección de 22 artículos. Para obtener la información se utilizó el método de análisis de publicaciones que permitió extraer la información relevante y la síntesis de información para realizar el ordenamiento y combinación de la información extractada. El análisis y síntesis como método permitió además, combinar, integrar y resumir los principales resultados de los estudios incluidos en la revisión.
DESARROLLO
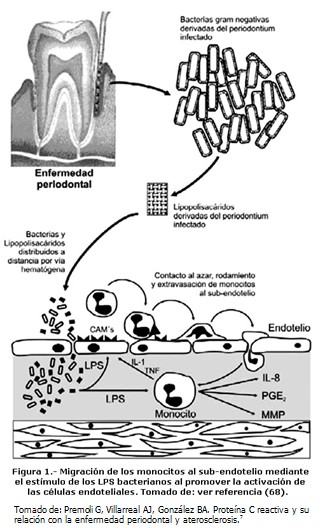
I.-Etiología y patogenia de las enfermedades periodontales La relación de la enfermedad periodontal con la salud general del individuo es bien conocida. La naturaleza de la respuesta del hospedero ante la agresión bacteriana es lo que determina la expresión y la progresión de la enfermedad periodontal; esta respuesta puede verse comprometida cuando la salud general está afectada por alteraciones en la respuesta inmune, estados carenciales que comprometen la resistencia a la infección, entre otras.8 Inicialmente se consideraba que esta relación era en una sola dirección, pero, desde hace algunos años, los investigadores han comenzado a plantear su carácter bidireccional y estudian la influencia de la infección periodontal como factor de riesgo para enfermedades tales como diabetes mellitus, enfermedades cardiovasculares, respiratorias, nacimientos prematuros con bajo peso al nacer, artritis y otras.8 Las periodontopatías son alteraciones patológicas consideradas la segunda causa de pérdida dentaria, sin embargo, en el adulto mayor puede igualar y en muchos casos superar a las caries dentales como primera causa.9 Los primeros signos de enfermedad periodontal suelen ser evidentes después del segundo decenio de la vida y es común observar destrucciones considerables después de los 40 años.10 La asociación de determinados factores de riesgo puede producir desequilibrio en el sistema a favor de la fase destructiva o de reabsorción. En ese proceso aparecen sustancias activadoras de los osteoclastos (células destructoras de hueso) como las prostaglandinas E2, la interleuquina I B, entre otras, que están en el entorno como parte de la respuesta inmunoinflamatoria. La gravedad de las periodontopatías tienden a aumentar en el curso de su evolución, en ausencia de tratamiento progresa y se destruyen los tejidos periodontales, ocasionando importantes mutilaciones de las arcadas dentales, lo cual repercute en la salud de las poblaciones y en su calidad de vida.11 La enfermedad periodontal es un conjunto de síntomas que afectan al periodonto, que puede manifestarse como periodontitis o gingivitis. En sí es una patología inflamatoria que afecta y destruye el periodonto de inserción (ligamento periodontal, cemento y hueso) y produce pérdidas de inserción de los dientes.2 El periodonto, soporte de diente, está integrado por el hueso alveolar, el cemento dentario, el ligamento periodontal y la encía. Se ha clasificado como periodonto de protección el más superficial, el cual está constituido por la encía o gingiva que forma parte de la mucosa bucal y presenta características similares al resto de ella. El periodonto como inserción, el más profundo, constituido por el cemento, el hueso alveolar y el ligamento periodontal. La función del periodonto de protección es resguardar las estructuras subyacentes.12 Entre un diente y otro existe un espacio en forma de una pirámide cuadrangular que en los individuos jóvenes y sanos está ocupada por una prolongación de la encía y se denomina papila gingival. Con el avance de la edad o por causas patológicas, se retrae, la punta se redondea y disminuye su altura.12 El cemento forma parte del periodonto de inserción, donde se insertan las fibras del ligamento periodontal, un tejido altamente especializado constituido principalmente por fibras colágenas y se orientan en distintos planos del espacio, y tiene por misión sostener al diente para evitar su extrusión o intrusión y resistir las fuerzas de la masticación y los traumatismos. El otro componente del periodonto de inserción es el hueso alveolar, el cual sostiene los dientes y se reabsorbe y desaparece cuando estos son extraídos.12 Las enfermedades gingivales y periodontales se encuentran entre las afecciones más comunes del género humano. Constituyen un grupo de cuadros clínicos de origen multifactorial que afectan a las estructuras del periodonto en forma de procesos inflamatorios únicos o asociados con procesos destructivos. Dichas enfermedades están producidas por acumulación de bacterias (placa dental), que actuarían sobre un huésped susceptible. La gingivitis, periodontitis o ambas afectan aproximadamente a más del 70 % de la población adulta. Se han realizado estudios que muestran que la pérdida en las estructuras de soporte producidas por las periodontopatías en adultos son de carácter irreparable y en la tercera edad son una de las principales causas de la pérdida dentaria.12 La pérdida del hueso alveolar, característico de la periodontitis, es la causa fundamental de la pérdida del diente. El hueso alveolar en todo individuo se encuentra en constante remodelación en función de las cargas que recibe por la oclusión. La remodelación tiene una base de destrucción (osteolisis) y otra de aposición o formación (ontogénesis) para adecuar las estructuras de soporte a las diversas situaciones generadas por las fuerzas oclusales.12 La enfermedad periodontal, específicamente, afecta las estructuras de inserción del diente y se caracteriza por una exposición bacteriana que puede fomentar una respuesta destructiva del huésped, lo que lleva a la pérdida de inserción periodontal ósea y por último a la caída de los dientes. Se relaciona con la inflamación sistémica y diversas enfermedades como las enfermedades cardiovasculares, hipertensión arterial y diabetes mellitus tipo 2, entidades más frecuentes en personas con obesidad.12 Los tejidos blandos y duros de la cavidad oral son colonizados por distintos biofilms bacterianos compuestos por proteínas, células epiteliales, restos de alimentos, enzimas, además de las distintas especies de bacterias responsables de causar la caries dental y la enfermedad periodontal.2 No existen estudios experimentales ni analíticos que vinculen la inflamación periodontal y otras enfermedades crónicas, sin embargo, la evidencia (centrada en otros diseños de investigación) sobre la relación investigada entre ambos conceptos se puede podemos argumentar como sigue: La periodontitis puede generar problemas hemostáticos, tales como el aumento del fibrinógeno plasmático, del recuento de glóbulos blancos, de la proteína C reactiva y de la viscosidad de la sangre. Es compleja porque además posee bacterias como Streptoccocus viridans, responsable de la endocarditis bacteriana, o la Porphyromonas gingivalis, causante del aumento de moléculas de adhesión que provoca la liberación de citoquinas y quimioquinas.2 Para el mantenimiento de la hemostasia del cuerpo y tejidos en organismos multicelulares se requiere de la comunicación de células con células. Durante las últimas décadas del pasado siglo los científicos y clínicos demostraron la presencia de un sistema adicional de tres señales intercelulares paralelas al sistema endocrino. Se ha revelado que un gran número de péptidos y factores proteínicos son producidos por un amplio rango de células con excepción de los eritrocitos. A diferencia de las hormonas, estos factores denominados citoquinas no son producidos por tejidos específicos y no tienen células dianas selectivas. Aunque pueden tener efectos sistémicos, se cree que su mayor papel es paracrino, autocrino.13 En el campo de la Estomatología las citoquinas están implicadas en la patogenia de las enfermedades periodontales y se asocian con la destrucción y reabsorción del hueso, en el cáncer bucal, curación de las heridas y en la respuesta al tratamiento ortodóncico.13 El término citoquinas fue introducido para describir cualquier sustancia soluble producida por las células, las cuales ejercen efectos específicos sobre otras células.13 En el presente las citoquinas pueden ser agrupadas en seis familias de moléculas, las cuales son:13 Las citoquinas y los mensajes generados por ellas no solo son importantes en la patología tisular, ellas incluso, juegan un importante papel para los tejidos y órganos en el mantenimiento de una homeostasis corporal.14 II.-Relación entre la obesidad y la enfermedad periodontal La obesidad es el aumento del peso corporal por la acumulación de triglicéridos (TG) en el tejido adiposo. Considerada una enfermedad crónica, de difícil tratamiento, se asocia con múltiples padecimientos. En particular, el exceso de grasa abdominal o visceral se relaciona con un conjunto de anormalidades metabólicas, denominadas síndrome metabólico (SM). Estos trastornos, caracterizados por intolerancia a la glucosa, diabetes, dislipidemia (alteraciones de los lípidos en la sangre) e incremento de las cifras de tensión arterial, incrementan el riesgo de enfermedades del corazón y de trombosis cerebral.14 Las principales complicaciones médicas de la obesidad son: enfermedades pulmonares, síndrome metabólico, enfermedades del corazón, diabetes, cáncer, enfermedades del hígado, trastornos ginecológicos, así como enfermedad venosa y periodontal. Otras afecciones, como la gota, la hipertensión arterial (HTA), los problemas de la piel y la artrosis son también más frecuentes en personas con exceso de grasa. Las personas con obesidad tienen, además, un mayor riesgo quirúrgico. La asociación de la obesidad con estas enfermedades no siempre es causal; muchas cuestiones aún están sometidas a debate y, a veces, estos son controversiales.14 El tejido adiposo es tejido conectivo libre compuesto de adipocitos, pero no solo es un reservorio pasivo de triglicéridos sino que produce altos niveles de citoquinas y hormonas que se llaman adipoquinas o adipocitoquinas.14 La consideración del tejido adiposo como reservorio de energía ha venido cambiando con los años y desde 1987 se lo consideró como el principal sitio de producción de esteroides sexuales. Posteriormente, en 1994, se identificó la leptina, una hormona producida principalmente en el adipocito. Desde entonces se ha descubierto una amplia variedad de moléculas con una gran actividad biológica producida y secretada por los adipocitos, denominadas adipocitoquinas, entre las que se encuentran el factor de necrosis tumoral alfa (TNF-a), la leptina, la resistina, la adiponectina, y el inhibidor-1 del activador del plasminógeno (PAI-1) entre otras.15 El tejido adiposo puede considerarse formalmente como un tejido endocrino, ya que produce y secreta péptidos con diferentes efectos que ejercen su acción en tejidos distantes (efecto endocrino), en contraste con efectos locales (paracrino o autocrino). Las células endocrinas clásicamente son controladas por estímulos externos que generan un mecanismo de retroalimentación. Estudios experimentales y clínicos en modelos animales y en humanos, respectivamente, han demostrado que las hormonas y citocinas producidas por los adipocitos ejercen sus acciones en el sistema nervioso central, el músculo, el hígado y el hueso, entre otros muchos tejidos. El tejido adiposo también participa en los procesos de inflamación, regulación metabólica de energía, enfermedad vascular ateroesclerótica, síndrome metabólico y cáncer.15 A continuación se presenta su papel en la inflamación: El vínculo entre obesidad y enfermedad periodontal se debe a substancias bioactivas secretadas por el tejido adiposo conocidas como adipoquinas. Estas sustancias tienen un papel en el sistema inmune y en la respuesta del huésped. A más tejido adiposo, aumentan los niveles séricos de adipoquinas (específicamente una llamada resistina) que es asociada con la periodontitis.14 En la obesidad hay un estado proinflamatorio donde se ven incrementadas las producciones de TNF-α, leptina, IL-1 e IL- por los adipocitos (ya que el tejido adiposo es un reservorio de citoquinas inflamatorias); la IL-1 inducirá a los fibroblastos a aumentar la producción de colagenasas, causando destrucción del tejido conectivo periodontal y, además, inducirá a los osteoblastos a generar señales químicas a los osteoclastos para reabsorber estructuras óseas periodontales: cuadro característico de la enfermedad periodontal.14 Estudios previos sugieren que la adiponectina tiene propiedades antiinflamatorias, las cuales actúan como moduladores endógenos de las enfermedades relacionadas con la obesidad.14 La adiponectina circula en concentraciones extraordinariamente altas, y representa cerca del 0,01 % de toda la proteína plasmática, al contrario de las otras adipoquinas. Sus niveles tienen correlación inversa con la masa corporal, con la insulino resistencia y con los estados inflamatorios. La interleucina 6 (IL-6) y el TNF-a son potentes inhibidores de su expresión y de su secreción en las biopsias de TAB humano y en células en cultivo. Esto sugiere que la inducción de la resistencia a la insulina por TNF-a e IL-6 puede también ejercer una inhibición autocrinaparacrina de la liberación de adiponectina. La adiponectina inhibe la adhesión de monocitos a las células endoteliales, la transformación de macrófagos en células espumosas y la activación de células endoteliales.15 Dentro de sus efectos metabólicos se encuentran: la mejoría de la insulino sensibilidad a nivel hepático, el descenso del flujo de ácidos grasos libres no esterificados, el incremento de la oxidación de grasa y la reducción de la salida de glucosa hepática. En el músculo, la adiponectina estimula el uso de glucosa y la oxidación de los ácidos grasos.15 Debido a que la baja regulación de expresión de genes de adiponectina en el tejido adiposo afecta directa o indirectamente los niveles de proteína C reactiva, la elevación del gen de expresión de adiponectina podría ser necesaria para explicar la relación precisa entre obesidad y enfermedad periodontal.14 Aranda Moreno, cita a Perry y cols., quienes sugieren que la asociación podría deberse a los Micro ARNs, los cuales regulan el desarrollo del adipocito y el metabolismo de los lípidos, y recientemente, se los ha identificado como posibles modificadores de las vías inflamatorias; por ejemplo, la inhibición del MiR-22 regula el PPRA α (receptores de tipo de reconocimiento de patrones) y la proteína morfogenética ósea bloquea el proceso inflamatorio a través de la inhibición de la IL-1β y promueve la reparación de condrocitos osteoartríticos.13 Bawadi y cols. mencionan que la dieta pobre y la baja frecuencia de actividad física (como parte de un cuadro de obesidad) son indicadores de riesgo para enfermedad periodontal. En este estudio fueron evaluados 340 pacientes de Jordania y encontraron que el 30,9 % tenían enfermedad periodontal; de ellos, 17,4 % tenían una buena dieta y el 48,1 % una dieta pobre. Adicionalmente, los sujetos con una baja frecuencia de actividad física tuvieron un OR de 3,8 de tener enfermedad periodontal comparado con los de alta frecuencia de actividad física.16 Según Shimazaki y cols., esta alta frecuencia de actividad física tiene un efecto antiinflamatorio y un efecto supresivo en la enfermedad periodontal, pues mejora el fluido sanguíneo periférico y reduce los niveles séricos de ICAM-1 y de VCAM-1, así como de otros marcadores de la inflamación.17 Datos recientes también han demostrado que la obesidad desregula la expresión de los receptores tipo Toll 2 y 4; reduce significativamente la fosforilación de las proteínas B quinasas (Akt/PKB) en los macrófagos, y reduce la respuesta inmune causada por P. gingivalis. El receptor de tipo Toll 2 puede ser un candidato para la participación del cruce entre la inflamación y las señales metabólicas, debido a que tanto la P. gingivalis como los ácidos grasos libres pueden activarlo.14 Los datos actualmente indican que un alto IMC, circunferencia abdominal, niveles séricos de lípidos y porcentaje de grasa subcutánea están asociados con mayor riesgo de enfermedad periodontal.2 La asociación se enmarca en parámetros inmunes y metabólicos, debido a que la obesidad puede aumentar la susceptibilidad del huésped a la enfermedad periodontal, aunque esta asociación ocurre en casos graves de la enfermedad.2 Esta asociación implica que el mayor sangrado al sondaje, sacos periodontales más profundos y mayor pérdida de hueso se encuentra en individuos obesos. El mecanismo biológico radica en que el tejido adiposo produce adipoquinas, las cuales podrían modular la periodontitis. El problema deriva de un estado inflamatorio caracterizado por resistencia a la insulina y el estrés oxidativo, siendo este último un vínculo común con periodontitis en una relación bidireccional, hay que considerar que la periodontitis puede por sí provocar estrés oxidativo por medio de la alteración de los niveles de adipocitoquinas.2 La obesidad influye en el sistema inmune de una manera que predispone a la destrucción del tejido y conlleva a un mayor riesgo de enfermedad periodontal. Así mismo, altos niveles de adipoquinas provenientes de la grasa visceral inducen la aglutinación de sangre en la microvasculatura, disminuyendo el flujo sanguíneo a la encía en individuos obesos y así facilitando la progresión de la enfermedad periodontal (Iacopino).2 Por lo contrario, las personas que mantienen su peso normal, realizan regularmente ejercicios y consumen una dieta sana compatible con la guía dietética para americanos, tuvieron un 40 % menos de probabilidades de sufrir periodontitis.2 IIa.-Evidencia de estudios Chaffee et al., en el 2010, realizaron una revisión sistemática/meta-análisis donde la búsqueda electrónica identificó 554 citas únicas, y 70 estudios cumplieron los criterios de inclusión a priori, que representa 57 poblaciones independientes. Se encontró un OR de asociación entre enfermedad periodontal y obesidad de 1,35 (IC 95 % 1,23-1,47). Se encontró evidencia de una asociación más fuerte en adultos jóvenes, mujeres y no fumadores. La prevalencia de la enfermedad periodontal es probable que sea mayor entre los pacientes obesos, aunque no hay ninguna evidencia actual para recomendar las diferencias en la planificación del tratamiento.18 En 2011, mediante una revisión sistemática efectuada por Suvan et al. de 526 títulos que fueron seleccionados, 19 estudios proporcionaron datos suficientes para su inclusión. Los meta-análisis indicaron una asociación estadísticamente significativa entre la periodontitis y el IMC categoría de obesos OR 1,81 (1,42; 2, 30), sobrepeso OR 1,27 (1,06; 1,51) y la obesidad y el sobrepeso combinado OR 2,13 (1,40; 3,26). Los resultados apoyan una asociación entre el IMC, sobrepeso, obesidad y enfermedad periodontal aunque la magnitud no es del todo clara. No hay pruebas suficientes para proporcionar directrices a los médicos en el manejo clínico de la periodontitis en individuos con sobrepeso y obesidad.19 Por otra parte Gorman et al., a partir de un estudio longitudinal y una población de estudio donde los participantes fueron 1,038 hombres blancos, no hispanos, médicamente sanos, encontraron que el IMC y el radio de la circunferencia de la cintura estaban asociados al riesgo de sufrir enfermedad periodontal. Tanto la obesidad general como la obesidad central se asocian con un mayor riesgo de eventos de progresión de la enfermedad periodontal en los hombres.20 Los datos de la Tercera Encuesta Nacional sobre el Examen de la Salud y de la Nutrición (NHANES), en Estados Unidos, también muestran que hay una asociación importante entre las dimensiones de grasas de cuerpo como BMI y las enfermedades periodontales.21 III.-La aterosclerosis y su relación con la enfermedad periodontal La aterosclerosis se caracteriza por depósitos de grasa y engrosamiento de la túnica íntima con rotura de la media, en las arterias mayores y media. Está acompañada de la formación de tejido fibroso, calcificación y cambios en la media con deposición significativa de lípidos en la pared arterial, lo que reduce la elasticidad de las arterias y contribuye a la oclusión. Si bien la aterosclerosis es multifactorial en su origen, las alteraciones del metabolismo lipoproteico constituyen el principal factor, y representan alrededor del 50 % del riesgo poblacional atribuible para el desarrollo de la enfermedad cardiovascular.4 Algunos estudios indican que la relación entre apo B/apo A-1 es mejor, para valorar el riesgo cardiovascular, que la relación colesterol total/colesterol HDL o a la de colesterol LDL/HDL.4 El número de partículas y especialmente el balance entre ellas, es decir, la relación de apo B/apo A-1 puede ser más importante que la cantidad de lípido que lleva cada partícula. La medida de la concentración en suero de apo A-l reproduce perfectamente el valor predictivo de enfermedad coronaria de la concentración en suero de HDL, aunque esta correlación no es válida en sujetos con hipertrigliceridemia, en los que la fracción HDL está enriquecida con triglicéridos y el colesterol está casi ausente.4 La relación colesterol total/colesterol HDL refleja el equilibrio entre dos procesos diametralmente opuestos: el transporte de colesterol a los tejidos periféricos con la consiguiente internalización arterial del colesterol y el transporte reverso de colesterol hacia el hígado. Cuanto mayor es este cociente, mayor cantidad de colesterol de las lipoproteínas aterogénicas circulará por el compartimento plasmático y será susceptible de inducir disfunción endotelial y de desencadenar o acelerar el proceso de la aterogenia.4 Las pequeñas partículas de LDL oxidadas penetran al interior de las células mediante un proceso de endocitosis específica mediada por receptores. Estos agregados pueden circular libremente o pueden unirse a los proteoglicanos y como resultado se produce el depósito del colesterol derivado de las LDL en forma de gotas de ésteres de colesterol en el citoplasma de los macrófagos.4 Las LDL no son ingeridas por los macrófagos y se depositan en la matriz extracelular en forma de pequeñas gotas de lípidos y vesículas, las que se localizan en la parte más profunda de la íntima (musculoelástica). Las LDL son modificadas en el subendotelio (capa más superficial y rica en proteoglicanos) y que la mayor parte de las LDL son removidas por los macrófagos con la formación de las células espumosas o lipófagos.4 Con el tiempo las LDL-modificadas se transforman en un centro de colesterol extracelular compuesto de gotas de ésteres del colesterol, vesículas de colesterol-fosfolípidos y cristales de colesterol no esterificados. Los macrófagos localizados profundos en la íntima arterial entre la capa rica de proteoglicanos y la musculoelástica, fagocitan mucho colesterol y mueren prematuramente por sobreingestión de esta sustancia. La muerte de las células espumosas también contribuye al crecimiento del núcleo de colesterol extracelular depositado, contribuyen en la génesis del proceso aterotrombótico y el desarrollo de las ECV.4 Como se había mencionado anteriormente la inflamación sistémica, que tiene entre sus principales factores de riesgo la obesidad, se caracteriza por la presencia de niveles elevados de marcadores de la inflamación tales como la proteína C reactiva (PCR). Este estado de inflamación sistémica puede deberse a una condición generalizada, como la obesidad, o bien a una infección local, como la periodontitis. Revisiones sistemáticas han establecido una asociación entre la periodontitis y los niveles de PCR, que por otra parte se ha observado que pueden reducirse tras el tratamiento periodontal.22 Lo más sorprendente que ha aportado la investigación sobre la PCR en los últimos años es que esta molécula parece intervenir directamente en el proceso de aterogénesis, desde las fases tempranas de génesis de la placa de ateroma, hasta la fase final de complicación y trombosis.7 La asociación propuesta entre la enfermedad periodontal y la aterosclerosis está ligada a los efectos sistémicos de los LPS bacterianos liberados en el sitio de inflamación periodontal, que viajan a sitios remotos por vía circulatoria y se depositan en el subendotelio al anclarse a las moléculas de sulfato de heparán de la íntima media que sirven de señal para la sobreexpresión de moléculas de adherencia por parte de la célula endotelial, que permiten la fijación y posterior entrada de monocitos al subendotelio. Esta interacción estimula la unión de los LPS a receptores específicos situados en la superficie de los monocitos y macrófagos que conduce a la liberación de citocinas como el TNF-a e IL-1 que contribuyen a amplificar esta respuesta inicial. Otros factores que pueden adyuvar en este proceso es la activación del sistema de coagulación y del complemento vía LPS bacterianos.7 Es de particular importancia considerar que las bacterias presentes en la cavidad bucal a nivel del tejido afectado por la enfermedad periodontal, así como sus productos (LPS, peptidoglucanos y exotoxinas) pueden alcanzar la circulación general y así ubicarse en la íntima media y la superficie endotelial pudiendo ocasionar disfunción endotelial, infiltración leucocitaria y proliferación de células musculares lisas, todos elementos característicos del fenómeno aterogénico. En adición a lo anteriormente expuesto, los LPS bacterianos son capaces de disparar una respuesta de tipo autoinmune por reacción cruzada con las proteínas de choque térmico (PCT) debido a que algunos antígenos bacterianos tienen el dominio CpG homólogo al de las PCT. La respuesta inflamatoria sistémica contra estos antígenos bacterianos favorece el desarrollo de aterosclerosis y enfermedad coronaria. Así, un título elevado de anticuerpos anti-hps65/60 se correlaciona fuertemente con el desarrollo de aterosclerosis.7 La entrada de LPS al plasma está limitada por su unión a proteínas como la albúmina, lactoferrina, transferrina y lipoproteína de unión a lipopolisacárido (LBP) en las hendiduras gingivales. Una parte de las defensas del hospedador ante la agresión potencial que representan los LPS bacterianos es la unión a las tres primeras proteínas, ya que inactivan sus efectos deletéreos. Cuando los LPS se unen a la LBP, se fomenta su interacción con el receptor CD14 de los monocitos activados, lo que conduce a que esta célula incremente su sensibilidad de 100 a 1000 veces contra los LPS.7 Los productos tóxicos derivados de las bacterias como los LPS, nucleopéptidos, ácidos grasos, ácidos orgánicos de bajo peso molecular, aminas y leucotoxinas inician y perpetúan una serie de eventos inmunológicos en el hospedador que pueden ser divididos en fenómenos de tipo local (la enfermedad periodontal misma) y a distancia (fenómeno aterogénico) ambos de naturaleza inmune específica e inespecífica. (Figura 1).7 Múltiples estudios clínicos han demostrado una asociación entre enfermedades periodontales destructivas y riesgo creciente de complicaciones ateroescleróticas, incluyendo infarto al miocardio (IM) y accidente cerebrovascular. Estos resultados se rescatan ahora cuando la comprensión de la aterosclerosis está cambiando: desde un conocimiento limitado sobre la estrechez o la obstrucción del lumen arterial debido a la acumulación de depósitos grasos ateromatosos en la placa, a un creciente conocimiento del papel de la inflamación en la ruptura de estas placas ateromatosas que promueven la formación del trombo.7 Este nuevo enfoque de la inflamación en la ruptura ateromatosa puede tener un impacto considerable en la relación de los odontólogos con otras especialidades médicas, más si se demuestra que los procesos inflamatorios celulares y los factores derivados de infecciones crónicas, tales como enfermedades periodontales destructivas, contribuyen a la ruptura de la placa.7 Varios artículos, han puesto en evidencia a las infecciones bucales con un mayor riesgo de complicaciones ateroescleróticas, por ejemplo, se encontró que una mala condición bucal se asocia a infarto al miocardio, a obstrucción de la arteria coronaria y a patología cardiovascular. Datos del estudio nacional norteamericano de salud y nutrición que siguió a pacientes durante 17 años, divulgaron que la presencia de periodontitis crónica aumentó el riesgo de enfermedad arterial coronaria en un 25 % cuando estos se comparaban con individuos con enfermedad periodontal menor.7 Recientemente, se han reportado correlaciones entre el grado de periodontitis y progresión ateroesclerótica subclínica, asociación que siguió siendo significativa después de corregir tradicionales factores de riesgo ateroescleróticos, incluyendo fumar. Aunque se han propuesto varios mecanismos para explicar la asociación entre las complicaciones ateroescleróticas y la enfermedad periodontal destructiva, se ha señalado que la periodontitis crónica de moderada a severa puede precipitar una respuesta de fase aguda presentando mecanismos particularmente intrigantes en la unión de estos dos procesos patológicos aparentemente distintos.7 La obesidad y la aterosclerosis son enfermedades sistémicas, crónicas y no transmisibles. Ambas pueden concomitar en determinados pacientes, en la mayor parte de los casos, la segunda como consecuencia directa de la primera. La obesidad es el aumento de TAG en el tejido adiposo. Las condiciones favorecedoras de este proceso son la hiperglicemia y el elevado potencial energético. En estas condiciones aumenta la secreción de insulina por las células beta del páncreas, hormona que se une a su receptor de membrana compuesto por 4 subunidades, 2 alfa extramembranales y 2 beta transmembranales tirosín quinasa catlíticas. La insulina, después de haberse unido a las subunidades alfa, provoca la autofosforilación de las beta por la presencia en su estructura del aminoácido tirosina. Ellas ocasionan la fosforilación de una serie de proteínas aclopadoras y adaptadoras como la SOS, la ISR-1 entre otras, que llevan a cabo una cascada enzimática de fosforilaciones hasta la fosforilación final de las Proteín Fosfatasas que actúan desfosforilando a diferentes enzimas.15 La enzima acetil coa carboxilasa es activa en su forma desfosforilada lo que favorece el proceso de lipogénesis. La actividad de dicha enzima también se ve favorecida por un aumento de las concentraciones de acetil coa, sustrato del proceso. Esto ocurre a partir de una inhibición del ciclo de Krebs como resultado del elevado potencial energético, lo que inhibe a la enzima isocítrico deshidrogenasa, marcapaso del ciclo de Krebs, provocando una acumulación de ácido cítrico que experimenta su salida hacia el citosol donde es atacado por la citrato liasa enzima que lo degrada hasta ácido oxalacético y acetil coa. En estas condiciones también se favorece el ciclo de las pentosas, el cual posee dos vías, la oxidativa y la no oxidativa. En su vía oxidativa libera 2 NADPH por cada glucosa 6 P que entra al ciclo. Este cofactor es un efector alostérico positivo de la enzima reguladora de la lipogénesis.15 La glicolisis, ante un elevado potencial energético induce al metabolito fosfohidroxiacetona, hacia su transformación en glicerol 3 p, importante participante de la síntesis de lípidos. La enzima HMG-CoA reductasa, reguladora de la esteroidogénesis, es activa también en su forma desfosforilada. Por lo que en las mismas condiciones en que se favorece la síntesis de lípidos también se favorece la síntesis de colesterol. Este es regulado en el hígado por la actividad de la propia enzima que actúa por un mecanismo de retroalimentación negativa, es decir se inhibe ante un aumento del colesterol. En los tejidos extrahepáticos el control de la síntesis de colesterol se desarrolla a través de las LDL. La LDL se une a su receptor, situado en la cavidad revestida, es endocitado, pierde la clatrina y se funde con los lisosomas. Las enzimas lisosomales degradan los componentes de la LDL y se libera al medio intracelular, entre otros productos, el colesterol. Cuando el colesterol intracelular se encuentra elevado esto produce una disminución en la actividad de la HMG-CoA reductasa, así como de la síntesis de los receptores para las LDL, lo que es la causa del aumento de las mismas ante las elevadas concentraciones de colesterol. Sin embargo aumenta la actividad de las LCAT que esterifican el colesterol. Altos niveles de colesterol y otros lípidos inducen la expresión del gen VCAM, al cual se unen monocitos circulantes, siendo este uno de los primeros eventos en la génesis de la aterosclerosis.7 En ambas patologías, obesidad y aterosclerosis, se producen sustancias proinflamatorias. La enfermedad periodontal es una de las enfermedades más frecuentes del sistema estomatognático. Estudios recientes han evidenciado su relación con la obesidad y la ateroesclerosis. En la obesidad aumenta la producción de adipoquinas, de TNF-alfa, leptina e IL-1. Esta última induce a los fibroblastos a aumentar la producción de colagenasas causando la destrucción del tejido conectivo periodontal. Además induce a los osteoblastos para generar una señal química a los osteoclastos para la reabsorción de las estructuras óseas del peiodonto. Tanto en la obesidad como en la aterosclerosis existen elevadas concentraciones de PCR, pero esta juega un papel fundamental en la génesis de la placa de ateroma y se encuentra elevada también en la enfermedad periodontal. Los LPS bacterianos provenientes del periodonto infectado, por vía circulatoria, se depositan en el subendotelio al anclarse a las moléculas de sulfato de heparán que permiten la fijación y posterior entrada de los monocitos que posteriormente liberan TNF-alfa e IL-1, ampliando la respuesta inicial. Ello provoca disfunción endotelial, infiltración leucocitaria y proliferación de células musculares lisas, todo ello característico del fenómeno aterogénico.7
CONCLUSIONES
La obesidad, la ateroesclerosis y las enfermedades periodontales constituyen tres afecciones prevalentes en la actualidad y con gran impacto en la sociedad. La presente revisión ha permitido describir que existe relación entre la obesidad y estas enfermedades. Esta relación se fundamenta entre otras cuestiones en que el aumento del tejido adiposo está asociado a procesos inflamatorios sistémicos al igual que la aterosclerosis, que son el sustrato fisiopatológico de las principales complicaciones periodontales. Varios estudios buscan profundizar el mecanismo exacto que asocie estas enfermedades y la relación resulta compleja e inquieta a la comunidad científica. Por ello, se requiere de mayores estudios de alto valor científico para aclarar dicha incógnita. ************************************************************************************ Control Semántico: [a] Vázquez Falcón LE. Marcadores de riesgo para enfermedades no transmisibles. Obesidad, primera medición del proyecto global, Cienfuegos. Cienfuegos: Facultad de Ciencias Médicas; 2001
REFERENCIAS BIBLIOGRÁFICAS
1. González Martínez FD, Madera Anaya MV, Tirado Amador LR. Relación entre obesidad y caries dental en niños. Rev Cubana Estomatol [revista en Internet]. 2014 [citado 1 Feb 2014];51(1):[aprox. 6p]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-75072014000100010
2. Merello M, Oliva P. La obesidad y su relación con las patologías periodontales: una revisión narrativa. Int J Odontostomat [revista en Internet]. 2012 [citado 1 Feb 2016];6(2):[aprox. 8p]. Disponible en: http://www.scielo.cl/scielo.php?pid=S0718-381X2012000200019&script=sci_arttext
3. Loaiza Bravo OE. Dieta hipocalórica y actividad física para el tratamiento del sobrepeso y obesidad en mujeres adultas, Santo Domingo de los Tsachilas 2010 [Internet]. Riobamba: Escuela Superior Politécnica de Chimborazo: Facultad de Salud Pública; 2012. Disponible en: http://dspace.espoch.edu.ec/handle/123456789/1469
4. Leguen-Gulgar L, Castellanos M, Sánchez-Bouza M, Benet-Rodríguez M. Factores de riesgo cardiovasculares y su relación con las alteraciones del metabolismo de los glúcidos y lípidos. Finlay [revista en Internet]. 2014 [citado 5 Jun 2016];4(4):[aprox. 12p]. Disponible en: http://www.revfinlay.sld.cu/index.php/finlay/article/view/326/1365
5. Saxlin T, Ylostalo P, Suominen L, Aromaa A, Knuuttila M. Overweight and obesity weakly predict the development of periodontal infection. J Clin Periodontol. 2010;37(12):1059-67
6. Zuza E, Barroso E, Carrareto A, Pires J, Carlos IC, Theodoro LH, et al. The role of obesity as a modifying factor in patients undergoing non-surgical periodontal therapy. J Periodontol. 2011;82(5):676-82
7. Premoli G, Villarreal AJ, González BA. Proteína C reactiva y su relación con la enfermedad periodontal y aterosclerosis. Acta Odontol Venez [revista en Internet]. 2008 [citado 1 Feb 2016];46(1):[aprox. 7p]. Disponible en: http://www.scielo.org.ve/scielo.php?script=sci_arttext&pid=S0001-63652008000100021
8. Almarales Sierra C. Repercusión de la enfermedad periodontal con las enfermedades sistémicas. Enfermedad periodontal. En: Padrón Chacón R, Almarales Sierra C, Pérez Cárdenas JC, Castellanos Hernández O. Temas de Medicina en Periodoncia. La Habana: Editorial Ciencias Médicas; 2014. p. 326-7
9. Pérez OR, Sánchez HA, Corona ZA. Prevalencia y severidad de enfermedad periodontal crónica en adolescentes y adultos. Oral [revista en Internet]. 2011 [citado 30 Ene 2016];12(39):[aprox. 6p]. Disponible en: http://new.medigraphic.com/cgi-bin/resumenMain.cgi?IDARTICULO=33673
10. González Naya G, Montero del Castillo ME. Estomatología General Integral. La Habana: Editorial Ciencias Médicas; 2013
11. Restrepo AI, Velasco SC, Franco L. Evolución de los modelos que explican la etiopatogénesis de la enfermedad periodontal. Rev Estomat [revista en Internet]. 2009 [citado 12 Ene 2016];17(2):[aprox. 8p]. Disponible en: http://estomatologia.univalle.edu.co/index.php/estomatol/article/view/298/297
12. Miguel Soca PE, Niño Peña A. Consecuencias de la obesidad. ACIMED [revista en Internet]. 2009 [citado 16 Ene 2016];20(4):[aprox. 7p]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1024-94352009001000006
13. Chinea Meneses EM, De la Rosa Samper H, Morales Aguiar DR. Etiología y patogenia de las enfermedades periodontales agudas y crónicas. En: Compendio de periodoncia. La Habana: Editorial Ciencias Médicas; 2006. p. 92-5
14. Aranda Moreno L, García Valenzuela FS, Alarcón Palacios M. Obesidad y enfermedad periodontal. Rev Mex Period [revista en Internet]. 2012 [citado 1 Feb 2016];III(3):[aprox. 8p]. Disponible en: http://www.medigraphic.com/pdfs/periodontologia/mp-2012/mp123d.pdf
15. García-Torres D, Castellanos-González M, Cedeño-Morales R, Benet-Rodríguez M, Ramírez-Arteaga I. Tejido adiposo como glándula endocrina. Implicaciones fisiopatológicas. Finlay [revista en Internet]. 2011 [citado 5 Jun 2016];1(2):[aprox. 20p]. Disponible en: http://www.revfinlay.sld.cu/index.php/finlay/article/view/39
16. Bawadi HA, Khader YS, Haroun TF, Al-Omari M, Tayyem RF. The association between periodontal disease, physical activity and healthy diet among adults in Jordan. J Periodont Res. 2011;46(1):74-81
17. Shimazaki Y, Egami Y, Matsubara T, Koike G, Akifusa S, Jingu S, et al. Relationship between obesity and physical fitness and periodontitis. J Periodontol. 2010;81(8):1124-31
18. Chaffee BW, Weston S. Association between chronic periodontal disease and obesity: a systematic review and metanalysis. J Periodontol. 2010;81(12):1708-24
19. Suvan J, D’Aiuto F, Moles DR, Petrie A, Donos N. Association between overweight/obesity and periodontitis in adults. A systematic review. Obes Rev. 2011;12(5):e381-404
20. Gorman A, Kaye EK, Apovian C, Fung TT, Nunn M, Garcia RI. Overweight and obesity predict time to periodontal disease progression in men. J Clin Periodontol. 2012;39(2):107-14
21. Centers for Disease Control and Prevention. National Health and Nutrition Examination Survey, 2013–2014 [Internet]. Atlanta: Centers for Disease Control and Prevention; 2015 [citado 1 Feb 2016]. Disponible en: http://www.cdc.gov/nchs/data/nhanes/nhanes_13_14/2013-14_overview_brochure.pdf
22. Zerón A. Enfermedades periodontales y enfermedades sistémicas. Rev Mex Periodontol [revista en Internet]. 2012 [citado 1 Feb 2016];III(3):[aprox. 7p]. Disponible en: http://www.intramed.net/contenidover.asp?contenidoID=81797
Recibido: 02 de noviembre de 2016.
Aprobado: 07 de febrero de 2017.
Norma Mur Villar. Dra. en Ciencias Pedagógicas. Profesora Titular. Investigadora Titular.Universidad de Ciencias Médicas. Cienfuegos. Correo electrónico: normamur@jagua.cfg.sld.cu