Meu SciELO
Serviços Personalizados
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Cubana de Hematología, Inmunología y Hemoterapia
versão On-line ISSN 1561-2996
Rev Cubana Hematol Inmunol Hemoter v.16 n.2 Ciudad de la Habana maio-ago. 2000
Instituto de Hematología e Inmunología
La hemostasia en el embarazo
Dra. Delfina Almagro VázquezRESUMEN
En el embarazo se producen alteraciones del mecanismo hemostático que determinan condiciones particulares, las cuales propician la activación de este sistema biológico ante estímulos que en otra situación serían adecuadamente controlados por el organismo. Se ha comprobado que en el embarazo existe un estado de hipercoagulabilidad, por lo que se ha incluido en el grupo de las llamadas trombofilias adquiridas. En la tendencia trombótica del embarazo intervienen decisivamente elementos esenciales del mecanismo hemostático, el sistema de la coagulación, las plaquetas y el mecanismo fibrinolítico. Durante la gestación, se ha observado un aumento progresivo del fibrinógeno y los factores VII, VIII, IX y von Willebrand, complejos solubles de fibrina, complejos trombina-antitrombina y fragmentos 1 + 2 de la protrombina. También se ha encontrado disminución de la proteína C y de la proteína S, así como un aumento de la agregación plaquetaria, reducción de la capacidad de respuesta a la estimulación por la prostaciclina y disminución de la formación de AMPC. El embarazo ejerce un efecto notable sobre el sistema fibrinolítico fundamentalmente por aumento progresivo del inhibidor del activador del plasminógeno tipo 1 (PAI-1) y el inhibidor del activador del plasminógeno tipo 2 (PAI-2).Descriptores DeCS: HEMOSTATICOS; COMPLICACIONES HEMATOLOGICAS DEL EMBARAZO; PLAQUETAS; FIBRINOLISIS.
Durante el embarazo ocurren alteraciones importantes en varios órganos y sistemas, particularmente en aquellos relacionados con el comportamiento de la hemodinámica renal y cardiovascular. El mecanismo hemostático sufre también notables cambios durante la gestación y en numerosas investigaciones se ha demostrado que las complicaciones relacionadas con el embarazo presentan con frecuencia trastornos hemostáticos, que se expresan por episodios hemorrágicos, trombóticos o ambos, los que tienen una marcada influencia en la mortalidad materna.
Un número importante de complicaciones obstétricas se expresan por episodios hemorrágicos y algo más del 20 % se deben a trastornos de la hemostasia.
Tendencia trombótica en el embarazo
En el embarazo se producen alteraciones del mecanismo hemostático que determinan condiciones particulares, las cuales propician la activación de este sistema biológico ante estímulos, que en otra situación serían adecuadamente controlados por el organismo. Desde el punto de vista clínico, esto se ha comprobado por la demostración de que la enfermedad trombótica y la coagulación intravascular diseminada (CID) son más frecuentes en las gestantes que en mujeres no embarazadas1 y que en los accidentes obstétricos la CID es una complicación común,2 por lo que no fue casual que la primera descripción de la CID fuera comunicada por Seegers3 en pacientes con complicaciones obstétricas.La repercusión de estos trastornos en los índices de mortalidad materna es sin dudas relevante, si se tiene en cuenta que entre el 74 y el 81 % de las muertes maternas se deben a procesos trombóticos que incluyen la CID.4,5 Existe una amplia variabilidad en la incidencia de trombosis no fatal debido a las dificultades diagnósticas de este trastorno por la limitación del uso de algunas técnicas como la venografía y los estudios con fibrinógeno marcado;6 no obstante, con la introducción de otros métodos diagnósticos como la pletismografía de impedancia, se ha logrado optimizar el diagnóstico de algunos eventos trombóticos en estas pacientes.
Bergqvist y otros7 encontraron el 0,07 % de trombosis durante el embarazo. Estos mismos autores habían hallado una incidencia del 1,8 % después de la cesárea.8 Por otra parte, Letsky y Swiet9 en una revisión retrospectiva de 35 000 embarazadas, observaron que el 0,09 % de los casos presentaron trombosis venosa profunda (TVP) y tromboembolismo pulmonar (TP). Más recientemente Douketis y otros10 encontraron una incidencia de TVP sintomática de entre 0,018 y 0,27 por cada 100 partos.
Durante mucho tiempo se afirmó que el riesgo de trombosis es mayor durante el tercer trimestre del embarazo y en el período de posparto.11 Sin embargo, estudios prospectivos recientes no han confirmado este criterio.12
Los datos antes mencionados demuestran que durante la gestación existen evidencias de un estado de hipercoagulabilidad, por lo que el embarazo se ha incluido en el grupo de las llamadas trombofilias adquiridas.
Esta indudable tendencia a la trombosis tiene múltiples causas. Además de los trastornos de la hemostasia a que nos referimos más adelante, otros factores, presentes durante el embarazo, pueden contribuir al desarrollo de eventos trombóticos, entre ellos la disminución de tono venoso con reducción del flujo sanguíneo y la obstrucción mecánica del útero grávido con el subsecuente estasis.
A continuación se detallan los factores de riesgo que influyen en la aparición de complicaciones tromboembólicas durante el embarazo:
- Cesárea.
- Historia de trombosis.
- Edad.
- Número de partos.
- Obesidad.
- Reposo físico.
- Hipertensión arterial.
- Trombofilia congénita o adquirida.
Recientemente ha sido encontrado un aumento de la incidencia de la mutación conocida como factor V Leiden en mujeres embarazadas con episodios trombóticos durante el embarazo y el puerperio.13
Esta mutación consiste en una sustitución en el residuo 506 de la molécula del factor V de una arginina por una glutamina, que es precisamente el sitio de ruptura inicial de este factor por la proteína C activa (PCA), lo que determina una inactivación más lenta del factor Va y provoca un estado de hipercoagulabilidad.14-16 Esta alteración molecular ha sido encontrada en el 90 % de los pacientes con resistencia a la PCA17 y se considera que este trastorno es el defecto de la coagulación más frecuentemente asociado con la hipercoagulabilidad.18 Weiner-Megnazi y otros19 encontraron la mutación factor V Leiden y resistencia a la PCA en cerca del 50 % de pacientes con desprendimiento prematuro de la placenta y Decker y otros20 observaron este trastorno en el 16 % de embarazadas con preeclampsia.
Algunos autores han encontrado una reducción marcada del sangramiento intraparto en mujeres con resistencia a la PCA y sugieren que la mutación factor V Leiden, aunque es particularmente riesgosa en la población general, confiere ciertas ventajas en cuanto a la supervivencia en las portadoras de la mutación, por la disminución del riesgo de sangramiento durante el parto.21
La tendencia trombótica que se presenta en el embarazo es expresión de cambios importantes en componentes esenciales del mecanismo hemostático: sistema de la coagulación, plaquetas y mecanismo fibrinolítico.
Cambios en el mecanismo de la coagulación durante el embarazo
Se ha observado que durante el embarazo ocurre una serie de cambios en el mecanismo de la coagulación, que son:- Aumento de fibrinógeno.
- Aumento de los factores VII, VIII, IX y von Willebrand.
- Aumento de los complejos trombina-antitrombina.
- Aumento de los fragmentos 1+2 de la protrombina.
- Disminución de la proteína C.
- Disminución de la proteína S.
Actualmente se consideran como marcadores de la activación del mecanismo de la coagulación algunos complejos moleculares que se forman durante este proceso. En el embarazo se ha observado un aumento de los complejos solubles de fibrina,27 los complejos trombina-antitrombina (TAT),28 que junto con el incremento de los fragmentos 1+2 de la protrombina, expresan la existencia de activación de la coagulación.
Los moduladores o inhibidores fisiológicos del mecanismo de la coagulación son de gran importancia en el desarrollo de episodios trombóticos. En el embarazo se han encontrado trastornos en el sistema de la proteína C (PC) con disminución de la PC y de la proteína S (PS).29,30
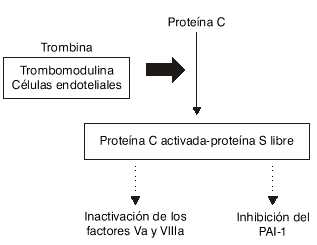
La PC es un importante modulador de la formación y degradación de la fibrina, se sintetiza en el hígado en presencia de vitamina K y es activada por un complejo formado por la trombina y la trombomodulina, que es una proteína integral de la membrana presente en la superficie de las células endoteliales y un receptor de alta afinidad para la trombina. La trombomodulina provoca un cambio conformacional en la trombina que le permite ejercer una acción activadora sobre la PC, que es entonces liberada de la superficie endotelial y se une a la PS que es su cofactor. El complejo PCA-PS inactiva los factores Va y VIIIa y promueve la fibrinólisis por inhibición del inhibidor del activador del plasminógeno-1 (PAI-1) (fig.1).31,32 Es importante señalar que el 40 % de la PS se encuentra en el plasma en forma libre, que es su estado funcional, y el resto no tiene actividad biológica y está unida al componente del complemento C4b.33 La PS actúa incrementando la afinidad de la PCA por los fosfolípidos cargados negativamente, lo que propicia su concentración en la superficie donde se producen las reacciones procoagulantes y permite que los factores Va y VIIIa sean fácilmente accesibles a la acción de este inhibidor.29
FIG. 1. Activación de la proteína C.
Algunos autores han estimado que las manifestaciones trombóticas se presentan en el 30 % de los pacientes con déficit de PC y en el 35 % de los deficientes de PS.34
Munster y otros35 en un estudio realizado en 42 mujeres embarazadas encontraron que el 95 % de los casos tenía disminución de la PS. Sin embargo, no hallaron ninguna alteración en los niveles de PC y antitrombina III.
Aunque se ha sugerido la posibilidad de que el inhibidor de la vía del factor tisular, que ejerce su acción sobre el complejo factor tisular-factor VIIa, tenga algún papel en el estado de hipercoagulabilidad que se presenta en el embarazo, aún no se conoce bien qué factores influyen en los niveles de este inhibidor durante la gestación.36
Cambios en las plaquetas durante el embarazo
Las plaquetas tienen también una función importante en la tendencia trombótica que se produce durante el embarazo y pueden ocurrir los siguientes cambios: - Aumento de la agregación plaquetaria.
- Aumento de la prostaciclina en vasos maternos y fetales.
- Reducción de la respuesta de la adenilatociclasa a la estimulación por la prostaciclina.
- Disminución de la formación de AMPc.
Al inicio de la década de los 80 se comprobó que en la gestación existía un aumento de la agregación plaquetaria.37
Algunos autores han observado que la producción de prostaciclina (PG12), prostaglandina sintetizada en la pared vascular a partir de los endoperóxidos lábiles y de conocida acción antiagregante y vasodilatadora, está aumentada en los vasos maternos y fetales cuando se compara con vasos de mujeres no embarazadas.38,39 Sin embargo, Briel y otros40 comprobaron que la sensibilidad de las plaquetas a un análogo de la PGI2 disminuyó progresivamente durante la gestación hasta llegar al 30 % al final del embarazo. Más recientemente se ha demostrado que durante el tercer trimestre del embarazo existe una reducción de la capacidad de respuesta de la adenilatociclasa a la estimulación por la PGI2 con una disminución de la formación de AMPc, lo que explicaría, al menos en parte, la activación plaquetaria in vivo que se presenta en el embarazo.41
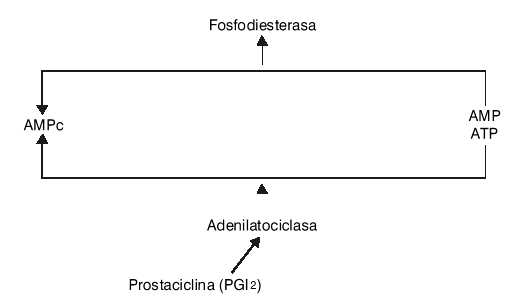
El AMPc es un segundo mensajero de la activación plaquetaria y se forma a partir del ATP por acción de la adenilatociclasa (fig.2). Se ha demostrado que los agentes que aumentan el AMPc intracelular, tales como la PGE1 y la PGI2, limitan la reactividad plaquetaria, ya que su elevación incrementa la liberación de Ca++ a través de la membrana y promueve su ingreso en el sitio de almacenamiento, el sistema tisular denso.42,43 Por otra parte, se ha demostrado que la mayoría de las agonistas de la activación plaquetaria suprimen la formación de AMPc.44
FIG. 2. Formación del AMPc.
Además de los trastornos plaquetarios relacionados con la tendencia trombótica antes mencionados, durante el embarazo se ha observado con cierta frecuencia la presencia de tombocitopenia. Aunque puede tener diversas causas, la mayoría de los casos corresponde a la llamada trombocitopenia gestacional o incidental, si se descarta la preeclampsia.45
Este tipo de trombocitopenia puede aparecer entre el 6 y el 60 % de los embarazos y no representa ningún riesgo para la madre y el feto.46Altes y otros 47 encontraron una incidencia significativamente superior, con el 62 % de trombocitopenia de carácter benigno en gestantes. Por otra parte, Boehlen y otros48 hallaron el 8,7 % de gestantes con trombocitopenia y anti-cuerpos antiplaquetarios. Sin embargo, dichos autores señalan que la presencia de estos anticuerpos no está relacionada con la severidad de la trombocitopenia, su persistencia después del parto y el riesgo de trombocitopenia neonatal.
Para algunos autores, la trombocitopenia que se presenta en el embarazo traduce probablemente la hiperdestrucción plaquetaria fisiológica del último período de la gestación49 o un estado de CID crónica compensada.37,50
Cambios en el mecanismo fibrinolítico durante el embarazo
El sistema fibrinolítico representa el evento final del proceso hemostático, pues se encarga de lisar los coágulos de fibrina para propiciar la restauración de la pared vascular. Este mecanismo, en el cual intervienen numerosas proteínas con actividad enzimática, así como activadores e inhibidores, consiste fundamentalmente en la conversión de un zimógeno, el plasminógeno, en una enzima activa: la plasmina.El embarazo ejerce un efecto notable sobre el sistema fibrinolítico, en el que pueden ocurrir cambios tales como:
- Aumento del inhibidor del activador del plasminógeno-1.
- Aumento del inhibidor del activador del plasminógeno-2.
- Disminución del activador tisular del plasminógeno.
- Aumento de productos de degradación del fibrinógeno.
- Aumento de dímero D.
Algunos autores,52,53 han observado la disminución del activador tisular del plasminógeno (t-PA). Sin embargo, Reyes y Gil 51 encontraron niveles estables de t-PA en un grupo de mujeres embarazadas.
Aunque durante la gestación existen algunas evidencias de activación del sistema fibrinolítico, como aumento de los productos de degradación del fibrinógeno (PDF)27 y del dímero D, se ha observado que a diferencia de lo que ocurre con el PAI-2 que aumenta progresivamente durante el embarazo, el incremento de estos parámetros se detiene en el tercer trimestre, mientras que los complejos TAT continúan ascendiendo hacia el final de la gestación, por lo que se produce en esta última etapa una franca tendencia hacia la hipercoagulabilidad.28
Los cambios más relevantes en el mecanismo hemostático durante la gestación se expresan por activación de la coagulación sanguínea y de las plaquetas, así como disminución de la activación del sistema fibrinolítico, lo que explica la frecuencia de la enfermedad tromboembólica y la CID observadas en el embarazo y en un grupo numeroso de complicaciones de este.
SUMMARY
There are hemostatic mechanism alterations in pregnancy that determine particular conditions which facilitate the activation of this biological system before stimuli that otherwise would be adequately controlled by the body. It has been confirmed that there exists hypercoagulability in pregnancy, therefore it has been included in the group of the so called acquired thrombophilias. Basic elements of the hemostatic mechanism, the coagulation system, platelets and fibrinolytic mechanism affect in a decisive way the thrombotic trend of pregnancy. During pregnancy, a series of changes is observed in the clotting mechanism such as progressive increase of fibrinogen and factors VII, VIII, IX and von Willebrand, soluble fibrin complexes, thrombin-prothrombin complexes and 1 + 2 fragments of prothrombin. A decrease in protein C and protein S has also been found. Platelets play an important role in the thrombotic trend during pregnancy, also an increase of platelet aggregation, a reduction of responsive capacity to activation by prostacycline and a decline in AMPc formation have been observed. Pregnancy has a remarkable effect on the fIbrinolytic system, fundamentally due to a progressive increase of type-1 plasminogen activator inhibitor (PA1-I) and the type-2 plasminogen activator inhibitor (PAI-2). Subject headings: HEMOSTATICS; PREGNANCY COMPLICATIONS, HEMATOLOGIC; BLOOD PLATELETS; FIBRINOLYSIS.
REFERENCIAS BIBLIOGRÁFICAS
1. Pajor A, Lehoczky D. Splenec thrombosis complicating pregnancy in patients with poor obstetrical outcome. A report of four cases. Ann Hematol 1993;66:319-21.
2. Bick RL. Disseminated intravascular coagulation: objective criteria for clinical and laboratory diagnosis and assessment of therapeutic response. Clin Appl Thromb Hemost 1995;:3-23.
3. Seegers WM. Factors in the control of bleeding. Cincinnati J Med 1950;31:395-401.
4. Angelov A. Intravascular coagulation in relation to pregnancy and delivery. Zentralbe Gynakol 1989;111:1169--75.
5. Gilabert J, Estelles A, Aznar J, España F, Vila J, Galbis M. Problemas trombóticos en obstetricia y ginecología. Rev Iberoam Tromb Hemost 1991;4:1-5.
6. Greer IA. The problem and profilaxis of thromboembolism in pregnancy. Curr Med Lit 1991;1:131-4.
7. Bergqvist A, Bergqvist D, Hallbrook T. Deep vein thrombosis during pregnancy. Acta Obstet Gynecol Scand 1983;62:443-8.
8. Acute deep venous thrombosis after caesarean section. Acta Obstet Gynecol Scand 1979;58:473-5.
9. Letsky E, Swiet M. Thromboembolism in pregnancy and its management. Br J Haematol 1984;57:543-52.
10. Douketis JD, Ginsberg JS. Diagnostic problems with venous thromboembolism disease in pregnancy. Haemost 1995;25:58-71.
11. Aaro LA, Juergens JL. Thrombophlebitis associated with pregnancy. Am J Obstet Gynecol 1971;109:1128-33.
12. Ginsberg JS, Brill-Edwaeds P, Burrows RF. Venous thrombosis during pregnancy: leg and trimester of presentation. Thromb Haemost 1992;67:519-20.
13. Hellgren M, Svensson PJ, Dahlbäck B. Resistance to activated protein C as basis for venous thromboembolism associated with pregnancy and oral contraceptives. Am J Obstet Gynecol 1995;173:210-3.
14. Dahlback P, Hildebrand B. Inherited resistance to activated protein C is corrected by anticoagulant cofactor activity found to be property of factor V. Proc Natl Acad Sci USA 1994;91:1396-1400.
15. Bertina R, Koeleman SPC, Koster T. Mutation in blood coagulation factor V associated with resistance to activated protein C. Nature 1994;369:64-7.
16. Kalafatis M, Rand MD, Man KG. The mechanism of activation of human V and human factor Va by activated protein C. J Biol Chem 1994;269:31869-75.
17. Dahlback B. Resistance to activated protein C caused by a common factor V gene mutation is a major risk factor for venous thrombosis. Rev Iberoam Tromb Hemost 1996;9:1-6.
18. Griffin JH, Evatt B, Wideman C, Fernández JA. Anticoagulant protein C pathway defective in majority of thrombophilic patients. Blood 1993;82:1989-93.
19. Weiner-Megnazi Z, Ben-Shlomo Y, Goldberg Y, Shalev E. Resistance to activated protein C and the Leiden mutation: high prevalence in patients with abruptio placentae. J Obstet Gynecol 1998;179:1565-7.
20. Decker GA, Vries JI de, Dorlitzsch PM, Hvijgens PC, Blomberg BM von, Jakobs C, et al. Underlying disorders associated with severe early-onset preeclampsia. Am J Obstet Gynecol 1995;173:1042-8.
21. Lindquist PG, Svensson PJ, Dahlbäck B, Marsal K. Factor VQ506mutation (activated protein C resistance) associated with reduced intrapartum blood loss a possible evolutionary selection mechanism. Thromb Haemost 1998;79:69-73.
22. Wilhelmsen L, Svardsudd K, Korsan-Bergten K, Larsson B, Welin L, Tibblin G. Fibrinogen as a risk factor for stroke and myocardial infarction. N Engl J Med 1984;311:943-5.
23. Moller L, Kristensen TS. Plasma fibrinogen and ischemic heart disease risk factos. Arterioscl Thromb 1991;11:344-50.
24. Potron G, Ngoyen P, Pignon B. Fibrinogen arterial risk in clinical practice. Clin Hemorrh 1994;14:739-67.
25. Dalaker K, Smith P, Arnesen H, Prydz H. Factor VII-phospholipid complex in male survivors of acute myocardial infarction. Ach Med Scand 1987;222:111-6.
26. Koster T, Blann AD, Briet E, Vandenbroucke JP, Rosendeal FR. Role of clotting factor VIII effect of von Willebrand factor in occurrence of deep vein thrombosis. Lancet 1995;345:152-5.
27. Mak M. Coagulation fibrinolysis platelet and kinin forming system during toxemia of pregnancy. Biol Res Pregan 1983;4:152-4.
28. Reyes M, Gil R. Balance coagulación-fibrinolisis en el embarazo y postparto. Sangre 1991;36: Suppl 2:129.
29. Mannucci PM, Vigano S. Deficiencies of protein C an inhibitor of blood coagulation. Lancet 1982;2:463-7.
30. Comp PC, Thurnay GR, Welson J, Esman CT. Functional and inmunologic protein S levels are decreased during pregnancy. Blood 1988;68:881-5.
31. Preissner KT. Biological relevance of the protein C system and laboratory diagnosis of protein C and protein S deficiencies. Clin Sci 1990;78:351-64.
32. Almagro D. Estados de hipercoagulabilidad. Rev Cub Hematol Inmunol Hemoter 1997;13:90-108.
33. Bertina PM. Hereditary protein S deficiency. Haemostasia 1988;15:241-6.
34. De Stefano V, Finazzi G, Mannucci PM. Inherited thrombophilia pathogenesis clinical syndromes and management. Blood 1996;87:3531-44.
35. Munster M, Guidpzii F, Jacobson BF. Thrombophilia profiles in normal pregnancies. Abstractr XVIth Congress of the International Society on Thrombosis and Haemostasis, 1997:266.
36. Shimada H, Ikeuchi M, Ihara Y, Hoshiro T, Sniotani M, Takasghina E, et al. Changes of plasma concentrations of tissue factor and tissue factor pathway inhibitor during pregnancy and puerperium. Abstract XVIth Congress of the International Society on Thrombosis and Haemostasis, 1997:730.
37. Mc Kay OG. Chronic intravascular coagulation in normal pregnancy and preeclampsia. Cont Nephrol 1981;26:108-19.
38. Mc Kenzie IZ, Mac Lean OKI, Mitchell MD. Prostaglandins in the human fetal circulation in mid-trimester and term pregnancy. Prostaglandins 1980;20:649-52.
39. Lewis PJ, Boglan P, Friedman BA, Hensby CN, Downing Y. Prostacyclin in pregnancy. Br Med J 1980; 282:1581-4.
40. Briel RC, Kieback DG, Lippert TH. Platelet sensitivity to a prostacyclin analogous in normal and pathological pregnancy. Prost Leuk Med 1984;13:335-40.
41. Almagro D. La hemostasia en el embarazo normal. En: la hemostasis en las complicaciones obstétricas. La Habana: Editorial Ciencias Médicas, 1997:9-19.
42. Feinster MB, Egan JJ, Sheap RI, White J. The cytoplamic concentration of free calcium platelets is controlled by stimulators of Cyclin AMP production (PGD2 PGE1 foskolin). Biochem Biophys Res Commun 1983;113:598-602.
43. Kser-Glanzmann R, Jakabova M, George JN, Luscher EF. Stimulation of calcium uptake in platelet membrane vesicles by cAMP and protein kinase. Biochem Biophys Acta 1977;466:429-34.
44. Authi KS, Crawford N. Inositol 1 4 5-Triphosphate-induced release of sequestered Ca++ from highly purified human platelet intracelular membranes. Biochem J 1985;230:247-52.
45. Flores A. Trombocitopenia y gestación. Med Clin 1996;107:735-7.
46. Burrows RF, Kelton JG. Fetal thrombocytopenia and its relation to maternal thrombocytopenia. N Engl J Med 1993;329:1463-6.
47. Altes A, Muñíz-Díaz E, Pujol-Moix N, Matero J, Fontcuberla J, Parra J, et al. Tromcitopenia aislada en el curso de la gestación. Estudio etiopatogénico y actitud terapéutica en 60 pacientes. Med Clin 1996;107:721-5.
48. Boehlen F, Hohlfeld P, Extermann P, de Moerloose P. Incidence of maternal thrombocytopenia and characterization of maternal antiplatelet antibodies (MAIPA). Abstract XVIth Congress of the International Society on Thrombosis and Haemostasis, 1907:735.
49. Fay RA, Hughes AO, Farron NT. Platelets in pregnancy: hyperdestruction in pregnancy. Obstet Gynecol 1983;61:238-40.
50. Gerbas FR, Bottoms S, Farag A, Mammen E. Increased intravascular coagulation associated with pregnancy. Obstet Gynecol 1990;75:385-9.
51. Reyes M, Gil R. Estudio de la relación entre los niveles de t-PA, PAI-1 y PAI-2 durante el embarazo y postparto. Sangre 1991;36: Suppl 2, 129.
52. Bonnar J. Blood coagulation and fibrinolysis in human pregnancy. Bibl Anat 1973;12:58-63.
53. Gow Y, Campbell DM, Ogston D. The fibrinolytic system in pre-eclampsia. J Clin Pathol 1984;37:56-8.
Dra. Delgina Almagro Vázquez. Instituto de Hematología e Inmunología. Apartado 8070, CP 10800, Ciudad de La Habana, Cuba. Teléf: (537) 578268. Fax: (537)338979. e-mail:ihidir@hemato.sld.cu