Introducción
Los programas de rehabilitación cardiovascular (PRC) constituyen un sistema de actuación multifactorial, un conjunto de actividades necesarias para asegurar a los pacientes con cardiopatías una condición física, mental y social óptima, que les permita ocupar, por sus propios medios, un lugar tan normal como les sea posible en la sociedad. Cabe destacar que estos programas se indican fundamentalmente cuando se diagnostica una cardiopatía isquémica.1
En ese orden de ideas, la inestabilidad del aporte coronario a las necesidades miocárdicas de oxígeno es la llamada insuficiencia coronaria, que lleva a la necrosis o destrucción de una zona del miocardio. Para disminuir las secuelas de esta entidad clínica se producen adaptaciones, como el aumento del gasto cardíaco y del consumo de O2, el incremento del retorno venoso, el aumento de la contractilidad del miocardio y la disminución de las resistencias periféricas; todo lo anterior se logra a través de programas de entrenamiento físico (rehabilitación cardíaca), que producen una mejoría en la capacidad funcional de los pacientes.2,3
Los procedimientos de rehabilitación cardíaca en personas que han padecido un infarto coronario agudo están íntimamente relacionados con el pronóstico y el riesgo subsecuente de presentar nuevos infartos (prevención secundaria). La existencia de factores de riesgo asociados, como la hiperlipemia, la hiperglucemia, la hipertensión arterial, la obesidad y el hiperinsulinismo, incrementan las posibilidades de un mal pronóstico y condicionan la disfunción endotelial; de modo que para cumplir el objetivo principal de mejorar el pronóstico, se debe no solo disminuir la morbilidad y la mortalidad, sino también incrementar la capacidad funcional y reformar los factores de riesgo de enfermedad coronaria, el perfil psicológico y la calidad de vida.1,4
La identificación de los factores de riesgo es imprescindible para la prevención primaria de una enfermedad, mientras que los factores pronósticos son los que predicen el curso clínico una vez que ya está presente la afección. Por ende, la detección y modificación de todos estos factores es de gran interés para la prevención secundaria y terciaria.1,3
Los programas de rehabilitación cardíaca están enfocados a la población con alto riesgo de padecer un nuevo episodio coronario y, actualmente, constituyen el esfuerzo multidisciplinario más completo para enfrentar la prevención secundaria de enfermedades coronarias.
El precepto de ejercicios físicos, como cualquier otra terapia, debe basarse en un buen conocimiento de los beneficios y riesgos, así como en la particularidad y las características individuales del paciente; cuando es así, los beneficios son máximos.1,3
Métodos
Se realizó una investigación, desde mayo de 2017 hasta igual mes 2019, de 41 pacientes con cardiopatía isquémica incluidos en un programa de rehabilitación cardiovascular en el Servicio de Terapia Física y Rehabilitación del Hospital General Docente Dr. Juan Bruno Zayas Alfonso en Santiago de Cuba.
A tal efecto, se registró la anamnesis y se realizaron un examen físico completo y exámenes complementarios, que proporcionaron los fundamentos necesarios para la investigación. La evaluación se llevó a cabo mediante pruebas hemoquímicas, antes y después de la aplicación del programa terapéutico de ejercicios físicos, cuya frecuencia fue de 4-5 días a la semana, con una duración de 45-60 minutos diarios, según lo recomendado en el Programa Nacional de Rehabilitación Cardiovascular.
Como criterios de inclusión se tuvieron en cuenta el consentimiento del paciente para participar en el estudio, el diagnóstico de infarto agudo de miocardio, la realización previa de terapia física como parte de su tratamiento y el cumplimiento del PRC. Se excluyeron los que no cumplían con lo antes expuesto.
Se obtuvo la autorización por escrito de los participantes y se les informó que los resultados de las evaluaciones serían estrictamente confidenciales, según los principios éticos establecidos en la Declaración de Helsinki. También se creó un equipo multidisciplinario para la atención de estos.
De igual manera, se determinaron los factores de riesgo de trastornos coronarios y, finalmente, se seleccionaron los más frecuentes (por su grado de asociación con la enfermedad) y modificables, que resultaron ser la diabetes mellitus y la hiperlipidemia (hipertrigliceridemia e hipercolesterolemia).
La información se extrajo de las historias clínicas y de una planilla elaborada para la recolección de datos. En el procesamiento estadístico se utilizaron el porcentaje y la frecuencia absoluta como medidas de resumen; asimismo, se aplicó la prueba de McNemar para establecer la significación de probabilidad asociada, con un nivel de confianza de 95 % (p<0,05).
Resultados
Los factores de riesgo que más incidieron en la casuística fueron la hipertrigliceridemia, con 23 de los pacientes estudiados, para 56,1 %, y la hipercolesterolemia, con 17, para 41,5 %. La diabetes mellitus (de tipo II) estuvo presente en solo 4 pacientes, para 9,8 %.
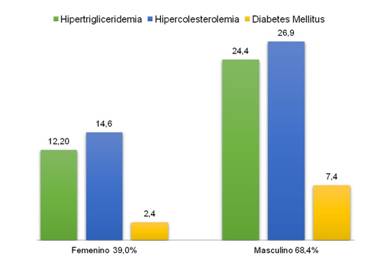
En la figura 1 se muestra que los factores de riesgo predominaron en el sexo masculino sobre el femenino en 29,4 %. La hipercolesterolemia fue la de mayor incidencia, con 11 hombres (26,9 %) ante 6 mujeres (14,6 %), seguida de la hipertrigliceridemia, con 10 pacientes del sexo masculino (24,4 %) y 5 del femenino (12,2 %).
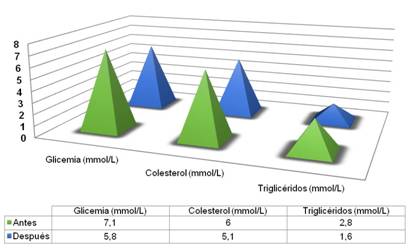
Para evaluar el proceso continuo de transformación de los factores de riesgo, que pasan gradualmente de un nivel a otro, se realizó una comparación de los valores medios obtenidos en los exámenes complementarios. Así, se observó una considerable mejoría luego de la rehabilitación, pues el promedio de las cifras mostró una evidente reducción: la glucemia a 5,8 mmol/L, los triglicéridos a 1,6 mmol/L y el colesterol sérico a 5,1 mmol/L (fig. 2).
Discusión
Aunque la aterosclerosis es multicausal, se ha demostrado que tiene una estrecha relación con las alteraciones en las concentraciones de lipoproteínas plasmáticas; estos cambios vasculares ateroscleróticos son influenciados por cuatro factores de riesgo considerados de primer orden, es decir, patógenos en sí mismos: las hiperlipoproteinemias (hiperlipidemias), la diabetes mellitus, la hipertensión arterial y el tabaquismo.4,5
No obstante, aunque la aterogenicidad difiere según las diversas clases de lipoproteínas, en ensayos clínicos multicéntricos, controlados, aleatorios y enmascarados de miles de pacientes se ha demostrado que existe una relación causal entre la hipercolesterolemia y la aterosclerosis, y que la normalización de los lípidos plasmáticos ha reducido de manera significativa el riesgo de cardiopatía coronaria, tanto en pacientes con enfermedad coronaria previa como en aquellos que no la tenían al inicio del estudio.5,6
La hiperglucemia crónica produce, a largo plazo, lesiones que ocasionan daño, disfunción e insuficiencia en varios órganos y sistemas, de los cuales el cardiovascular es uno de los más importantes. La presencia de moléculas de P- selectina en la superficie de las células endoteliales activadas produce una disminución de la velocidad con que normalmente fluyen los leucocitos a lo largo de las arterias coronarias, dando a otro grupo de moléculas -las integrinas- la oportunidad de atraerlos hacia las paredes de los vasos e iniciar la formación de una placa ateromatosa, lo que incrementa la probabilidad de enfermedad cardíaca en personas diabéticas.2,7,8
Entre los factores de riesgo no lipídicos asociados a la cardiopatía isquémica se encuentran la edad y el sexo, con especial significación del sexo masculino por encima de los 55 años y del femenino por encima de los 65 años, a excepción de las mujeres con menopausia precoz sin tratamiento hormonal. Lo anterior indica que existe una relación directa entre el envejecimiento y el mayor tiempo de exposición a los factores de riesgo. Así, se aprecia que en los hombres es menor el tiempo de exposición al factor de riesgo hasta que aparece la cardiopatía y que la declinación de la función ovárica en la mujer, por cualquier causa, iguala la prevalencia de la enfermedad coronaria isquémica.9
La dotación hormonal femenina, específicamente los estrógenos, retrasan la aparición de los factores de riesgo analizados en esta investigación, puesto que el efecto más común de esta hormona es el aumento de la concentración plasmática de las lipoproteínas de alta densidad (HDL, siglas del inglés high density lipoprotein) y la disminución de la concentración plasmática de colesterol-LDL a causa de la reducción en la actividad de la lipasa hepática y al aumento en la actividad de los receptores hepáticos para las lipoproteínas de baja densidad (LDL, siglas del inglés high density lipoprotein), respectivamente.1,2,10
También los efectos anabólicos de los estrógenos conllevan cambios metabólicos necesarios para proveer la liberación de energía a partir del consumo de glucosa, aumentan la producción y secreción de insulina, mientras se eleva la sensibilidad hística por la hormona, cuyo resultado es una disminución de la glucemia en ayunas.11,12,13
Los cambios en el estilo de vida hacia un comportamiento físicamente activo, por pequeños que sean, llevan a la prevención primaria y secundaria de la cardiopatía isquémica. El ejercicio físico aumenta considerablemente las lipoproteínas de alta densidad, conocidas como grasas buenas, y disminuye los triglicéridos y las lipoproteínas de baja densidad (grasas malas). Así mismo, es importante su acción beneficiosa de controlar la diabetes mellitus al facilitar la entrada de la glucosa al músculo que se ejercita.14
Las modificaciones en el lipidograma producidas por el ejercicio involucran una disminución del riesgo cardiovascular; de hecho, las personas activas tienen concentraciones de lípidos totales más bajas que las sedentarias. Estos resultados permiten recomendar el cambio de estilo de vida como medida reductora del colesterol total (y particularmente el colesterol LDL) y de los triglicéridos, para aumentar el colesterol HDL y disminuir el índice de obesidad.1,3,4
La práctica de ejercicio físico sistemático en la población general, en dependencia de la edad y las condiciones personales del individuo, es un método sencillo, asequible y eficaz para elevar el HDL-colesterol y reducir la trigliceridemia y el LDL-colesterol, lo que disminuye el riesgo de afección coronaria.1,10,14
Los efectos del ejercicio influyen también sobre el metabolismo de los glúcidos reduciendo las concentraciones de glucosa y la unión de la insulina a receptores celulares, lo que explica por qué las personas diabéticas que realizan ejercicios tienen menores necesidades de insulina. El ejercicio potencia la acción de la insulina cuando se encuentra incorporado al tratamiento de estos pacientes.10,15,16
En otros estudios7,17 se confirmó que el entrenamiento físico aumenta la translocación de GLUT 4, que es un transportador de glucosa presente en los músculos y los adipocitos, que interviene en la captación de glucosa mediada por la insulina, aumenta la sensibilidad celular a la insulina y la actividad de enzimas oxidativas mitocondriales que vuelven a la célula más sensible a la acción de la insulina por la activación de un mayor número de receptores y transportadores de glucosa. Por otra parte, reduce el depósito de grasa visceral donde se producen una serie de adiponectinas que disminuyen la sensibilidad a la insulina, como el factor de necrosis tumoral alfa y la resistina, que inactivan receptores para la insulina e interfieren en la acción de esta última sobre el metabolismo de la glucosa. Se produce, además, una mejor utilización de los ácidos grasos como fuente de energía con estimulación de la lipolisis por acción adrenérgica, así como del cortisol y la hormona del crecimiento, los que también aumentan durante la práctica de ejercicios físicos.
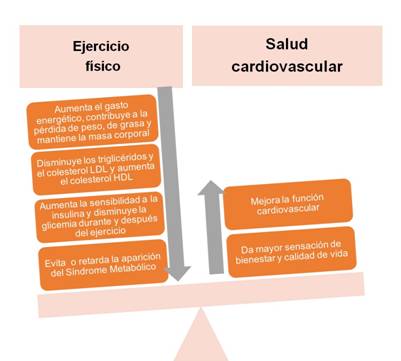
Sintetizando, la actividad física promueve la reducción del peso corporal y el colesterol sérico, ayuda a controlar la hipertensión arterial y la diabetes mellitus y disminuye la tensión emocional. Para mostrar de manera didáctica algunos beneficios del ejercicio físico, se creó un esquema que se pone a consideración de la comunidad médica y del lector, en general (fig. 3).
Para dar por concluido, los programas de rehabilitación cardiovascular han demostrado ser una estrategia terapéutica óptima para la prevención y el tratamiento de personas con enfermedades cardiovasculares y poseen una importante función en el control de la aparición y progresión de la lesión vascular aterosclerótica.