Introducción
La leishmaniosis es una enfermedad producida por un protozoario flagelado del género Leishmania y transmitida al hombre por la picadura de un insecto vector, caracterizada por un espectro clínico que incluye lesiones cutáneas, mucosas y viscerales. La leishmaniosis visceral (LV) es la más grave de sus formas clínicas, afecta principalmente a los niños y es potencialmente fatal.1
Factores como la desnutrición e inmunosupresión favorecen la enfermedad, que se caracteriza por fiebre, esplenomegalia, hepatomegalia, linfadenopatia, caquexia progresiva, anemia, leucopenia, trombocitopenia o pancitopenia; puede acompañarse de hipergammaglobulinemia e hipoalbuminemia, lo que precisa hacer un diagnóstico diferencial con entidades como malaria, leucemia, linfoma y brucelosis, entre otras.2,3
La Organización Mundial de la Salud (OMS) estima que cada año se producen en el mundo entre 200 000 y 400 000 nuevos casos de LV, 90 % de ellos concentrados en: Bangladesh, Brasil, Etiopía, India y Sudán.4) La LV es autóctona en 12 países de América, entre ellos, Brasil, Paraguay, Colombia, Argentina y México, con una incidencia en 2013 de 2,59 casos por 100 000 habitantes y una tasa de letalidad de 6,7 %,. Es Brasil el país con mayor tasa de coinfección leishmaniosis-VIH-sida.5,6,7
Desde 2016 se ha producido un incremento inusual del número de niños con LV que arriban al Hospital Italiano, en la Ciudad de Djibouti, por lo cual se plantea como problema de investigación la siguiente interrogante: ¿es conocido el comportamiento clínico-epidemiológico de la LV en la región? El objetivo del presente trabajo es exponer la caracterización clínico-epidemiológica de la leishmaniosis visceral en la población pediátrica y su respuesta terapéutica.
Métodos
Se realizó un estudio retrospectivo, longitudinal y descriptivo, en el Hospital Italiano, de la Ciudad de Djibouti, en el período septiembre de 2016-agosto de 2017, incluidos ambos. El universo estuvo conformado por los 166 niños menores de 15 años que ingresaron en el Servicio de Pediatría con diagnóstico inicial de fiebre prolongada sin foco y la muestra, la constituyeron los 22 niños con diagnóstico confirmado de LV.
Para la recogida de los datos se utilizó la información contenida en las historias clínicas de los niños hospitalizados, los cuales se organizaron en una planilla de datos, creada al efecto (anexo). Se operacionalizaron 20 variables:
Edad en meses o años cumplidos: menor de 1 año, de 1- 4 años y 5 años o más
Sexo: masculino o femenino
Lugar de residencia: zona urbana o rural
Desnutrición proteicoenergética (DPE): sí o no. Se consideró desnutrición cuando el peso para la talla, el peso para la edad o talla para la edad se ubicaron por debajo del tercer percentil según curvas de la OMS8
Fiebre prolongada sin foco de localización: fiebre de 38 ℃ o más durante un período mínimo de siete días durante el cual el interrogatorio, el examen físico y los exámenes complementarios no permitieron formular un planteamiento nosológico.
Leishmaniosis visceral: identificación de la forma amastigotes de leishmania en frotis de médula ósea, prueba serológica positiva (la prueba inmunocromatográfica rK39), o ambas, en un paciente con manifestaciones compatibles con LV: fiebre, hepatoesplenomegalia, anemia, leucopenia y trombocitopenia
Esplenomegalia: determinada por examen físico y corroborada por ultrasonido abdominal
Hepatomegalia: determinada por examen físico y corroborada por ultrasonido abdominal
Anemia: palidez cutáneo mucosa y valor de hemoglobina
 10 g/dl
10 g/dlLeucopenia: conteo de leucocitos < 4000/ml
Trombocitopenia: recuento de plaquetas<150 000/ml
Enzimas hepáticas con concentraciones superiores a tres veces su valor normal: aspartato aminotransferasa (ASAT) con rango entre 10-40 U/l y alanina aminotransferasa (ALAT) con rango entre 10-55 U/l
Tiempo de hospitalización medido en días: hasta de 21 días y más de 21 días
Tratamiento: antimoniales o anfotericina B
Complicaciones: Con complicaciones (pielonefritis aguda, neumonía, meningoencefalitis bacteriana, síndrome hemofagocítico) y sin complicaciones.
Infección urinaria: diagnosticada por el cuadro clínico y confirmada por dos urocultivos positivos al mismo germen con más de 100 000 unidades formadoras de colonias
Neumonía: diagnosticada por el cuadro clínico y corroborada por radiología
Meningoencefalitis bacteriana: cuadro clínico, corroborado por resultado citoquímico y bacteriológico del líquido cefalorraquídeo (LCR)
Síndrome hemofagocítico: presencia de al menos cinco criterios diagnósticos:
Esplenomegalia
Citopenias (afecten 2 o 3 líneas en sangre periférica):
hemoglobina
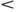 90 g/l (en neonatos (menores de 4 semanas): hemoglobina
90 g/l (en neonatos (menores de 4 semanas): hemoglobina 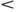 100 g/l), plaquetas
100 g/l), plaquetas 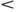 100 000/ml, neutrófilos
100 000/ml, neutrófilos 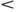 1000/ml.
1000/ml. Hipertrigliceridemia (
 3,0 mmol/L) o hipofibrinogenemia (
3,0 mmol/L) o hipofibrinogenemia (  1,5 g/l)
1,5 g/l) Hemofagocitosis en médula ósea, ganglios, hígado o bazo: no evidencia de malignidad
Niveles bajos o ausencia de actividad de células natural killer (NK)
Como evidencia de soporte para el diagnóstico también se tomaron en consideración los siguientes hallazgos:
Pleocitosis en LCR (células mononucleares) o proteinorraquia
Biopsia de hígado con hepatitis crónica persistente, además de otros hallazgos clínicos o de laboratorio:
Síntomas cerebromeníngeos, linfadenopatía, ictericia, edema, rash, alteración en las enzimas hepáticas, hipoproteinemia, hiponatremia, lipoproteínas de muy baja densidad (VLDL) en concentraciones altas y lipoproteínas de alta densidad (HDL) en concentraciones bajas.9
Se incluyeron los pacientes menores de 15 años con diagnóstico de LV confirmada por la identificación de la forma amastigotes de leishmania en frotis de médula ósea o prueba serológica positiva. Se excluyeron los pacientes menores de 15 años con diagnóstico de fiebre prolongada sin foco donde no fue posible confirmar ningún diagnóstico y egresaron o fallecieron sin determinar la causa.
Se utilizó el procesador Epidat 3.1. para resolver la información. Los resultados se expresaron en valores absolutos y porcentajes.
Se solicitó autorización a la Dirección del Centro para la realización del trabajo, explicándoles en qué consistía, su importancia y aclarando cualquier duda surgida durante el proceso. No se solicitó consentimiento informado pues se trató de un estudio retrospectivo (reportes en seres humanos).
Resultados
En la figura 1 se aprecia que en 22 (13,2 %) casos se diagnosticó LV.
Entre los niños con diagnóstico positivo de LV, predominó el grupo de 5 a 9 años de edad (63,6 %), más afectados los varones (68,2 %), con procedencia rural en el 90,9 % de los casos y el 59,1 % estaban desnutridos al ingreso (tabla 1).
Tabla 1 Características sociodemográficas de los niños con diagnóstico positivo de leishmaniosis visceral
| Variables y sus componentes | Número (n=22) | % |
|---|---|---|
| Edad (años) | ||
| Menor de 1 | 1 | 4,6 |
| De 1- 4 | 6 | 27,2 |
| De 5- 9 | 14 | 63,6 |
| De 10 -14 | 1 | 4,6 |
| Total | 22 | 100 |
| Sexo | ||
| Masculino | 15 | 68,2 |
| Femenino | 7 | 31,8 |
| Total | 22 | 100 |
| Zona de residencia | ||
| Urbana | 2 | 9,1 |
| Rural | 20 | 90,9 |
| Total | 22 | 100 |
| Desnutrición proteico energética | ||
| Si | 13 | 59,1 |
| No | 9 | 40,9 |
| Total | 22 | 100 |
El comportamiento de las características clínicas en niños con LV comprobó que la fiebre y la esplenomegalia estuvieron presentes en el 100 % de los casos diagnosticados, seguido de la palidez cutánea mucosa (86,4 %). La anemia y la leucopenia fueron los hallazgos de laboratorio fundamentales demostrados en el 90,1 % y 81,8 % respectivamente (tabla 2).
Tabla 2 Características clínicas y de laboratorio de los niños con diagnóstico positivo de leishmaniosis visceral
| Variables y sus componentes | Número (n=22) | % |
|---|---|---|
| Signos clínicos | ||
| Fiebre | 22 | 100,0 |
| Palidez cutáneo mucosa | 19 | 86,4 |
| Esplenomegalia | 22 | 100,0 |
| Hepatomegalia | 17 | 77,3 |
| Hallazgos de laboratorio | ||
| Anemia | 20 | 90,1 |
| Leucopenia | 18 | 81,8 |
| Trombocitopenia | 16 | 72,7 |
| Pancitopenia | 14 | 63,6 |
| Enzimas hepáticas > 3 veces el v. n. | 17 | 77,3 |
v. n.: valor normal.
El 77,3 % de los niños fue tratado con antimoniales, con una estadía hospitalaria que superó los 21 días en el 90,9 % de los casos. La neumonía constituyó la complicación más frecuente, presente en el 36,4 % de los enfermos (tabla 3).
Tabla 3 Evolución hospitalaria de los niños con diagnóstico positivo de leishmaniosis visceral
| Variables y sus componentes | Número (n=22) | % |
|---|---|---|
| Tratamiento | ||
| Antimoniales | 17 | 77,3 |
| Anfotericina B | 5 | 22,7 |
| Estadía hospitalaria | ||
| Hasta 21 días | 2 | 9,1 |
| Más de 21 días | 20 | 90.9 |
| Complicaciones | ||
| Neumonía | 8 | 36,4 |
| Infección urinaria | 5 | 22,7 |
| Meningoencefalitis bacteriana | 4 | 18,2 |
| Síndrome hemofagocítico | 3 | 13,6 |
| Sin complicaciones | 2 | 9,1 |
Discusión
La “fiebre de origen desconocido” (FOD) en pediatría se define actualmente como la presencia de fiebre >38 °C durante un periodo superior a ocho días y en la que se ha realizado una anamnesis, exploración física y estudios complementarios iniciales de forma exhaustiva sin diagnóstico aparente. La mayor parte de los niños que consultan por FOD padecen enfermedades comunes leves que son autolimitadas, y son las enfermedades infecciosas virales su primera causa. Según una serie reciente, en el 30 % de los casos no llega a conocerse el origen de la fiebre; en el 70 % restante, las infecciones suponen el 38 % de los casos, las enfermedades autoinmunes el 13 % y en el 6 % se diagnosticó una entidad maligna.10,11
En el Hospital Italiano consultan algunos niños por fiebre prolongada, sin embargo, se trata tan solo de los que logran asistir a consulta, los autores consideran que un número enorme de ellos no puede acceder a los servicios de salud por razones de índole económica.
La OMS considera la leishmaniosis como “la enfermedad que afecta a las poblaciones más pobres del planeta; está asociada a la malnutrición, los desplazamientos, las malas condiciones de vivienda, la debilidad del sistema inmunitario y la falta de recursos”, además de ser catalogada como una “enfermedad desatendida”.4
En Zaragoza, España, Galé y otro, publican una incidencia de solo 14 casos en 30 años, con una incidencia de 0,55 casos por año.12) En América Latina, de acuerdo a la Organización Panamericana de la Salud (OPS), se registraron entre 2001-2014 unos 48 700 casos de LV, con una mayor frecuencia de LV por Leishmania infantumen. En América del Sur, el tránsito fluido de mercaderías y de las migraciones de personas y animales domésticos, ha favorecido la expansión del vector.13,14) En Brasil, se han desarrollado investigaciones que demuestran una relación inversa (r= -0,725; p= 0,008) entre los meses de máximas precipitaciones y el desarrollo de LV.15
Como se ha comprobado la incidencia de LV varía de un área geográfica a otra, con una relación inversamente proporcional al grado de desarrollo de cada país, se trata de una entidad vinculada a la pobreza.
En cuanto a las características sociodemográficas de la población susceptible de contraer LV, las publicaciones varían. Según Pérez y otros, en los países mediterráneos la Leishmaniosis Infantum es una enfermedad endémica que afecta principalmente a niños menores de 10 años de edad, con especial incidencia en menores de 4 años, con una razón hombre/mujer 1,2/1.16) En Cartagena de Indias, Colombia, hallaron que el promedio de edad de los niños afectados es de 3,9 años, con un rango entre cinco meses y 13 años. El 82,6 % son menores de cinco años, 52,2 % niñas y 47,8 %, niños.17 Estos resultados difieren de lo hallado en el presente trabajo, pues múltiples factores podrían influir, Djibouti es un país ubicado en el Norte de África, donde predominan altas temperaturas durante todo el año, con precipitaciones muy escasas, con una población infantil que tiene un bajo nivel inmunitario y una alta incidencia de desnutridos. La mayoría de esta población vive bajo condiciones socioeconómicas precarias que favorece la presentación de esta enfermedad.
Los hallazgos clínico humorales en niños con LV fueron similares en las diferentes series revisadas. Zambrano y otros, en Neiva, Colombia en su serie de siete casos determinaron la presencia de fiebre (100 %), hepatoesplenomegalia (100 %), distensión abdominal (85,7 %), adinamia (57,1 %), astenia (57,1 %), adenopatías cervicales (14,2 %) y diarrea (28,5 %), así como pancitopenia en 5 de los 6 niños afectados.18) Apodaca y otros, en Paraguay, demostraron que la tríada de fiebre, hepatomegalia y esplenomegalia está presente en prácticamente todos los pacientes, 94 % fueron ingresados con anemia; la leucopenia y la trombocitopenia está presente en el 58 %, y la pancitopenia en el 38 % de la serie.19) Este propio autor, en otra investigación sobre LV en niños inmunocompetentes demuestra presencia de fiebre, esplenomegalia y hepatomegalia en el 97, 100 y 97 %, respectivamente. Entre las anomalías de laboratorio, el aumento de los niveles de enzimas hepáticas (>3 veces), anemia, leucopenia y trombocitopenia están presentes en el 29, 93, 68 y 71 %, respectivamente, y 48 % son pancitopénicos.20) En la presente investigación la totalidad de los pacientes presentó fiebre y esplenomegalia, mientras que la anemia y la leucopenia fueron los hallazgos de laboratorio más frecuentes coincidiendo con las publicaciones internacionales.
Los tratamientos disponibles actualmente tienen efectos adversos que pueden comprometer la función renal, hepática, cardíaca, generar hipersensibilidad, y tienen un esquema de tratamiento prolongado. Su forma de administración, regularmente por vía intravenosa, induce a la falta de adherencia, por las molestias que genera. Los medicamentos recomendados son antimoniato de meglumina, miltefosina, pentamidina y anfotericina B.21,22,23) En los últimos 10 años se han promovido proyectos por diversas entidades para la búsqueda de nuevas opciones terapéuticas.24 La generación de nuevas drogas son una de las perspectivas para el desarrollo de nuevos medicamentos.21,25 En el caso de leishmaniosis, se han realizado ensayos de moléculas para evaluar su acción contra promastigotes in vitro y amastigotes intracelulares, lo que ha generado expectativas frente al desarrollo de metabolitos con acción anticinetoplasto.21) Ahmed y otros, en Sudan, trataron satisfactoriamente al 87,2 % de los niños con antimoniales pero en 12,8 % se sustituyó por anfotericina B por efectos adversos.26 Otros autores registran una casuística similar,20,21 coincidiendo con los resultados de la presente investigación, donde la mayoría de los niños fueron tratados con antimoniales, subvencionados por el Ministerio de Salud en la totalidad de los casos por su elevado costo, por la necesidad de importarlos del exterior y por tratarse de niños precedentes de familias que viven en la extrema pobreza.
En el presente trabajo la estadía hospitalaria de los niños con diagnóstico de LV fue mayoritariamente prolongada. Apodaca y otros, publican un promedio de 22 + 10 días de internación.19) Aunque se recomiendan opciones terapéuticas para el tratamiento de la LV, que podrían acortar la estadía hospitalaria, la mayoría de ellas no están disponibles en los países más afectados.(14, 21) Djibouti no es una excepción, se trata de un país con una infraestructura sanitaria precaria y la obtención de estos fármacos requiere de la intervención de las máximas autoridades del Ministerio de Salud Pública para su compra mayoritariamente en el extranjero.
Numerosas complicaciones se pueden presentar durante el curso evolutivo de la LV, en la presente serie la neumonía fue la más frecuente, Apodaca registra en niños inmunocompetentes con LV 39 % de casos complicados con neumonía durante la hospitalización, seguido por la pielonefritis (26 %) y el síndrome hemofagocítico (13 %).20 Este propio autor, en otro estudio en Paraguay halla como principales complicaciones a la neumonía (32 %), seguida de la infección urinaria (17 %) y el síndrome hemofagocítico (13 %),19) lo que coincide con los presentes resultados.
Un estudio realizado en siete hospitales de Madrid notifica 41 % de niños complicados con síndrome hemofagocítico,27) otros autores, en Marruecos, no publican complicaciones en sus casuística de niños con LV.28
Las complicaciones que se presentan durante el curso de la LV dependen del tipo de asistencia que reciben estos niños, del grado de calificación del personal y de los recursos terapéuticos oportunos, de ahí la variabilidad entre las diferentes series revisadas.
Dentro de las limitaciones que presentó el estudio se debe señalar que en un grupo de pacientes no fue posible establecer la etiología de la fiebre prolongada sin foco de localización por la falta de recursos económicos de la familia para profundizar en estudios diagnósticos, algunos de los cuales requerían ser realizados en laboratorios privados con altos costos, por lo que se excluyeron de la investigación.
Se concluye que la leishmaniosis visceral es una entidad relativamente frecuente en niños admitidos por fiebre prolongada en el Hospital Italiano, predominan los varones desnutridos, mayores de cinco años de edad, procedentes de zonas rurales. La fiebre y la esplenomegalia son manifestaciones clínicas constantes, la anemia y la leucopenia, los principales hallazgos de laboratorio. La aplicación de antimoniales es el tratamiento electivo, con larga estadía hospitalaria y la neumonía es la complicación más frecuente.