INTRODUCCIÓN
La hipertensión arterial (HTA) es el principal factor de riesgo (FR) para la ocurrencia de enfermedades cardiovasculares y contribuye sustancialmente a la mortalidad general de forma indirecta. No obstante, el riesgo varía según los niveles de presión arterial (PA) del paciente y su asociación o no con otros FR, por esta razón se han creado diversas escalas para medir el riesgo cardiovascular global1.
Se ha estimado el riesgo que aportan individualmente cada uno de los FR, en 2017 se publicó Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults2, auspiciado por un considerable grupo de sociedades norteamericanas en las que se plantea que la HTA es la causa principal de años de vida útil potencialmente perdidos y de muerte en todo el mundo. En los Estados Unidos fue el principal FR modificable de mortalidad cardiovascular y el segundo, para la mortalidad por todas las causas, superado solo por el hábito de fumar2, por esta razón la mayoría de los investigadores consideran de utilidad emplear escalas o fórmulas que permitan estimar el riesgo cardiovascular en un individuo dado.
Entre las escalas de riesgo más difundidas están la ecuación de Framingham y el sistema SCORE3, pero también se han utilizado tablas que miden el riesgo de forma cualitativa como las que se proponen en la guía europea para el diagnóstico y tratamiento de la HTA de 20181, la canadiense4, y la guía cubana para el diagnóstico, evaluación y tratamiento de la HTA de 20175.
La importancia de estratificar los pacientes hipertensos de acuerdo al riesgo estimado para presentar una complicación isquémica tiene valor pronóstico pero, además, permite ajustar el tratamiento en función del nivel de riesgo y no solo de las cifras de PA, por otra parte si se establece una comunicación adecuada con el paciente puede favorecer la percepción de riesgo y el compromiso con la adherencia terapéutica.
La presente investigación se diseñó con el fin de identificar los pacientes con riesgo moderado o alto, ajustar los tratamientos según su estratificación y determinar, en su seguimiento, como esto afecta el número de descompensaciones y hospitalizaciones.
MÉTODO
Se realizó una intervención con diseño del tipo antes-después, en pacientes hipertensos adultos, la muestra estuvo constituida por 118 pacientes hipertensos con riesgo cardiovascular global moderado o alto, pertenecientes al área de salud del Policlínico Universitario Chiqui Gómez de Santa Clara, Villa Clara, Cuba.
Se tomó una muestra de hipertensos mayores de 20 años seleccionados aleatoriamente a partir de la lista de dispensarización del consultorio 17-15, después de haber sido adecuadamente estratificados, según la guía cubana de HTA del año 2017, para incluir en el estudio los que fueron clasificados como de riesgo moderado o alto. Se excluyeron del estudio los pacientes con HTA secundaria.
Los pacientes fueron seguidos durante un año con consultas cada cuatro meses, a partir de ser incluidos en la investigación, salieron del estudio aquellos que por cualquier razón faltaron a dos o más consultas de seguimiento o a la consulta final.
Se estudiaron las variables, edad, sexo, color de la piel, comorbilidades presentes relacionadas con la HTA, que incluyeron: cardiopatía isquémica, insuficiencia cardíaca, y enfermedades cerebrovascular y renal crónica (independientemente de la causa que la originó y cuando no fueran pacientes en estadio IV o V). Se incluyeron la obesidad -índice de masa corporal ≥30 kg/m² según la fórmula peso en kg/talla en m²- el hábito de fumar y la ingestión de bebidas alcohólicas, como variables dicotómicas.
A todos los pacientes se les realizaron determinaciones de creatinina, glucemia, colesterol, triglicéridos, ácido úrico y parcial de orina; en aquellos casos en los que este último fue normal, también se analizó la microalbuminuria.
Se ajustó el tratamiento de acuerdo a las recomendaciones de la guía cubana de HTA 20175. Según la estratificación de riesgo se utilizaron al menos dos medicamentos, entre ellos un diurético; se priorizaron los inhibidores de la enzima convertidora de angiotensina en los diabéticos y los pacientes con enfermedad renal crónica hasta el grado III, los betabloqueantes en los pacientes isquémicos y los bloqueadores de los canales de calcio en los pacientes de piel negra; se respetaron siempre las contraindicaciones y las recomendaciones de otros especialistas relacionados con el tratamiento del paciente. Durante el seguimiento se contó con la asesoría de un especialista en cardiología y medicina interna.
Se consideraron controlados los pacientes que no tuvieron cifras elevadas de PA durante la toma diaria orientada en la semana previa a la consulta de seguimiento. Se contemplaron como cifras normales de PA < 140 mmHg la sistólica y < 90 la diastólica, según lo propuesto en la guía cubana de 20175, se consideró que el control era deficiente en pacientes con cifras elevadas de PA sistólica o diastólica en dos oportunidades o más entre los controles, pero asintomáticos y que no requirieron cambios en el tratamiento por esta causa, y descompensados los que presentaron incremento de la PA o complicaciones de la misma, lo cual requirió consulta médica y tratamiento no programado sin requerir ingreso. Se registraron los ingresos y las descompensaciones atribuibles a la HTA durante el seguimiento de los pacientes y en el año previo a la inclusión en el estudio.
Como parte inicial de la investigación los pacientes que conformaron la muestra fueron citados a consulta, donde se precisó el consentimiento a participar en el estudio por escrito; de igual manera se ajustó el tratamiento, según la estratificación de riesgo de acuerdo a lo propuesto en la guía cubana de HTA de 20175.
Para obtener la información complementaria correspondiente a las variables en estudio se entrevistaron los pacientes y se cumplimentó el formulario de recolección del dato primario (Anexo en material suplementario), además, se revisaron las historias clínicas y se realizaron exámenes clínicos para la estratificación de riesgo.
Se exploró el nivel de adherencia al tratamiento según el formulario, mediante el cual el paciente refirió si se ajustaba o no con exactitud a las prescripciones médicas incluidos los fármacos, los horarios, las restricciones dietéticas y otras medidas no farmacológicas. Posteriormente, se evaluó la adherencia al tratamiento en cada consulta.
Para comprobar las cifras de tensión arterial se utilizó un esfigmomanómetro aneroide calibrado, las tomas se realizaron con las técnicas recomendadas después de 10 a 15 minutos de reposo del paciente. El nivel de PA sistólica correspondió a la percepción del primer ruido arterial (primer ruido de Korotkoff). La percepción del último latido correspondió a la presión mínima o diastólica (quinto ruido de Korotkoff).
Las consultas se realizaron aproximadamente cada 16 semanas a partir de la inclusión en el estudio o de haber logrado la estabilización de las cifras de PA, en el caso de pacientes descompensados al momento de incluirse en el estudio.
Al finalizar el estudio se realizó un control, se reevaluó el riesgo cardiovascular de los pacientes y se repitieron los exámenes de laboratorio.
Se creó una base de datos utilizando Microsoft Excel 2013, y se realizó el procesamiento estadístico con el paquete IBM SPSS 20.0. Se conformaron tablas de distribución de frecuencia con valores absolutos y relativos, y de tablas de contingencia, en las que se utilizó la prueba de Chi cuadrado para determinar relación entre dos variables, prueba de McNemar para variables dicotómicas relacionadas y prueba de Wilcoxon para las variables cuantitativas evaluadas «antes-después». Se consideró que existía significación estadística cuando el valor de p fue < 0,05.
A todos los pacientes se les solicitó su consentimiento para incluirlos en el estudio, y se garantizó la confidencialidad de sus datos personales, así como su uso estrictamente con fines científicos. Se observaron los principios de autonomía, beneficencia y no maleficencia.
RESULTADOS
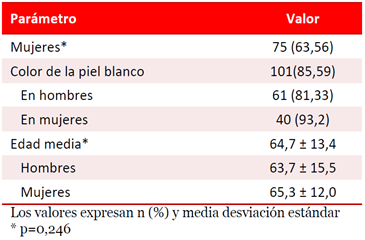
La edad media de los pacientes estudiados fue de 64±13,4 años (Tabla 1), hubo predominio femenino y el color blanco de la piel fue el encontrado en más del 85% de los casos. No obstante, las diferencias en edad y sexo no fueron estadísticamente significativas (p=0,246). En cuanto al color de la piel la diferencia pudiera explicarse por la composición de la población en el área.
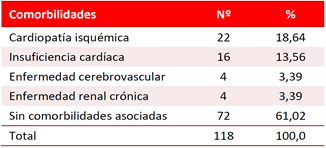
Las comorbilidades más frecuentemente encontradas, fueron la cardiopatía isquémica y la insuficiencia cardíaca (Tabla 2), ambas con una conocida relación con la HTA, pero la mayoría de los pacientes 61,02% no presentaban enfermedades directamente relacionadas con la HTA.
De los FR estudiados, la diabetes mellitus (27,97%) y las dislipidemias (20,34%) fueron los más frecuentes (Tabla 3), seguidas del hábito de fumar presente en 11,86%.
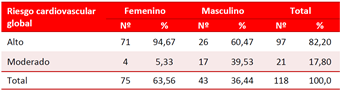
En la tabla 4 aparece la estratificación de riesgo de los pacientes al ser incluidos en el estudio, llama la atención que las mujeres tenían proporcionalmente una estratificación de riesgo más alta que los hombres aunque la diferencia no fue significativa, de cualquier forma el diseño del estudio tenía como premisa que los pacientes tuvieran riesgo moderado o alto, pues los de bajo riesgo pueden tratarse sin fármacos y, generalmente, no se descompensan aunque estén mal controlados.
La figura 1 es una representación gráfica de cómo se incrementó el control de los pacientes y la adherencia al tratamiento de una consulta a otra, se evidencia una mejoría que llegó al 92,8% de pacientes controlados y un incremento del 26,20% en la adherencia al tratamiento, lo cual sugiere una respuesta positiva a la acción del médico aun cuando no se haya utilizado un instrumento específico para medir adherencia.
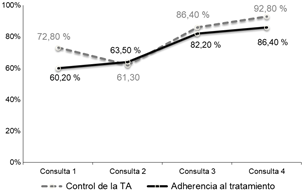
Figura 1 Evolución de los pacientes, según control y adherencia al tratamiento durante el seguimiento.
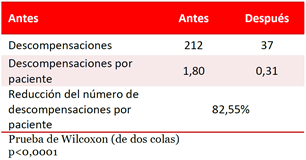
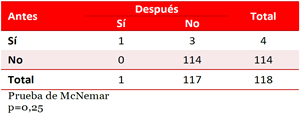
La tabla 5 y la tabla 6 ilustran la drástica reducción en las descompensaciones cuando se compara el año previo al seguimiento con el periodo de estudio, tanto el número de pacientes que se descompensaron cómo el número de descompensaciones fue significativamente menor (p<0,05), aunque los ingresos fueron pocos tanto antes como después del seguimiento (Tabla 7), cuatro pacientes ingresaron en el año previo al estudio y solo uno durante el seguimiento, pero la diferencia no fue significativa (p=0,25). El procesamiento estadístico se muestra en la figura 2 del material suplementario.
DISCUSIÓN
La edad media de los pacientes estudiados fue de 64 años, lo que está en relación con el incremento de la incidencia de HTA y los FR con la edad. En un estudio realizado en Santiago de Cuba 64,8% de los pacientes estudiados fueron mujeres y la edad media fue de 61,1 años6; otros autores, en la Habana, también han encontrado que el grupo de edad más prevalente es el de 60-79 años7, lo que sugiere que en los pacientes incluidos en el estudio, la edad tuvo un comportamiento similar al encontrado en el resto del país.
La HTA se muestra con más frecuencia en personas de raza negra que en las de raza blanca, estos tienden a presentar HTA más temprano en la vida, a menudo más grave y con menos probabilidades de lograr los niveles deseados de control con el tratamiento, en los Estados Unidos es un 50% mayor en los individuos de raza negra que en los blancos8. No obstante, el predominio de hipertensos con color de la piel blanca encontrado, es semejante a lo hallado por otros investigadores9,10 y puede estar en relación con la composición étnica de la población del área estudiada.
Según las guías cubanas de HTA vigentes5 y lo que ha sido considerado por las guías europeas2, cerca del 70% de los sujetos hipertensos están incluidos en los grupos considerados con HTA leve o moderada. El calificativo de leve no significa que la persona esté exenta de riesgos, ya que en este grupo recae el 60% de las complicaciones originadas por el aumento de la TA y el riesgo realmente depende de la asociación con otros FR y la comorbilidad, ya sea que el riesgo se mida a través de ecuaciones o utilizando tablas cualitativas. Por otra parte, un porcentaje elevado de hipertensos moderados, suelen transformarse en graves con el tiempo, si no se establece el tratamiento oportuno.
Casi el 20% de los pacientes estudiados padeció una cardiopatía isquémica y un poco más del 13% insuficiencia cardíaca, por lo que clasificaron como de alto riesgo, independientemente de las cifras de tensión arterial. Lo mismo puede decirse de la alta prevalencia de diabetes mellitus que fue del 27,97%, y la alta frecuencia con que se presentaron la dislipidemia y la obesidad.
Algunos autores consideran que la diabetes mellitus es más frecuente en los hipertensos por la activación del sistema renina-angiotensina, porque tanto la vasoconstricción pancreática mediada por la angiotensina II y la hipopotasemia mediada por la aldosterona, inhiben la liberación de insulina inducida por glucosa de la célula beta11. Por estos motivos las pautas europeas para el tratamiento de la HTA recomendaron que, en pacientes hipertensos con síndrome metabólico y diabetes mellitus tipo 2 se deben usar inhibidores de la enzima convertidora de angiotensina o bloqueadores del receptor de la angiotensina, como primeras drogas antihipertensivas2.
La presencia de diabetes mellitus, de niveles altos de triglicéridos o bajos de lipoproteínas de alta densidad unidas al colesterol, agravan los efectos del colesterol total, aunque sus niveles estén tan solo ligeramente elevados. Toda persona con colesterol elevado que logra valores por debajo de 200 mg/ml disminuye notablemente el riesgo cardiovascular.
Aunque el número de fumadores encontrados fue bajo se señala que habitualmente se asocia con la cardiopatía isquémica, que fue una de las principales comorbilidades encontradas. En un estudio con pacientes atendidos en el Hospital Julio Trigo López, Vilches Izquierdo et al.12 encontraron que el tabaquismo tuvo una poderosa fuerza de asociación estadística con la muerte súbita cardíaca, y el infarto agudo de miocardio fue responsable del 63,8% de las muertes cardiovasculares.
Utilizar la estratificación de riesgo para ajustar el tratamiento, independientemente de la clasificación de acuerdo al nivel de HTA, favorece el control y mejora la percepción de riesgo de forma general. La adherencia al tratamiento de los pacientes, se incrementó desde un 60,20% en la consulta de inclusión a un 86,40% en la consulta final, de forma similar ocurrió con el control de la PA, que elevó de un 72,80% inicial a un 92,80% en la última consulta.
El ajuste del tratamiento aplicado, según el riesgo cardiovascular global, logró alcanzar un 82,2% de efectividad de acuerdo a los propósitos del estudio, lo cual se vinculó con los niveles de PA alcanzados en cada consulta, esto concuerda con la mejoría de la adherencia terapéutica y se refleja en la reducción de las descompensaciones y los ingresos, aunque la diferencia en estos últimos no fue significativa, lo que se explica porque los hipertensos solo ingresan cuando presentan cuadros de emergencia o importantes complicaciones isquémicas.
Los resultados sugieren que todavía hay un margen de progreso en la efectividad del tratamiento, pero para lograrlo se requieren medidas que mejoren la participación activa de los pacientes. Arias Capote et al.13 encontraron que el incremento de la percepción de riesgo aumenta la adherencia terapéutica y el control de los hipertensos, y Rodríguez-Abt et al.14, en un estudio realizado en Perú, concluyeron que los pacientes que tenían bajos conocimientos acerca de la HTA tienen tendencia a una menor adherencia al tratamiento.
El tratamiento de la HTA es uno de los problemas clínicos más comunes con que están responsabilizados los médicos. Sin embargo, se calcula que sólo uno de cada cuatro pacientes hipertensos conocidos tiene su PA bien controlada. Un estudio realizado en el Hospital Nacional comprobó que existe una asociación entre la percepción del riesgo y la adherencia al tratamiento en pacientes hipertensos; plantean que se cumple la regla de que solo el 50% de los hipertensos de una comunidad conocen que lo son, de estos aproximadamente el 50% tiene tratamiento adecuado y de estos últimos, sólo el 50% están controlados, es decir solo el 12,5% del total de hipertensos reales14.
A todos los hipertensos se le deben recomendar modificaciones en el estilo de vida, porque tienen un impacto positivo tanto en el control de la PA como en la reducción de los fármacos antihipertensivos. Los cambios en el estilo de vida pueden retrasar, evitar o minimizar el tratamiento farmacológico, además, del efecto de control de la PA, los cambios en el estilo de vida contribuyen al control de otros FR y afecciones crónicas.
El ajuste del tratamiento según estratificación de riesgo logró un mejor control al demostrar una reducción muy significativa, tanto del número de descompensaciones como de pacientes descompensados durante el período de seguimiento en comparación con el año anterior al inicio del estudio.
En una investigación realizada en Camagüey, por Arredondo Bruce et al.15, se encontró que en los pacientes mayores de 60 años ingresados por HTA la adherencia al tratamiento era menos del 50% y las dosificaciones, inadecuadas; mantener dosis fijas de los medicamentos con PA elevada y el monitoreo con solo una toma de la PA, fueron las causas fundamentales de la descompensación. En otro estudio realizado en San Luis, Santiago de Cuba, la falta de control fue la causa principal de aparición de complicaciones cardiovasculares en pacientes hipertensos6.
Entre las razones que explican que los tratamientos no sean adecuados, además de la inadecuada estratificación de riesgo, está la omisión de la presencia de lesión de órganos diana, debe buscarse esta información activamente en todos los pacientes hipertensos pues en muchos casos pasa inadvertida. Una acción tan simple como la búsqueda de afectación en el fondo de ojo puede ser una pista importante cuando hay retinopatía hipertensiva grado III o IV, la evaluación del electrocardiograma16, la evaluación de la función renal17, el ecocardiograma o el estudio de la circulación periférica18, pueden detectar la lesión de órgano diana aun cuando es asintomática, esto permitiría reajustar el tratamiento y revertir, detener o al menos, retrasar la progresión del daño.
LIMITACIONES
El presente estudio tiene la limitación de un tamaño de muestra pequeño y de no haber realizado monitoreo ambulatorio ni automedición de la presión arterial. Tampoco se utilizó un instrumento específico para determinar adherencia al tratamiento; no obstante, la drástica reducción del número de descompensaciones y la declaración por parte de los pacientes de un mejor complimiento del tratamiento, sugieren la eficacia de su ajuste según el riesgo cardiovascular corregido, después de buscar activamente lesión de órgano diana.
CONCLUSIONES
Los antecedentes de cardiopatía isquémica, insuficiencia cardíaca y diabetes mellitus son las principales causas de que los pacientes hipertensos clasifiquen como de alto riesgo, y que el ajuste del tratamiento según los niveles de riesgo, después de una adecuada estratificación, logra una reducción en el número de descompensaciones y mejora la adherencia terapéutica.