Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Cirugía
versión On-line ISSN 1561-2945
Rev Cubana Cir v.41 n.2 Ciudad de la Habana Mayo-ago. 2002
Hospital Clinicoquirúrgico “Hermanos Ameijeiras”
Servicio de Cirugía General
Mediastinoscopia contra tomografía axial computadorizada en la estadificación del carcinoma pulmonar de células no pequeñas
Dr. Edelberto Fuentes Valdés1 y Dra. Tamara de los Ríos Rodríguez2
Resumen
La mediastinoscopia constituye un medio diagnóstico útil en la estadificación del cáncer del pulmón, y es también utilizada para este fin la tomografía axial computadorizada (TAC), por lo que fue el propósito de este trabajo realizar un estudio que permitiera conocer la eficacia diagnóstica de ambas y compararlas entre sí. Se estudiaron 51 pacientes con diagnóstico de cáncer de pulmón de células no pequeñas. A todos se les realizó TAC y mediastinoscopia, como parte del estudio preoperatorio. La eficacia diagnóstica se determinó analizando la sensibilidad, la especificidad y los valores predictivos positivo y negativo de ambas técnicas. Para la mediastinoscopia la sensibilidad fue de 68,4 %, la especificidad y el valor predictivo positivo dieron valores de 100 % y el valor predictivo negativo de 84,6 %, con una certeza diagnóstica de 88,5 %. Los resultados para la TAC mostraron valores significativamente inferiores para los mismos parámetros: sensibilidad y valor predictivo positivo de 27,7 % y especificidad y valor predictivo negativo de 60,6 %, con una certeza diagnóstica de 49,0 %. En conclusión la mediastinoscopia resultó superior a la TAC en la detección de la enfermedad metastásica mediastinal cuando estuvo presente, lo que expresa su sensibilidad, además de que es capaz de predecir con mayor exactitud cuando el enfermo en realidad no tiene la toma linfática mediastinal.
DeCS: MEDIASTINOSCOPIA; TOMOGRAFIA COMPUTARIZADA POR RAYOS X; ESTADIFICACION DE NEOPLASMAS; CARCINOMA DEL PULMON DE CELULA NO PEQUEÑA; METASTASIS DEL NEOPLASMA/diagnóstico.
En 1959 Carlens1 diseñó y publicó un método quirúrgico de acceso fácil y directo al mediastino a través de una pequeña incisión transversal supraesternal. El proceder, más sencillo que la toracotomía, estaba encaminado a determinar hasta qué punto un ensanchamiento del mediastino superior, en caso de carcinomas bronquiales ya diagnosticados histológicamente, se debía a metástasis ganglionares.
Se pretendía evitar toracotomías innecesarias con un método sencillo en la estadificación ganglionar mediastínica, y se constató posteriormente su alto valor diagnóstico, para la confirmación histológica de una serie de procesos mediastínicos, no alcanzada por métodos tradicionales.1-3
Con frecuencia encontramos en la literatura médica la evaluación de la mediastinoscopia en relación con otras técnicas como son la videotoracoscopia, radiografía del tórax y tomografía axial computadorizada (TAC), y son de especial interés los datos aportados por esta última, pues algunos autores plantean su utilidad, pero con numerosos desacuerdos en las evaluaciones relativas a la certeza diagnóstica, la especificidad y la sensibilidad, y se considera por algunos que ambas técnicas son complementarias y que la mediastinoscopia no puede ser sustituida en la estadificación de las neoplasias primarias pulmonares.4-7
Teniendo en cuenta que en todos nuestros pacientes con neoplasias pulmonares de células no pequeñas, la mediastinoscopia constituye el medio fundamental en la estadificación, decidimos revisar nuestros resultados con el interés de conocer su efectividad en el diagnóstico de la diseminación metastásica a los ganglios mediastinales en comparación con los resultados obtenidos con la TAC para fines similares.
Métodos
Se realizó un estudio descriptivo y prospectivo de 51 pacientes con carcinoma pulmonar no células pequeñas (CPNCP) atendidos en el Servicio de Cirugía General del Hospital Clinicoquirúrgico “Hermanos Ameijeiras” desde enero de 1997 hasta diciembre de 1999, los que fueron evaluados como candidatos para cirugía resectiva según datos clínicos, imagenoló-gicos y de función pulmonar. A todos ellos se les practicó la revisión del mediastino mediante mediastinoscopia según el protocolo establecido para estos enfermos, con el fin de detectar la existencia de metástasis a los ganglios linfáticos mediastinales (N2, N3).
En las lesiones localizadas en el lóbulo pulmonar superior izquierdo se realizó mediastinoscopia anterior izquierda buscando los ganglios de la ventana aortopulmonar y del hilio pulmonar izquierdo.
Por esta vía es imposible acceder a los ganglios subcarinales. En las lesiones del lóbulo inferior izquierdo y en las del pulmón derecho se efectúa mediastinoscopia cervical que da acceso a los ganglios paratraqueales superiores e inferiores, a los pre y retrotraqueales, a los subcarinales y a los de ambos hilios.
El estudio preoperatorio de estos pacientes también comprende la realización de una TAC del tórax, donde se informa sobre las características del tumor pulmonar, posibilidad de invasión de estructuras mediastinales o de la pared torácica y la presencia de ganglios mediastinales aumentados de volumen. Para la programación quirúrgica se tiene en cuenta el resultado de la TAC. Si ésta señala la presencia de adenopatías mediastinales el paciente se programa para mediastinoscopia solamente y se espera el resultado del estudio anatomopatológico. Si el resultado es positivo de metástasis ganglionar (estadio clínico IIIA) se indica tratamiento neoadyuvante y cirugía definitiva previa reevaluación después de cumplido el tratamiento.
Cuando no hay evidencia de ganglios linfáticos mediastinales aumentados de tamaño el enfermo se programa para mediastinoscopia y toracotomía en un tiempo. La toracotomía se realizará dependiendo del resultado del estudio por congelación de los ganglios obtenidos. Si éstos son positivos de metástasis el paciente se incluye en el protocolo para estadio IIIA. Si no se comprueba metástasis ganglionar se procede a efectuar la toracotomía y la técnica de resección establecida.
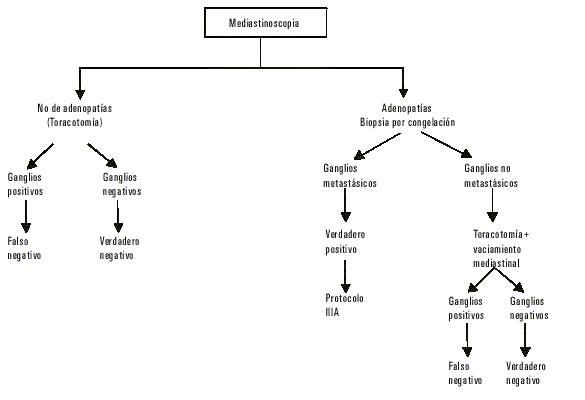
En la figura se muestra el algoritmo que se siguió para la evaluación de la mediastinoscopia.
Fig. Algoritmo para la evaluación de la mediastinoscopia
Se consideraron resultados falsos negativos (FN), cuando en la mediastinoscopia no se obtuvieron ganglios linfáticos y al practicar el vaciamiento mediastinal durante la operación, sí se demostró la existencia de metástasis linfática mediastinal o cuando los ganglios obtenidos con la mediastinoscopia no tenían metástasis, las que una vez más aparecieron, en la extirpación de los ganglios al practicar el vaciamiento mediastinal.
Como verdaderos negativos (VN) se consideraron los casos en que la muestra obtenida en la mediastinoscopia no contenía metástasis, lo que se corroboró al practicar el vaciamiento mediastinal.
Los resultados verdaderos positivos (VP) fueron aquéllos en que se encontró metástasis en los ganglios obtenidos mediante mediastinoscopia.
Los resultados falsos positivos (FP) constituirían un error en el diagnóstico anatomo-patológico, al dar como positivo el estudio de biopsia por congelación durante la operación, resultado que se negaría con el estudio por parafina. En nuestros pacientes no ocurrió tan desafortunada contingencia.
Falsos negativos para la TAC fueron los pacientes en los que no se visualizaron adenopatías mediastinales y en el estudio biópsico, ya fuera del espécimen obtenido por mediastinoscopia o toracotomía se halló que había diseminación ganglionar del tumor. Como verdadero negativo se consideró a los pacientes en los que no se vieron ganglios mediastinales y el estudio histológico fue negativo de malignidad.
Los falsos positivos consistieron en ganglios aumentados de volumen según la imagenología, en que no existían metástasis y verdaderos positivos si los ganglios demostrados por TAC, realmente eran metastásicos.
Luego de aplicar en cada caso el algoritmo se procedió a estimar la eficacia de ambos métodos (mediastinoscopia y TAC), según la valoración de: sensibilidad, especificidad, eficiencia global o certeza diagnóstica, valor predictivo positivo (VPP) y valor predictivo negativo (VPN).
Resultados
Mediastinoscopia
Un total de 18 enfermos (35,3 %) tenían metástasis ganglionar. En 12(23,5 %) las metástasis se diagnosticaron mediante la mediastinoscopia, por lo que se consideraron VP. En los 6 restantes (11,7 %) la invasión tumoral ganglionar se demostró al realizar el vaciamiento ganglionar mediastinal, por lo que se clasificaron como FN. El resto de los pacientes se consideró VN pues no existían metástasis ganglio-nares. Se debe señalar que en un grupo importante de estos pacientes no se obtuvieron ganglios mediante la mediastinoscopia, lo que estuvo relacionado en la mayoría de los casos con cirujanos con poca experiencia en el proceder (tabla 1).
Tabla 1. Distribución de los pacientes según resultados de la mediastinoscopia y biopsia
| Biopsia | ||||||
| Positiva | Negativa | Total | ||||
| Mediastinoscopia | No. | % | No. | % | No. | % |
| Positiva | 12 | 23,5 | 0 | 0 | 12 | 23,5 |
| Negativa | 6 | 11,7 | 33 | 64,7 | 39 | 76,5 |
| Total | 18 | 35,3 | 33 | 64,7 | 51 | 100,0 |
El estudio de la estimación puntual y por intervalos de la mediastinoscopia evidenció que la sensibilidad fue de 68,4 % y la especificidad y el VPP de 100 %. Por otro lado, el VPN y la certeza diagnóstica mostraron resultados de 84,6 % y 88,5 % respectivamente (tabla 2).
Tabla 2. Evaluación de la mediastinoscopia mediante la estimación puntual y por intervalos de parámetros seleccionados
| Parámetros | Estimulación puntual | Intervalo de confianza 95 % |
| Sensibilidad | 68,4 | 55,4-81,3 |
| Especificidad | 100 | 95,3-100 |
| Valor predictivo positivo | 100 | 92,0-100 |
| Valor predictivo negativo | 84,6 | 74,6-94,6 |
| Certeza diagnóstica | 88,5 | 78,8-95,9 |
Tomografía axial computadorizada (TAC)
En la tabla 3 presentamos los resultados de la TAC. En 18 pacientes (35,3 %) la TAC informó la presencia de ganglios mediastinales y de ellos sólo en 5 se halló metástasis linfática, lo que representa el 27,8 % de VP. El resto (13 pacientes) correspondieron a FP. De 33 pacientes en que no se informó la existencia de ganglios, en 13 había toma ganglionar por el tumor. Ello hace 39,4 % de FN. Los 20 pacientes restantes (60,6) se clasificaron como VN.
Tabla 3. Distribución de los pacientes según resultados de la TAC y biopsia
| Biopsia | ||||||
| Positiva | Negativa | Total | ||||
| TAC | No. | % | No. | % | No. | % |
| Positiva | 5 | 27,8 | 13 | 72,2 | 18 | 35,3 |
| Negativa | 13 | 39,4 | 20 | 60,6 | 33 | 64,7 |
| Total | 18 | 35,3 | 33 | 64,7 | 51 | 100,0 |
Al analizar la estimación puntual para la TAC se obtuvieron cifras de 27,7 % para la sensibilidad y el VPP, con una especificidad y VPN de 60,6 %, lo que establece una certeza diagnóstica de 49 %, valores significativamente inferiores a los encontrados para la mediastinoscopia (tabla 4).
Tabla 4. Evaluación de la TAC mediante estimación puntual y por puntos de parámetros seleccionados
| Parámetro | Estimación puntual | Intervalos de confianza 95 % |
| Sensibilidad | 27,7 | 16,8-41,9 |
| Especificidad | 60,6 | 48,4-75,1 |
| Valor predictivo positivo | 27,7 | 15,5-40,0 |
| Valor predictivo negativo | 60,6 | 50,3-76,8 |
| Certeza diagnóstica | 49,0 | 35,3-62,7 |
Discusión
El tratamiento quirúrgico es el único método capaz de lograr supervivencia a largo plazo en pacientes que sufren de CPNCP, de ahí la importancia de la selección de candidatos adecuados para la resección quirúrgica.8 Entre las características de la evolución del proceso neoplásico maligno que mayor controversia ha generado entre los cirujanos, está el estado de los ganglios linfáticos mediastinales.
Algunos autores9 con los que coincidimos, recomiendan que la mediastinoscopia sea realizada a todos los pacientes, mientras que para otros se debe efectuar sólo cuando los ganglios mediastinales se muestren agrandados por el estudio tomográfico.10
Otros autores11 recomiendan la mediastinos-copia como la investigación más precisa al compararla con la resonancia magnética nuclear y la TAC.
En el 25,8 % de los pacientes de Goldstraw y otros12 que fue sometido a resección pulmonar se hallaron ganglios me-tastásicos, a pesar de que la mediastinoscopia y/o la TAC no los habían demostrado preoperatoriamente. Otros13 han publicado cifras que llegan hasta el 50 % de las mediastinoscopias negativas en pacientes que tenían enfermedad N2. En 6 de nuestros 39 pacientes con mediastinoscopia negativa, se encontró metástasis a los ganglios linfáticos mediastinales (N2), lo que hace el 15,4 % de FN, muy por debajo de los resultados obtenidos en los estudios antes citados. Hammond y otros14 no reportaron resultados FN.
La especificidad y el VPP son de poco valor en la evaluación de los resultados de la mediastinoscopia, puesto que es muy difícil que aparezcan casos FP.
Para algunos investigadores15 la TAC constituye la regla de oro en la evaluación de los ganglios linfáticos mediatinales. Según ellos su uso podría ayudar a disminuir el número de toracotomías innecesarias; aceptan que los ganglios mediastinales mayores de 1 cm en su diámetro mayor tienen alta probabilidad de ser metastásicos. En los casos en que el estudio fue negativo describieron varios factores predisponentes de metástasis a ganglios mediastinales, entre los que se destacan el tipo histológico adenocarcinoma, tumores de grandes dimensiones y altos niveles de antígeno carcinoembrionario. En estas condiciones recomiendan practicar la mediastinoscopia. Otros autores16,17 señalan que cuando por TAC los ganglios se observan menores de 1 cm la posibilidad de metástasis es solo de 4 a 5 %, la que aumenta a 83 % cuando el tamaño es mayor.
Watanabe y otros8 consideran que los ganglios subcarinales deben ser mayores de 15 mm y el resto de 10 mm al medirse por TAC para ser considerados como metastásicos. Por su parte Martini y Flehinger18 encontraron que hasta el 20 a 30 % de los ganglios aumentados de volumen detectados por TAC son hiperplásticos y no tienen metástasis. El 25,5 % de resultados FP de la TAC en nuestros enfermos coincide con las cifras antes señaladas.
Al evaluar el TNM imagenológico en relación con el resultado anatomopatológico teniendo en cuenta los equipos TAC actuales, el factor ganglionar (N) de la estadificación sólo fue determinado correctamente en el 35,1 %, por lo que los autores concluyeron que a pesar de los scannes actuales, no se logra una estadificación precisa mediante técnicas imagenológicas, por lo que la mediastinoscopia de rutina es necesaria para alcanzar los resultados adecuados.7 Algunos11 comparten esta opinión, mientras que otros15 plantean que la TAC da resultados satisfactorios, por lo que no utilizan la mediastinoscopia.
Al comparar los resultados de la TAC y la mediastinoscopia en nuestros pacientes se hace notar que la TAC tuvo el 72,2 % de FP, y no se tenía ninguno con la mediastinoscopia. También las cifras de sensibilidad y valor VPN fueron muy superiores con la mediastinoscopia, lo que significa que ésta es superior a la TAC en la detección de enfermedad metastásica mediastinal cuando está presente, lo que expresa su sensibilidad, además de que es capaz de predecir con mayor exactitud cuando el enfermo en realidad no tiene enfermedad N2 (VPN). Asimismo la certeza diagnóstica en 88,5 % para la mediastinos-copia contra el 49,0 % para la TAC, ejemplifica la mayor probabilidad de identificación de todos los pacientes que tienen invasión linfática.
Ante estos resultados podemos concluir que la mediastinoscopia demostró una mayor eficacia en la detección de metástasis ganglionares mediastinales (N2) y en negar la diseminación cuando realmente no existía.
Summary
As mediastinoscopy is a useful diagnostic tool in lung cancer staging and computed axial tomography (CAT) is also used to this end, a study was conducted to know the diagnostic efficiency of both and to compare them. 51 patients with diagnosis of non-small cell lung cancer were studied. All of them underwent CAT and mediastinoscopy as part of the preoperative study. The diagnostic efficiency was determined by analyzing sensitivity and specificity and the positive and negative predictive values of both techniques. In the mediastinoscopy, sensitivity was 68.4 %; specificity and the positive predictive value, 100 %; negative predictive value, 84.6 %; and diagnostic certainty, 88.5 %.
Subject headings: MEDIASTINOSCOPY; TOMOGRAPHY, X-RAY COMPUTED; NEOPLASM STAGING; CARCINOMA, NON-SMALL CELL LUNG CARCINOMA; NEOPLASM METASTASIS/diagnosis.
Referencias bibliográficas
- Elliot JA. Preoperative mediastinal evaluation in primary bronchial carcinoma. A review of staging investigations. Postg Med J 1984;60:83-91.
- Toledo González J, Díaz-Hellin Guede V, Marrón Fernández M, Luis Martín J. Manual de Neumología y Cirugía Torácica. Madrid: Ed Med Madrid SEPAR, 1998.
- Daniels AC. A method of biopsy useful in diagnosing certain intrathoracic diseases. Dis Chest 1949;16:360-8.
- Guyat GH, Lefcoe M, Walter S, Cook D, Troyan S, Griffith L, et al. Interobserver variation in the computed tomographic evaluation of mediastinal lymph node size in patients with potentially resectable lung cancer. Canadian Lung Oncology Group. Chest 1995;107:116-9.
- Steiner HC, Hausser M, Allemann F, Engel H, Ithess GK. Non-small cell lung cancer nodal staging with FDG-PET versus CT with correlative lymph node mapping and sampling. Radiology 1997;202:441-6.
- Rhoads AC, Thomas JH, Hermreek AS, Pierce GE. Comparative studies of computarized tomography and mediastinoscopy for the staging of bronchogenic carcinoma. Am J Surg 1986;152:587-91.
- Gdeedo A, Van Schil P, Gorthouts B, Van Mieghen F, Van Meerbeek J, Van Marck E. Prospective evaluation of computed tomography and mediastinoscopy in mediastinal lymph node staging. Eur Repir J 1997;10:1547-51.
- Watanabe Y, Shimizu J, Oda M, Hayashi Y, Watanabe S, Tatsuzawa Y. Agressive surgical intervention in N2-non-small cell cancer of the lung. Ann Thorac Surg 1991;51:253-61.
- Selly JM, Mayo JY, Miller RR, Muller NL. T1 lung cancer: prevalence of mediastinal nodal metastasis and diagnostic accuracy of CT. Radiology 1993;186:129-32.
- Maggi G, Casadio C, Giobbe R, Cianci R, Ruffini E, Oliaro A. The value of selective mediastinoscopy in predicting resectability of patients with bronchogenic carcinoma. Int Surg 1992;77(4):280-3.
- Patterson GA. A prospective evaluation of magnetic resonance imaging, computed tomography and mediastinoscopy in the preoperative assessment of mediastinal node status in bronchogenic carcinoma. J Thorac Cardiovasc Surg 1987;96:679-84.
- Goldstraw P, Mannam GC, Kaplan DK, Michail P. Surgical management of non-small cell lung cancer with ipsilateral mediastinal node metastasis (N2 disease). J Thorac Cardiovasc Surg 1994;107:19-28.
- Roberts JR, Blum MG, Arildsen R, Drinkwater DC Jr.´ Christian KR, Power TA, et al. Prospective comparison of radiologic, thoracoscopic and pathologic staging in patients with early non-small cell lung cancer. Ann Thorac Surg 1999;68:1154-8.
- Hammond ZT, Anderson RC, Meyer F, Guthrie RJ, Roper CL, Cooper JD, Patterson GA. The current role of mediastinoscopy in the evaluation of thoracic diseases. J Thorac Cardiovasc Surg 1999;118:894-9.
- Buchedri G, Biggi A, Ferriigno D, Quaranta M, Leone A, Vasallo G. Anti-CEA immuniscintigraphy and computed tomographic scanning in the preoperative evaluation of mediastinal lymph node in lung cancer. Thorax 1996;51(4):359-63.
- Albertucci M, De Meester TR, Colomb HM, McMaham HK, Iascore C. Use and prognostic value of stating mediastinoscopy in non-small cell lung cancer. Surgery 1987;102;652-9.
- Shields TW. The significance of ipsilateral mediastinal lymph node metastasis (N2 disease) in non-small cell carcinoma of the lung. Can J Surg 1987;30:341-2.
- Martini N, Flehinger BJ. The role of surgery in N2 lung cancer. Surg Clin North Am 1987;67:1037-49.
Recibido: 27 de septiembre de 2001. Aprobado: 2 de enero del 2002.
Dr. Edelberto Fuentes Valdés. Hospital Clinicoquirúrgico “Hermanos Ameijeiras, San Lázaro 701, municipio Centro Habana, Ciudad de La Habana, Cuba.
1 Especialista de II Grado en Cirugía General. Profesor Auxiliar de Cirugía General. ISCM-H. Jefe de Servicio.
2 Residente de 4to. año en Cirugía General.