Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Cirugía
versión On-line ISSN 1561-2945
Rev Cubana Cir v.46 n.3 Ciudad de la Habana jul.-sep. 2007
Instituto Nacional de Oncología y Radiobiología
Cirugía reconstructiva de las úlceras por presión
Dr. Juan Carlos Alfonso Coto,1 Dr. José Cairos Báez2 y Dra. Luz Divina López Cabrera3
resumen
Las úlceras por presión son frecuentes en determinado grupo de pacientes con condiciones predisponentes. Estas en su evolución pueden necesitar tratamiento quirúrgico, pero existe una elevada incidencia de complicaciones posoperatorias en este tipo de pacientes, dada la confluencia en ellos de factores que conspiran contra el éxito de la cirugía de estas lesiones. Se realiza un estudio retrospectivo, descriptivo, de corte transversal, con el propósito de evaluar los resultados del tratamiento quirúrgico de las úlceras por presión en un período de 2 años. Teniendo en cuenta el comportamiento de las variables estudiadas, se arribó a conclusiones que permitirán trazar nuevas estrategias en la atención de estos pacientes, para minimizar la morbilidad posoperatoria y la estadía hospitalaria.
Palabras clave: Úlcera por presión, cirugía reconstructiva, colgajos.
Las úlceras por presión (UPP) son soluciones de continuidad que aparecen en la piel que cubre las prominencias óseas, cuando estas soportan una presión externa continuada que interfiere con la circulación sanguínea correcta y la nutrición de los tejidos.1,2 Son una enfermedad tan antigua que ha sido descrita en la literatura médica desde que aparecieron los primeros tratados de medicina y probablemente han existido desde los inicios de la humanidad, pues han sido halladas en momias egipcias no enterradas.3 Sin embargo, aún en la época actual continúan siendo un importante problema de salud.
Estadísticas recientes muestran que las UPP aparecen en el 3 a 10 % de los pacientes hospitalizados en un momento dado; que la tasa de incidencia de desarrollo de una nueva UPP oscila entre 7,7 y 26,9 %; que dos tercios de las UPP que aparecen en hospitales ocurren en pacientes mayores de 70 años, sector creciente de nuestra población, por lo que se debe esperar un aumento de su incidencia en los próximos años; que ocurren también con mayor frecuencia en pacientes jóvenes lesionados medulares, entre los cuales la incidencia es del 5-8 % anualmente y del 25-85 % de ellos desarrolla una UPP alguna vez, la cual constituya la causa más frecuente de retraso en la rehabilitación de estos pacientes.3
En el orden económico estos pacientes requieren gran cantidad de recursos médicos (humanos y materiales) a su disposición y permanecen hospitalizados por largos períodos, lo cal hace que aumenten considerablemente los costes asistenciales.1,3
Quirúrgicamente también las UPP siempre han sido un problema difícil de resolver, no solo por el proceso de la entidad en sí, sino además debido al tipo de pacientes en que se presentan estas lesiones (ancianos, pacientes debilitados, paralíticos), en los cuales una pérdida de sangre moderada o un tiempo quirúrgico ligeramente prolongado que no tendrían una influencia crítica en la evolución de un paciente adulto típico, sí son significantes en su pronóstico.4
El tratamiento quirúrgico de las UPP fue introducido en 1938 por Davies, quien fue el primero en sugerir la utilización de un colgajo.4,5 Posteriormente, durante la Segunda Guerra Mundial, cuando gran cantidad de parapléjicos eran rehabilitados,4 y con el advenimiento de los antibióticos, se reforzó la idea de cerrar quirúrgicamente estas heridas potencialmente contaminadas.4 Más adelante, Kostrubala y Greeley, en 1947, recomendaron la remoción de la prominencia ósea subyacente y el almohadillado del hueso expuesto con fascia local o colgajos fasciomusculares.3,4 En 1962, Chase instó a tener sumo cuidado con la escisión radical del hueso, pues al generalizarse esta práctica se comenzó a reportar una incidencia mayor de divertículos perineouretrales y úlceras perianales.4
Otro momento importante en el desarrollo de la cirugía de las UPP fue la introducción por Ger en 1971 de los colgajos por transposición de músculos adyacentes y posteriormente de los colgajos miocutáneos, en cuyo concepto y diseño fue de gran valor el aporte de Mathes y Nahai, con su primera edición del Clinical Atlas on Muscle and Musculocutaneous Flaps, en 1979.4,5 Simultáneamente se desarrolló el concepto de colgajos de piel sensible para proveer cobertura a zonas denervadas, que fueron descritos por Dibell (1974) y por Daniel, Terzis y Cunningham (1976) y que constituyó un gran salto en la rehabilitación total del paciente lesionado medular y en la prevención de las UPP.4
Las indicaciones de cirugía en las UPP pueden ser absolutas o relativas (tabla 1). Existe una serie de casos donde no existe duda de la necesidad de cirugía, sin embargo, en la mayoría de las situaciones la indicación será relativa.2
Tabla 1. Indicaciones del tratamiento quirúrgico de la úlcera por presión en el servicio de cirugía reconstructiva y quemados del Hospital «Hermanos Ameijeiras»
| Indicaciones absolutas | Indicaciones relativas |
|
|
Existen ciertos principios que se deben seguir en la cirugía de las úlceras por presión, los cuales fueron enunciados en 1956 por Conway y Griffith,5 aunque posteriormente se les han realizado algunas modificaciones, las cuales se mencionan a continuación: a) escisión total de la úlcera; b) remoción del hueso infectado y reperfilado de las prominencias óseas; c) hemostasia cuidadosa; d) obliteración de todo espacio muerto potencial; e) empleo de drenaje espirativo; f) diseño de colgajos bien vascularizados de forma tal que la línea de sutura no quede sobre áreas de presión y no perturbe la provisión vascular de otros colgajos que podrían utilizarse en el futuro y; g) obtención de un cierre primario y libre de tensiones en el sitio donante o uso de injertos de espesor parcial en tal sitio.
Son varias las posibilidades de cobertura de una UPP independientemente de su localización,2 pero cada una de ellas tiene sus indicaciones muy precisas. Es así que se puede emplear el cierre directo en úlceras superficiales pequeñas, con el inconveniente de que queda la cicatriz sobre un punto de presión. Se puede colocar injerto de piel como tratamiento definitivo en úlceras superficiales en pacientes ambulantes o de forma temporal paliativa en una úlcera que se encuentra lista para ser tratada quirúrgicamente pero que es necesario aplazar hasta mejorar las condiciones del paciente, ya que no provee una cobertura estable. Los colgajos cutáneos o dermograsos pueden usarse en dependencia de la localización, el tamaño, la profundidad y las cirugías previas, cuando es imposible emplear técnicas más efectivas y reparaciones secundarias. Los colgajos fasciocutáneos aportan una cobertura duradera con mínimas secuelas funcionales y un bajo índice de recidivas; por su parte, los colgajos musculares y miocutáneos proporcionan una cobertura excelente, con un relleno adecuado de la cavidad, aunque dejan mayores secuelas funcionales en pacientes ambulantes y en los pacientes lesionados medulares y los ancianos éstos pueden ser atróficos, lo que contraindica su empleo. En cuanto a los colgajos libres, sus indicaciones actuales son muy limitadas y se han empleado cuando se carece de medios de reconstrucción local.
De acuerdo a la localización de la UPP también varían las opciones locales de reconstrucción con colgajos cutáneos, fasciocutáneos, musculares o miocutáneos.2-4,6
La motivación para realizar esta investigación surge a partir del hecho de que nuestro servicio de cirugía reconstructiva tiene una gran demanda de cirugías para cobertura de UPP, sobre todo en pacientes lesionados medulares, y en la experiencia acumulada hasta el momento se ha visto la aparición frecuente de algunas complicaciones posoperatorias que prolongan la estadía hospitalaria de estos pacientes. Es por ello que nos hemos propuesto realizar este estudio, cuyo objetivo general es evaluar los resultados del tratamiento quirúrgico de las UPP en nuestro servicio y, de forma específica, describir las características de la muestra en cuanto a edad, sexo y condiciones predisponentes; describir las UPP según la localización, la profundidad y el área; describir el diseño de los colgajos de cobertura empleados; describir las complicaciones posoperatorias que se presentaron, así como la estadía hospitalaria posoperatoria de los pacientes tratados.
MÉTODOS
Se diseñó un estudio descriptivo, retrospectivo, de corte transversal, en el que se revisaron las historias clínicas de los pacientes operados de UPP en el servicio de cirugía plástica del Hospital «Hermanos Ameijeiras», en el período comprendido entre enero del 2000 y junio del 2002.
La muestra finalmente quedó conformada por 24 pacientes, que cumplieron con los criterios de inclusión siguientes:
- edad mayor de 15 años;
- UPP de localización sacra, isquiática o trocantérea;
- UPP de grado III o IV según la clasificación de Shea;3
- UPP en fase evolutiva de contracción;2
- ausencia de cicatrices dentro del área quirúrgica que limitaran el diseño de los colgajos dermograsos;
- chequeo preoperatorio dentro de límites normales.
Se consideró como criterio de exclusión el no cumplimiento de alguno de los criterios de inclusión mencionados.
Los datos de cada paciente fueron obtenidos de las historias clínicas y recolectados en una planilla. La información se introdujo en una base de datos y para su procesamiento se utilizaron métodos de la estadística descriptiva incluidos en el paquete estadístico SPSS, versión 12,0. Los resultados se presentan en forma de tablas y figuras.
RESULTADOS
Las edades de los pacientes estudiados oscilaron entre 16 y 72 años, con una media de 32 años. Al hacer una distribución de los pacientes en grupos etarios se observó, de forma general, un predominio del grupo de 15 a 29 años, seguido en frecuencia por el de 30 a 44 años. El sexo que predominó en la muestra fue el masculino, con el 87,5 % del total.
La condición predisponente mayormente encontrada fue la lesión medular, con el 83,3% de la muestra estudiada. La localización de las UPP más frecuente fue la isquiática, la cual se presentó en el 50 % de los casos. Le siguieron en orden de frecuencia la localización sacra y la trocantérea.
El área de las UPP de la muestra estudiada osciló entre 4 y 49 cm2, con una media general de 17 cm2. En cuanto a la profundidad de las UPP en la muestra, el 60 % de los casos tratados presentó lesiones del grado IV de la clasificación de Shea modificada, mientras que el restante 40 % tuvo lesiones de grado III.
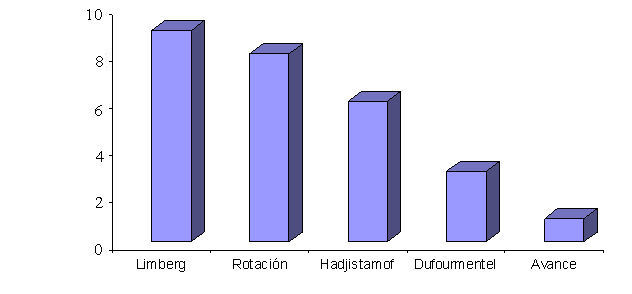
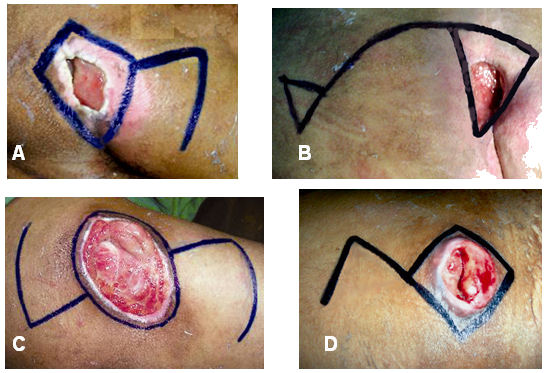
En relación con el diseño de los colgajos dermograsos empleados para dar cobertura a las UPP, puede verse en la figura 1 que el diseño que más se empleó fue el de Limberg (figura 2a) con un 33,3 % del total, seguido en frecuencia por los colgajos de rotación (figura 2b) en el 29,6 % de los casos y por el diseño de Hadjistamoff (figura 2c) en el 22,2 % de los pacientes operados. Con mucha menor frecuencia se emplearon los colgajos tipo Dufourmentel (figura 2d); y solo un colgajo de avance.
Figura 1. Distribución de frecuencia de los colgajos realizados en los pacientes tratados por úlceras por presión en el Servicio de Cirugía Reconstructiva y Quemados del Hospital «Hermanos Ameijeiras», entre los años 2000 y 2002.
Fuente: Planilla de recolección de datos
Figura 2. Diseños de los colgajos empleados para cobertura de UPP en el Servicio de Cirugía Reconstructiva y Quemados del Hospital «Hermanos Ameijeiras», entre los años 2000 y 2002. A) Diseño de Limberg; B) Colgajos de rotación, C) Diseño de Hadjistamoff; D) Colgajos de Dufourmentel.
En la tabla 2 se puede apreciar la incidencia de complicaciones posoperatorias en la muestra estudiada. Se observa que la frecuencia de infección fue de 18,8. La dehiscencia de los colgajos se presentó en el 16,6 % de los casos. En cuanto a la necrosis parcial de los colgajos, esta se presentó en el 10,4 % de la muestra. No se observó necrosis total de colgajos en ningún caso tratado. Otras complicaciones como el hematoma y el seroma no se presentaron entre nuestros pacientes.
Tabla 2. Incidencia de complicaciones posoperatorias en los pacientes operados de úlceras por presión en el Servicio de Cirugía Reconstructiva y Quemados del Hospital «Hermanos Ameijeiras», entre los años 2000 y 2002
| Complicaciones | Núm. | % |
| Infección | 6 | 25,0 |
| Dehiscencia parcial | 6 | 25,0 |
| Necrosis parcial de colgajo | 5 | 20,8 |
| Total | 17 | 70,8 |
Fuente: Planillas de recolección de datos
La estadía hospitalaria posoperatoria promedio de la muestra estudiada fue de 13 días, y osciló entre los 7 y 21 días. En los casos en que esta variable se prolongó fue debido a la presencia de complicaciones posoperatorias locales, fundamentalmente la sepsis, que requirió tratamiento antibiótico parenteral ya que las otras complicaciones (dehiscencias y necrosis) no requieren necesariamente la permanencia de los pacientes en el hospital, pues el tratamiento consiste en realizar curaciones locales hasta lograr el cierre de la herida por segunda intención, lo cual puede hacerse de forma ambulatoria.
DISCUSIÓN
La prevalencia de pacientes jóvenes en la muestra estudiada se debe al hecho de que la generalidad de los casos fueron lesionados medulares de corta evolución. En estudios similares al nuestro se reportan rangos de edades más amplios y con edades medias de las muestras mayores, lo cual se debe a que fueron realizados con pacientes internados en hogares de ancianos y con lesionados medulares de largo tiempo de evolución de la enfermedad.7,8
El franco predominio de hombres en nuestro trabajo es debido a que la mayor parte de las lesiones medulares fueron de etiología traumática, en particular, lesiones por arma de fuego y accidentes automovilísticos. Ello está en correspondencia con otras series que reportan hallazgos similares.8
El hecho de que la lesión medular haya sido la causa predisponerte más frecuente en nuestra muestra se explica con el hecho de que en estos pacientes existen una serie de factores que contribuyen a la aparición de UPP, como son el apoyo mantenido, la falta de sensibilidad, la espasticidad, la vasoplejía, la malnutrición y la anemia.1 El resto de las condiciones predisponentes estuvieron escasamente representadas en la muestra estudiada. En la serie de Eltorai,8 se reporta también la lesión medular como la etiología más usual dentro de los pacientes incluidos.
El predominio de la localización isquiática en los pacientes estudiados se debe a que gran parte de los ellos eran parapléjicos jóvenes, mal orientados en cuanto a la prevención de las UPP y se mantenían la mayor parte del tiempo sentados en la misma posición. Coincidentemente, los estudios de Eltorai8 y de Stellar9 encuentran similar incidencia de esta localización, aunque tal vez no por este motivo.
El área media de las lesiones tratadas por nosotros, de forma general, es algo mayor que las reportados por Eltorai 8, pero menores que las encontrados por Juri y Palma7 en sus series. Esto depende del tiempo de evolución que tengan estas lesiones y los cuidados que hayan recibido los pacientes antes de la cirugía. Tanto en nuestro estudio como en los de Eltorai8 y Stellar9 se encontró similar frecuencia de distribución de la variable profundidad de las lesiones.
Con relación al diseño de los colgajos de cobertura, no hemos encontrado alusión a esta variable en otros trabajos revisados sobre el tema, solamente en estos estudios se hace mención al momento del cierre de las UPP (primario o diferido), y vale señalar que estos autores,7,8 en algunos de sus pacientes, emplearon el cierre directo de las UPP y en varios casos efectuaron injertos de piel, a diferencia nuestra, que en todos los pacientes diseñamos colgajos dermograsos. Respecto a la incidencia de complicaciones, podemos decir que las tasas de infección encontradas por nosotros, son relativamente bajas si tenemos en cuenta la cercanía de las lesiones a las vías urinaria y fecal, lo que las hace proclives a la contaminación con la flora bacteriana de estos tractos; el hecho de que esta complicación nunca se observó de forma temprana, sino hasta después de la semana de la cirugía, confirma este origen. Similares hallazgos se reportan en otras series consultadas.8,9
Con respecto a la dehiscencia de los colgajos, es válido comentar que la aparición de esta complicación se debe habitualmente a una serie de factores muy frecuentes entre los pacientes lesionados medulares como son la malnutrición, la anemia, la enfermedad vascular, la espasticidad, la falta de cooperación de los pacientes para cambiar de posición, entre otros. Sin embargo nuestros resultados fueron superiores a los encontrados por Juri y Palma7 y Eltorai,8 aunque inferiores a los reportados por Stranc y Yang, quienes presentaron solo un caso en una serie de 35 pacientes tratados. Litving10 reporta curación sin complicaciones al 90 % de los casos.
Con respecto a la necrosis de los colgajos no hay referencias a que se haya controlado esta variable en la bibliografía consultada. No se presentaron otra complicaciones descritas en la literatura tales como hematomas o seromas, al parecer debido al empleo de drenajes de succión hasta que dejaron de funcionar. Sin embargo, otros autores como Stranc y Yang11 documentaron 2 hematomas en su serie de 35 pacientes; y Eltorai8 presentó una incidencia de esta complicación de un 5 % en su estudio.
La estadía hospitalaria posoperatoria media de nuestros pacientes, a pesar de poder considerarse de forma general como prolongada, fue menor a la que encontraron en sus series Juri y Palma,7 aunque otros materiales revisados11,12 reportan una estadía media aún menor que la nuestra.
Conclusiones
- Las edades comprendidas entre 15 y 44 años, el sexo masculino y la lesión medular predominaron en la muestra estudiada.
- La localización isquiática de las úlceras por presión y el grado IV de profundidad fueron los más frecuentes; el área media de éstas fue de 17 cm2 entre los pacientes tratados.
- Todos los colgajos de cobertura empleados fueron dermograsos y los diseños más empleados fueron el de Limberg y el de rotación.
- Las complicaciones que se presentaron fueron la infección de la herida quirúrgica, la dehiscencia parcial de la herida y la necrosis parcial de los colgajos, en ese orden de frecuencia.
- La estadía hospitalaria posoperatoria media fue de 13 días.
summary
Pressure sores are frequent in certain group of patients with predisposing conditions. In their evolution, this type of sores may require surgery, but the incidence of postoperative complications is high in this type of patients, given the confluence of factors that go against the sucessful surgery of these lesions in these patients. A retrospective cross-sectional descriptive study was made to evaluate the results of surgical treatment of pressure sores in a 3 years-period. Taking into account the studied variables, the drawn conclusions will allow designing new strategies for care of these patients, in order to reduce postoperative morbidity and lenght of stay at hospital.
Key words: Pressure sores, reconstructive surgery, flaps.
REFERENCIAS BIBIOGRÁFICAS
1. López-Ambit M.J. Úlceras de presión. Geriátrika, 2004;10 (7):341-348.
2. García Duque O. Úlceras por presión. En: Manual de Cirugía Plástica [en línea] 2005; Disponible en: http://www.secpre.org
3. Don R. Revis, H. Hollis Caffee. Pressure sores, surgical treatment and principles. [en línea] 2005; Disponible en: http://www.emedicine.com
4. Colen SR. Úlceras por presión en: McCarthy JG. Cirugía Plástica: Abdomen y extremidades inferiores. Buenos Aires: Editorial Médica Panamericana; 1992. Pp. 117-55.
5. Baptista Fernández AM. Úlceras de Presión. En: Felipe Coiffman. Texto de Cirugía Plástica, Reconstructiva y Estética. Medellín: Editorial Mason Salvat; 1994. Pp.1278-96.
6. Mathes SJ, Nahai F. Pressure Sores. En: Clinical applications for muscle and musculocutaneous flaps. St. Louis: The C.V. Mosby Company; 1982. Pp.426-509.
7. Juri H, Palma JA.. CO2 laser in decubitus ulcers: a comparative study. Laser Surg. Med. 1997: 7(4):296-9.
8. Eltorai I. The use of the carbon dioxide laser beam in the surgery of pressure sores. Int. Surg. 1998: 73:54-6.
9. Stellar S. Carbon dioxide laser debridement of decubitus ulcers. Ann. Surg. 1990:179(2):230-7.
10. Litving GD. Use of CO2 laser for surgical debridement of wounds. Khirurgiia (Mosk) 1990: Jun(6):16-8.
11. Stranc MF, Yang FW. Wound sterilization: cautery vs CO2 laser. Br J Plast Surg. 1992 Oct; 45(7):536-9.
12. Vertianov VA. Use of carbon dioxide laser in the complex treatment of patients with trophic ulcers and non-healing wounds. Khirurgiia (Mosk): 1990 Dec;(12):89-93.
Recibido: 18 de diciembre de 2006. Aprobado: 15 de febrero de 2007.
Dr. Juan Carlos Alfonso Coto. Calle 29 entre E y F, Plaza de la Revolución. La Habana, Cuba.
Correo electrónico: jcalfonso@infomed.sld.cu
1 Especialista de I Grado de Cirugía Reconstructiva y Quemados. Cirujano Plástico adjunto al Servicio de Tumores Periféricos.
2 Especialista de II Grado de Cirugía Reconstructiva y Quemados. Profesor Asistente. Servicio de Cirugía Reconstructiva y Quemados del Hospital «Hermanos Ameijeiras».
3 Especialista de II Grado de Cirugía Reconstructiva y Quemados. Profesor Auxiliar. Servicio de Cirugía Reconstructiva y Quemados del Hospital «Hermanos Ameijeiras».