Introducción
La fascitis necrotizante es una infección poco frecuente de los tejidos blandos, caracterizada por un proceso infeccioso agresivo y de rápida extensión que resulta en necrosis de la piel, tejido celular subcutáneo y fascia muscular.1 Es una infección progresiva, con tendencia a causar gradual destrucción tisular a un ritmo de 2- 4 cm2 /h, con alta letalidad, puede afectar a cualquier parte del cuerpo, más frecuente en las extremidades, en especial las piernas, muslos y pelvis, causada con relativa frecuencia por una infección polimicrobiana.2
Se suele presentar en pacientes inmunocomprometidos tales como VIH, diabéticos, oncológicos o trasplantados.3 Supone la forma más grave de infección de partes blandas, debido a la rápida destrucción y necrosis tisular y al desarrollo, en un tercio de los pacientes, de shock y fracaso multiorgánico.1)
Nuestro objetivo fue describir el manejo terapéutico exitoso de dos casos afectos de fascitis necrotizante.
Caso clínico 1
Paciente femenina de 44 años de edad, color blanco de piel, y antecedentes personales de obesidad y diabetes mellitus tipo II hace 5 años, tratada con glibenclamida, 10 mg cada 8 horas. Refirió antecedentes maternos de hipertensión arterial y diabetes mellitus tipo II, una cesaría de 12 años y alergia al tiomersal.
Acudió al servicio de urgencias del Hospital General Docente “Abel Santamaría Cuadrado” afectada de dolor pulsátil y aumento de volumen del glúteo derecho con área de fluctuación luego de haber sido picada por una garrapata, tratada en su consultorio con antibiótico oral y fomentos fríos por 7 días, se punciona el área afectada obteniendo pus fétido.
Los exámenes de laboratorios mostraron una anemia ligera (hemoglobina en 11 g/L), con una leucocitosis de 13 x 109/L y una hiperglucemia en 15,0 mmoL/L, los demás exámenes de batería se reportaron dentro de valores normales.
Se ingresa con diagnóstico de absceso glúteo derecho se lleva al salón para tratamiento quirúrgico urgente (incisión y drenaje), se realiza incisión longitudinal derecha y se encuentra gran cantidad de pus con tejido necrótico que toma todo el espesor muscular de dicho glúteo. Se explora y limpia la cavidad formada y se constata comunicación a través del pliegue interglúteo con el lado izquierdo, que se decide abrir, fue necesario resecar el pliegue interglúteo pues este se encontraba necrosado. Se realizó lavado amplio con agua oxigenada, yodo y arrastre con suero fisiológico al 0,9 %; luego se empaquetó con gasa embebida en antibiótico (nitrofurazona), se cubrió con apósito estéril, previo examen digital del recto, descartándose su comunicación con el absceso.
En sala comenzó régimen con Ceftriaxone (2 g IV cada 12 hrs) y Gentamicina (3mg/kg dosis diaria), además del control estricto de la diabetes mellitus y medidas generales. Debido a la extensión de la lesión y sus características locales se decide dejar anuncio operatorio para curas diarias bajo anestesia, al evolucionar tórpidamente a las 72 horas de ingreso se decidió realizar sigmoidostomía en asa para desfuncionalizar el ano y su relación con la lesión.
Se necesitaron 12 curas para lograr reducción de la lesión, tejido de granulación útil y cultivos negativos de gérmenes.
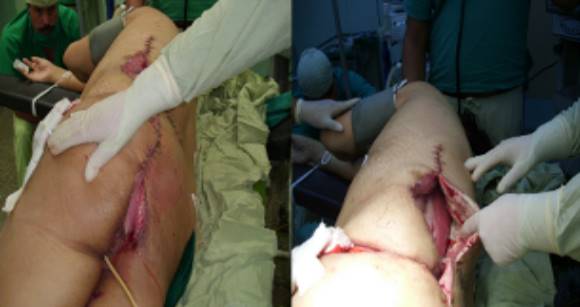
Dos semanas después se observó salida de secreción turbia por el tercio superior de la herida que manchaba las sábanas y dolor local, la exploración arrojó trayecto fistuloso presacro, se indicó rayos x de columna lumbosacra descartando osteomielitis. La ultrasonografía reportó trayecto ecolúcido con celularidad, se decidió llevar nuevamente al salón constatándose fístula interglúteo y hacia el hueso sacro con una cavidad llena de pus fétido y fibrina, siguiendo este trayecto en los músculos paravertebrales con abundante cantidad de pus fétido y áreas de crepitación, necrosis, fibrina y esfacelos. Se trató de una fascitis necrotizante. Se realizó fistulotomía con amplio lavado y estimulación del tejido, se dejó en régimen de cura diaria y se trasladó a cuidados intensivos (Fig. 1)
Los cultivos resultaron Pseudomona Aeruginosa y el antibiograma reflejó que era sensible al Aztreonam, Colestina y Cloranfenicol haciéndose los ajustes correspondientes a la política microbiana.
Evolucionó satisfactoriamente y se egresó. Tres meses después se realizó cierre de colostomía, con evolución satisfactoria.
Caso clínico 2
Paciente femenina de 33 años de edad con antecedentes relativos de salud que acudió a consulta de urgencia del Hospital General Docente “Abel Santamaría Cuadrado” de Pinar del Río, afectada de dolor abdominal generalizado y mantenido, de 24 horas de evolución y pérdida de apetito, al examen físico se constata una frecuencia cardíaca en 102 latidos por minuto, ruidos hidroaéreos disminuidos, abdomen contracturado, doloso a la percusión que recuerda una perforación de úlcera hueca. Se indicaron complementarios de batería que no arrojaron datos positivos, se decidió ingresar y realizar una video laparoscopía diagnóstica, donde se observó una peritonitis, con líquido purulento expandido por todo el abdomen, sin poder observar la causa que originó el cuadro clínico y la condición intrabdominal, se decidió laparatomizar. Se comenzó con una media supra umbilical pensando en la posibilidad de una perforación de estómago y duodeno, se exploraron estos órganos y no se constataron lesiones. Se decide continuar la exploración de la cavidad y se encontró ciego pétreo, adherido firmemente a la pared posterior que nos hizo pensar en un tumor cecoapendicular, se logró movilizar la región y se encontró una apéndice retrocecal subserosa con signos de necrosis y perforación en la base; se logró disecar las estructuras y se realizó apendicetomía con lavado amplio de la cavidad, cierre por planos y se colocó drenaje en fondo de saco. Evolucionó favorablemente y se egresó al tercer día de postoperatorio.
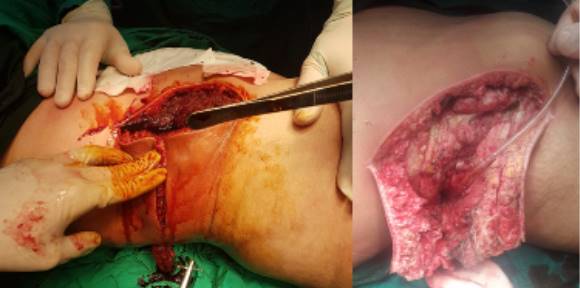
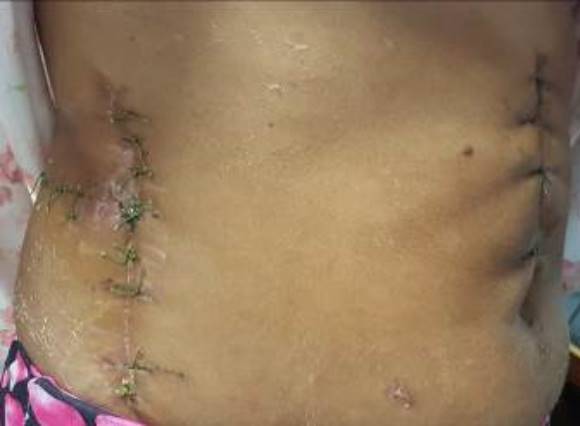
Al séptimo día reingresó por fiebre y un área de celulitis y crepitación que tomó todo el flanco y región lumbar derecha que abarcó distalmente hasta el ala púbica, y medialmente hasta la musculatura prevertebral. Se realizó ultrasonografía de partes blandas que reportó focos de colección y se decidió drenar, se llevó al salón bajo anestesia general, se abrió la zona longitudinalmente saliendo pus muy fétido con fibrina y restos de tejido necrótico. Se encontró una colección que decolaba completamente la pared abdominal de ese lado y hasta la musculatura prevertebral, se decidió otra incisión que formó un ángulo de 90 grados con la anterior, obteniéndose dos grandes colgajos de pared que facilitarían las curas (Fig. 2), se impuso tratamiento con Metronidazol, Amikacina y Ceftriaxone y se manejó con curas bajo anestesia, quedando limpia con 8 de estas, se afrontaron entonces los colgajos, evolucionó favorablemente (Fig. 3). Se decidió su egreso, los cultivos obtenidos señalaron una E. coli.
Discusión
La fascitis necrotizante es una enfermedad potencialmente fatal, que puede afectar cualquier parte del organismo,4) es una enfermedad infecciosa grave y rápidamente progresiva, histológicamente produce una intensa necrosis de la fascia superficial y la dermis con infiltración por leucocitos polimorfonucleares y células del sistema mononuclear fagocítico, trombosis de microvasos, destrucción y licuefacción de la grasa.5
En función del agente etiológico se clasifica en fascitis necrotizante tipo I o polimicrobiana y fascitis necrotizante tipo II o monomicrobiana causada principalmente por estreptococo del grupo A,5) se describen infecciones monomicrobiana de E. Coli o Pseudomonas spp, como gérmenes frecuentes,6 elemento que coinciden con lo reportado. La gangrena de Fournier, es una fascitis necrotizante de evolución fulminante que afecta a la región genital o perianal.7,8
Clínicamente, los signos y síntomas de la fascitis van evolucionando en función de la progresión de la enfermedad. Los signos típicos precoces incluyen dolor súbito y edema en la zona afectada, con o sin exudado purulento. Además, destaca malestar general, alteraciones digestivas como diarrea o vómitos, fiebre, confusión o debilidad generalizada. Entre los cambios locales avanzados característicos puede aparecer rash cutáneo, crepitación, gangrena, necrosis y lesiones ampolladas.6
El diagnóstico es difícil, ya que los síntomas son inespecíficos y las lesiones cutáneas iniciales a menudo son benignas en comparación con la destrucción subyacente del tejido y el intenso dolor referido por el paciente.9) La incertidumbre diagnóstica para infecciones necrotizantes de tejidos blandos profundos pone en riesgo un tratamiento farmacológico y quirúrgico oportuno.10
El tratamiento general de la fascitis necrotizante consta de tres pilares fundamentales: desbridamiento amplio del tejido necrótico con aseo local, tratamiento antibiótico, y medidas de soporte hemodinámico.11,12