Introducción
Se estima que aproximadamente la mitad de la anemia en la población mundial se debe a déficit de hierro. Ambas condiciones, la anemia y la deficiencia de hierro, tienen consecuencias graves para la salud que muchas veces no se ponen en evidencia a corto plazo.1
En el año 1912, Henry Stanley Plummer, médico internista y endocrinólogo de la Clínica Mayo, describió pacientes con espasmo esofágico alto asociado a anemia ferropénica crónica.2) Luego, Porter Paisley Vinson, cirujano de la misma Clínica expuso, a finales de esa década, varios casos de disfagia con anemia y glositis atrófica la cual atribuyó predominantemente a pacientes con trastornos psiquiátricos. Publicación que sale a la luz en 1922.3)
Sin embargo, fueron los británicos Donald Ross Paterson y Adam Brown Kelly quienes finalmente establecieron, en forma independiente, que dicha disfagia, en pacientes con anemia ferropénica, obedecía a la presencia de membranas esofágicas.4,5
Desde entonces se conoce a la tríada constituida por disfagia, anemia sideropénica y membranas esofágicas como síndrome de Plummer-Vinson (SPV) o síndrome de Paterson-Kelly (SPK), entre otros nombres menos frecuentes.
Pero no es hasta el año 1939 que los médicos suecos Jan Waldenstrom y Sven Roland Kjellberg publican las primeras descripciones radiológicas del SPV, se completa definitivamente años de estudios acerca de la enfermedad.6
El SPV constituye una entidad rara que ocurre predominantemente en mujeres caucásicas, entre los 40 y los 70 años, con presentación muy esporádica en el sexo masculino, niños y/o adolescentes. Su reconocimiento cobra importancia dado que estos pacientes tienen mayor riesgo de desarrollar carcinoma epidermoide de esófago.7,8,9,10)
Este artículo tuvo como objetivo hacer la revisión de la literatura disponible a propósito de una paciente diagnosticada con este síndrome.
Presentación de caso
Se trata de una paciente femenina de 35 años de edad, multípara, con historia de anemia desde la adolescencia que es remitida a consulta de cirugía general del Hospital Regional de West Demerara, República de Guyana, por referir de ligera a moderada dificultad a la deglución de alimentos sólidos y líquidos de 8 años de evolución sin otro síntoma asociado. Niega hiperpolimenorrea o metrorragia.
El examen físico mostró discreta palidez mucosa con constantes vitales en parámetros de normalidad. No signos de glositis atrófica o coiloniquia.
Se le indicó los complementarios de laboratorio habituales, arrojó una hemoglobina en 78 g/dl. Resto de los estudios dentro de valores aceptables. Se realizó lámina periférica que corroboró la anemia y muestra microcitocis, poiquilocitosis e hipocromía. Hierro sérico en 49 mcg/dl, valores por debajo de la normalidad, y constantes corpusculares no realizadas por dificultades institucionales.
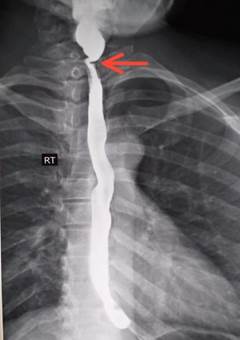
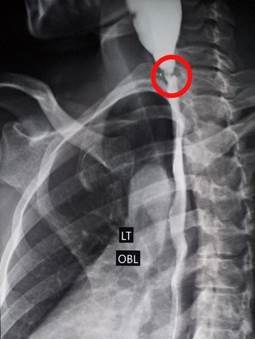
Se indicó un estudio contrastado de esófago donde se informó que a nivel de la porción distal del esófago cervical existe un defecto de lleno de la luz, lineal, de contornos lisos que produce ligera estenosis a este nivel con dilatación pre-estenótica moderada. Imagen compatible con una membrana esofágica (Fig. 1 y 2).
Se difieren los estudios endoscópicos dados los protocolos del país a propósito de la actual pandemia de coronavirus.
Se comenzó tratamiento con Trihemic 600, compuesto oral que contiene Ácido Ascórbico 600 mg, Fumarato Ferroso 350 mg (115 mg de hierro elemental), Concentrado de Factor Intrínseco 75 mg, Vitamina E 60 mg, Ácido Fólico 1 mg, Vitamina B12 25 mcg. Un mes posterior al inicio de la medicación aduce mejoría de la disfagia referida en la primera consulta.
Discusión
Esta entidad era común hacia la primera mitad del siglo XX, particularmente entre las mujeres de los países escandinavos. Sin embargo, la rápida caída en la prevalencia del síndrome en los últimos 50 años ha sido paralela a la mejoría en el estado nutricional de la población mundial.11 Hoy se considera poco frecuente. La literatura disponible consiste básicamente en reporte de casos o en pequeñas series. Uchida encontró en 353 pacientes con anemia ferropénica que solo 6 (1,7 %) fueron diagnosticados con el síndrome.8,12
La etiopatogenia de este es aún desconocida y controversial. Si bien la mejoría de la disfagia después de la terapia con hierro proporciona evidencias para asociar el SPV con la deficiencia de este mineral, el hecho de que se hayan descrito casos de este síndrome en sujetos con hemograma y perfil ferrocinético normal y que la enfermedad sea prácticamente desconocida en países africanos en los que la deficiencia de hierro es endémica, hace que la hipótesis de una etiopatogenia dependiente de este elemento sea aún objeto de polémica. Se invoca también la asociación del síndrome con factores genéticos, infecciosos y autoinmunes.7,13,14,15
El agotamiento de enzimas oxidativas dependientes de hierro puede producir cambios miasténicos de la musculatura que interviene en el mecanismo de la deglución. El epitelio esofágico, al presentar un recambio celular muy elevado, necesita hierro para realizar una correcta síntesis celular. Cuando existe déficit de este, la mucosa se atrofia y la degeneración celular conduce a la producción de membranas. Estas suelen ser estructuras únicas, de epitelio plano estratificado, blanquecinas, que se localizan principalmente en el tercio esofágico superior, aunque pueden desarrollarse en cualquier parte del trayecto esófago-gástrico e incluso encontrarse más de una.13,15,16
El diagnóstico del SPV se basa fundamentalmente en la sospecha. La lenta evolución de esta entidad lleva en la mayoría de los casos a un retraso diagnóstico. Bakari y otros., informan en un estudio en 135 pacientes que el promedio de duración entre la aparición de los síntomas hasta la consulta fue de 5 años y 4 meses17) dato que coincide con el caso que reportamos. El síntoma capital es la disfagia orofaríngea, indolora, intermitente, de leve a moderada, inicialmente ante alimentos sólidos, con progresión posterior a líquidos.
Los estudios radiológicos y endoscópicos resultan vitales para la confirmación de la enfermedad. El tránsito esofagogastroduodenal continua siendo eficaz, aunque membranas menores de 2 mm de proyección pueden no detectarse, como reporta un estudio prospectivo en el cual un 14 % de los portadores de membrana esofágica en la endoscopía no evidenciaban alteraciones en los estudios baritados.18 Se observará un defecto del llenado típico inmediatamente por debajo del cartílago cricoides que producirá muchas veces la retención del contraste en la hipofaringe con la consiguiente dilatación. En este estudio la membrana se visualizará mejor en una vista lateral cuando la faringe inferior y el esófago superior se encuentren dilatados,8) (Fig. 2).
La endoscopía constituye una importante herramienta diagnóstica y terapéutica. A menudo la membrana pasa inadvertida en la endoscopia y se rompe accidentalmente durante la insuflación del esfínter esofágico superior principalmente cuando la visualización no es directa y la membrana es incompleta o de pocos milímetros de espesor. En muchos casos, los pacientes refieren disminución de la disfagia posterior a la endoscopia.14,18 Se recomienda también tomar biopsias en duodeno durante el procedimiento dado que la enfermedad celiaca está frecuentemente asociada al SPV. Su importancia radica en buscar causas potencialmente tratables de anemia por afección gastrointestinal en ausencia de pérdidas ginecológicas.9,19
La terapéutica ha de enfocarse en tratar la anemia y en la erradicación de la membrana esofágica. Corregir la ferropenia, por vía oral o parenteral, y mejorar el régimen higiénico dietético es fundamental y podría ser suficiente en etapas iniciales o en pacientes con sintomatología leve.
El tratamiento endoscópico de la membrana esofágica cuenta con una amplia gama de recursos. Como ya se mencionó, las membranas finas y/o incompletas suelen romperse a menudo durante el paso del endoscopio en el esófago, lo cual mejora ostensiblemente la sintomatología del enfermo. La dilatación mecánica endoscópica es útil en pacientes con disfagia crónica y/o severa o en aquellos que no mejoran solo con reposición de hierro. La estructura usualmente ocluye gran parte del diámetro esofágico y no es distensible por tanto se debe colocar una guía y se pueden hacer dilataciones progresivas de hasta 17 mm. Varias sesiones pueden ser necesarias, dado que es un procedimiento seguro y efectivo en el manejo de la membrana.20
Autores reportan que entre el 80 y el 90 % de los casos responden exitosamente a la dilatación con bujías de Savary-Guilliard o balón.15,21 La principal ventaja de este proceder consiste en la baja tasa de complicaciones como sangrado o perforación y la franca mejoría posterior al tratamiento. No obstante, en algunas series informan una tasa de recurrencia del 14 al 30 %.17
El amplio arsenal terapéutico de la panendoscopia digestiva superior varía según los recursos y la experiencia del centro. Uno de los tratamientos de elección es la sección radiada de la membrana mediante criocirugía ya que, a diferencia de las técnicas de dilatación, no presenta recurrencias.11) Cuando se presentan estructuras refractarias o recurrentes se puede considerar realizar dilatación combinada con corticoides, mitomicina, terapia incisional, colocación de stent o cirugía, esta última en un menor por ciento de los casos.11,15,21,22 Otras técnicas más novedosas y costosas, como la terapia de coagulación con argón plasma o lisis por láser n-YAG, no han demostrado mayor eficacia o superioridad que las ya descritas.23
Como mencionamos, esta entidad se considera una condición premaligna. Son consistentes los reportes que informan que entre el 3 y 16 % de los pacientes con anemia por déficit de hierro y membranas esofágicas desarrollan cáncer de células escamosas en el tracto digestivo superior. Si bien la mayor proporción se producen en el esófago, también pueden originarse en el estómago, la cavidad oral y la hipofaringe10,15,24,25 motivo por el cual resulta indispensable realizar seguimiento endoscópico anual a los pacientes portadores de SPV.
Consideraciones finales
La sospecha clínica del SPV juega un papel esencial en el diagnóstico. Es una entidad con buen pronóstico depende de su corrección, el mantenimiento de los niveles de hierro y el tratamiento de las membranas. A más de un siglo de su descripción, el conocimiento exacto del SPV sigue siendo impreciso y controversial. Su incidencia cada vez menor en la población mundial no debe alejarnos de su condición preneoplásica que nos obliga a establecer un diagnóstico temprano y seguimiento oportuno de quien padece el síndrome.