Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Estomatología
versión impresa ISSN 0034-7507
Rev Cubana Estomatol vol.50 no.4 Ciudad de La Habana sep.-dic. 2013
ARTÍCULO ORIGINAL
Resultados del tratamiento con implantes dentales osteointegrados en la fase quirúrgica
Results of the treatment with osseointegrated dental implants in surgery
†Dr. Oviedo Pérez Pérez, Dr.Eugenio Velasco Ortega, Dr. Orlando Rodriguez, Lleila González Olivares
Facultad de Estomatología de La Habana. La Habana, Cuba.
RESUMEN
Objetivo: evaluar los resultados del tratamiento con implantes dentales osteointegrados en la fase quirúrgica.
Métodos: se realizó un estudio longitudinal y prospectivo en 802 pacientes en quienes se colocaron 2 165 implantes, en la Clínica Estomatológica Provincial Docente de Santiago de Cuba y la Facultad de Estomatología de La Habana en el decenio 20002009. Se evaluaron las variables: técnica quirúrgica, longitud y diámetro de los implantes, complicaciones intraoperatorias y complicaciones postoperatorias, los resultados del tratamiento se evaluaron en supervivencia y fracaso.
Resultados: se logró la supervivencia de los implantes en 705 pacientes para el 87,9 % y se produjo el fracaso en 97 pacientes para el 12,1 %. Se colocaron 2 165 implantes, se logró efectividad de 2 055 para el 94,9 % y fracasaron 110 que representan el 5,08 %. No existen diferencias significativas de los resultados de acuerdo a la técnica quirúrgica empleada. Los implantes que más fracasaron fueron los de 10 mm, para el 34,9 % y 8 mm con el 13,1 %. La efectividad se incrementa a medida que aumenta el diámetro. En las complicaciones intraoperatorias el fracaso fue mayor en relación con la perforación de la tabla ósea con el 92,9 %, inestabilidad con el 86 % y la dehiscencia ósea con el 57,4 %. En el postoperatorio fue notable que en el 100 % de los casos con dolor existió fracaso de los implantes.
Conclusiones: en la etapa quirúrgica existe una fuerte asociación de los resultados con la longitud, diámetro de los implantes y la presencia de complicaciones intraoperatorias y postoperatorias.
Palabras clave: implantes dentales, técnica quirúrgica, implantología, efectividad, fracaso, longitud, diámetro.
ABSTRACT
Objective: to evaluate the results of treatment with osseointegrated dental implants in surgery.
Methods: a prospective longitudinal study of 802 patients with 2 165 implants, in the provincial teaching dental clinic of Santiago de Cuba and the Dental School of Havana from 2000 to 2009. The surgical techniques evaluated were length and diameter of the implants, surgical and postsurgical complications. The results of treatment were evaluated as survival and failure rates.
Results: the dental implants survived in 705 patients for 87.9 % and failed in 97 for 12.1 %; 2 165 dental implants were placed, 2 055 were effective for 94.9 % and 110 failed for 5.08 %. There are not significant differences among outcomes, depending on the used surgical techniques. Failure was mostly frequent in 10 mm implants, accounting for 34.9 % and in 8 mm for 13.1 %. Effectiveness increases as the diameter increases. In intraoperative complications, failure was greater in osseous perforations for 92.6 %, instability for 86 % and bone dehiscence for 57.4 %. In the postsurgical phase, it was noticeable that the implants of 100% of patients with pain failed.
Conclusions: in the surgical stage, a strong relation between outcomes and length, diameter, and surgical and postsurgical complications was found.
Keywords: dental implants, surgical technique, implantology, effectiveness, failure, length, diameter.
INTRODUCCIÓN
La introducción de la osteointegración y la consolidación de la implantología como ciencia han aportado a la estomatología una concepción terapéutica basada en la conexión del implante osteointegrado a la supraestructura protésica para rehabilitar los dientes perdidos y con ello mejorar la función física, además de la comodidad y satisfacción.1
La conexión directa estructural y funcional entre el hueso vivo, ordenado y la superficie del implante, llamada osteointegración, fue descrita por primera vez por Branemark2 y ha sido, uno de los avances científicos más significativos en la odontología durante los últimos años.
Los implantes dentales se han desarrollado rápidamente; una vez probada la posibilidad de su funcionamiento gracias a la pureza del titanio, que lo hace completamente biocompatible y del comportamiento biológico del hueso.3
Es esencial la cuidadosa planificación interdisciplinaria para combinar en un concepto, los parámetros quirúrgicos, protésicos, restauradores y periodontales.
La rehabilitación con puentes, prótesis completas o sobredentaduras sobre implantes en los pacientes desdentados mejora la capacidad masticatoria y esta última modalidad, puede ser recomendada como tratamiento de elección, en aquellos pacientes con atrofia ósea importante o con movimientos involuntarios que afecten a la lengua y músculos masticatorios y comprometan la estabilidad de la prótesis.4
La implantología dental ha experimentado un gran avance en los últimos años; pasando de una era innovadora, a una era científica a finales de los años setenta (siglo XX) tras los estudios con resultados clínicos presentados por un grupo de investigación en Suecia dirigido por el doctor Per-Ingvar Branemark. Sus estudios demostraron de forma concluyente que el titanio puro se integra en el tejido óseo si este se prepara de forma cuidadosa durante la cirugía y que un elemento o pilar transmucoso puede retener una prótesis con resultados predecibles.5
La técnica quirúrgica puede ser tan o incluso más importante que los materiales e instrumentos usados para colocar los implantes.6 Una técnica quirúrgica cuidadosa se asocia fuertemente con el éxito del resultado terapéutico, pero también deben otorgarse importancia a las propiedades específicas de los implantes.7 Además de la composición del material pueden ser relevantes las características morfológicas, como son la geometría del implante y la topografía superficial.8
Se han desarrollado variantes dentro de las técnicas quirúrgicas para la inserción de implantes dentales, minimizando el acceso mucoso mediante el ponchaje, la colocación en el momento de la extracción del diente9 y en el modo de preparación del hueso en el sitio a implantar. También con el desarrollo de técnicas de aumento óseo mediante injertos, regeneración ósea, distracción del reborde alveolar, el relleno de los senos maxilares y la colocación de implantes usando los arbotantes anatómicos faciales.10
La mejor comprensión de los factores relacionados con el resultado del tratamiento con implantes proporciona datos para planificar futuros estudios, facilitar la toma de decisiones clínicas y aumentar el éxito de los implantes.
No se conocen antecedentes de estudios clínicos de la eficacia clínica de los implantes dentales osteointegrados en nuestro país a pesar de haberse extendido su uso como alternativa de rehabilitación protésica en el marco del programa nacional de implantología. Nuestra experiencia en su uso permite suponer que existen características de las técnicas quirúrgicas, de los pacientes y los implantes que ejercen influencia en la eficacia de este tratamiento.
Realizamos este estudio para evaluar la eficacia clínica del tratamiento con implantes dentales osteointegrados como modalidad de rehabilitación protésica y describir las principales características de la fase quirúrgica del tratamiento con implantes dentales.
MÉTODOS
Se realizó una investigación descriptiva y longitudinal en la Clínica Estomatológica Provincial Docente de Santiago de Cuba y en la Facultad de Estomatología de La Habana en el decenio 2000-2009.
Abarcó la totalidad de los pacientes que reunieron los criterios para ser incluidos en el estudio, consistente en los 802 pacientes, por lo cual no se trabajó con muestra. Se colocaron 2 165 implantes dentales osteointegrados Microdent System® (Barcelona, España); los pacientes fueron evaluados en el preoperatorio y atendidos quirúrgica y protésicamente por los equipos multidisciplinarios de Implantología.
Se incluyeron pacientes con historia clínica individual completa y legible de forma tal que permitiera la correcta recolección de la información: mayores de 16 años, que habían terminado el crecimiento óseo, portadores de desdentamiento unitario, parcial o total en maxilar o mandíbula, con buena higiene y salud bucal, medida por la ausencia de placa bacteriana e inflamación gingival evaluada por el periodontólogo del equipo multidisciplinario, suficiente hueso en sentido vertical y horizontal para insertar los implantes y en caso de no existir suficiente hueso, que fuera tributario de las técnicas de expansión ósea, injertos o elevación de senos maxilares y espacio protésico suficiente para colocar la rehabilitación protésica de seis milímetros en sentido horizontal y siete milímetros en sentido vertical.
Fueron excluidos los pacientes portadores de enfermedades sistémicas descompensadas, embarazo, desórdenes psíquicos y expectativas no realistas del tratamiento.Se evaluaron las variables: técnica quirúrgica, longitud y diámetro de los implantes y las complicaciones intraoperatorias y postoperatorias. Los resultados del tratamiento fueron evaluados en supervivencia y fracaso. La fuente de información que se empleó fue la historia clínica de cada paciente, los datos se recolectaron mediante un modelo confeccionado al efecto, se creó una base de datos automatizada en SPSS versión 15.0 para Windows para realizar los análisis estadísticos, que permitió obtener las tablas del estudio. Las medidas de resumen que se utilizaron fueron el valor absoluto y el porcentaje Para evaluar la relación entre las variables se usó el estadígrafo de Chi-cuadrado, se consideraron significativos los valores de p < 0,05.
Se tuvieron en cuenta los principios éticos de la Declaración de Helsinki de la de la 59na Asamblea General de la Asociación Médica Mundial para investigaciones médicas en humanos de 2008.11 Protegiendo la vida, salud, dignidad, integridad, derecho a la autodeterminación, privacidad y confidencialidad de la información personal de los sujetos de investigación, para minimizar el impacto del estudio en la integridad física, mental y social. Mediante el consentimiento informado los pacientes fueron notificados de los protocolos diagnósticos y quirúrgicos.
RESULTADOS
Recibieron tratamiento con implantes dentales 802 pacientes, logrando su efectividad en 705 para el 87,9 %. El fracaso ocurrió en 97 pacientes para el 12,1 %. Se colocaron 2 165 implantes, con resultados satisfactorios en 2055 para el 94,9 % y fracasaron 110 que representan el 5,08 % (tabla 1).
Predominaron los tratamientos con técnicas básicas en 652 pacientes. El fracaso ocurre mayormente entre quienes se aplicaron técnicas avanzadas, pero con poco margen de diferencia con las técnicas básicas. La efectividad es discretamente mayor en los casos de técnica básica con el 88,5 %. Los resultados no son significativos según el test de chi cuadrado (p= 0,284) (tabla 2).
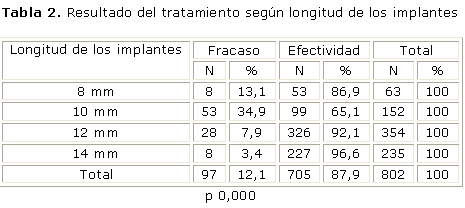
Se relaciona el fracaso con la longitud de los implantes usados. La mayor cantidad de implantes colocados correspondió a las longitudes de 12 mm en 354 pacientes. Los implantes que más fracasaron fueron los de 10 mm (34,9 %) y 8 mm (13,1 %). La efectividad aumenta a medida que se incrementa la longitud de los implantes a partir de los 10 mm. Los resultados son significativos según el test de chi cuadrado (p= 0,000) (tabla 3).
Se presentaron complicaciones quirúrgicas en 253 pacientes que representan el 31,5 % de los pacientes intervenidos. No existen diferencias significativas en las complicaciones de los dos estadíos de las intervenciones quirúrgicas. El fracaso es mayor en las complicaciones intraoperatorias con 90 casos para el 72 %, la supervivencia fue mayor en los 61 pacientes con complicaciones postoperatorias para el 47,6 % (tabla 4).
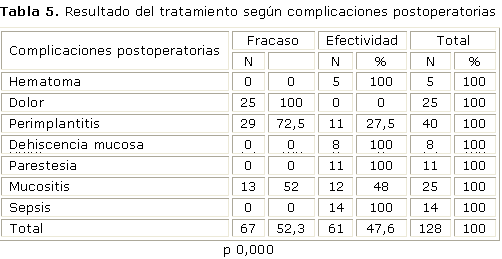
Se reportaron complicaciones intraoperatorias en 125 enfermos, las más frecuentes fueron: la dehiscencia ósea en 47 y la inestabilidad en 43 casos. El fracaso fue mayor en los pacientes de perforación de la tabla ósea en 26 intervenidos con el 92,9 %.La inestabilidad en 37 para el 86 % y la dehiscencia ósea en 27 para el 57,4 %. En las complicaciones de sangramiento y perforación de membranas se obtuvieron supervivencias del 100% y la menor supervivencia se relacionó con la perforación de la tabla ósea con el 7,1 %. Los resultados resultaron significativos según el test de Chi Cuadrado (p= 0,000) (tabla 5).
Las complicaciones postoperatorias se presentaron en 128 intervenidos, las más frecuentes fue la perimplantitis en 40 casos, seguido de la mucositis y dolor con 25 pacientes cada una. Es notable que en el 100 % de los casos con dolor fracasaron los implantes, seguido de la perimplantitis con el 72,5 % y la mucositis con 52 %. Los implantes sobrevivieron en todos los casos que presentaron hematoma, dehiscencia mucosa, parestesia y sepsis. Ante la presencia de las complicaciones postoperatorias los resultados son significativos según el test de chi cuadrado (p= 0,000).
DISCUSIÓN
Hoy en día, las tasas de éxito de los implantes dentales osteointegrados y sus rehabilitaciones son similares a la prótesis convencional. El empleo de los implantes conlleva a modificaciones en la indicaciones clásicas de la prótesis convencional y de las terapéuticas asociadas.12
La alta predictibilidad y éxito de los implantes, le han asegurado un lugar como una modalidad estándar de tratamiento. Sin embargo una pequeña cantidad puede fracasar, pues a menudo son precedidos por complicaciones en las diferentes fases de tratamiento, por inexperiencia de los estomatólogos, causas clínicas reconocidas13 o por circunstancias aún sin precisar.
En este estudio se colocaron 2 165 implantes; se obtuvo una efectividad del 94,9 % y fracasaron el 5,08 %. En un estudio a los 5 años se reporta una efectividad en esta etapa de 96,2 % y fracaso de 4,3 %, que ocurre el 57,1 % antes de la carga protésica.14 En estudios se reportan un éxito del 94 % al 97,8 %, 15,16 aplicando una filosofía de tratamiento prudente y tradicional que compartimos teniendo en cuenta el carácter social de la atención estomatológica en Cuba. Esto evidencia que el tratamiento con implantes es una modalidad segura y con resultados satisfactorios según los resultados del presente estudio.
Las técnicas quirúrgicas básicas se realizaron con más frecuencia y dentro de las técnicas avanzadas la que prevaleció fue la elevación de los senos maxilares .Esta técnica está bien documentada, en relación con la efectividad de los implantes colocados, independientemente de los materiales usados como relleno.17 Las técnicas de aumento de reborde alveolar no tienen una detallada documentación en estudios a largo plazo, con excepción de la regeneración ósea guiada.
Los procedimientos de aumento de reborde alveolar son muy sensibles a la técnica y experiencia del cirujano, se sugiere que la efectividad de los implantes, quizás esté más en función del hueso residual que soporta el implante, que en el hueso injertado.18 Estas técnicas quirúrgicas ofrecen buenos resultados si se seleccionan adecuadamente los pacientes, se planifican y realizan los tratamientos correctamente, de acuerdo a los protocolos establecidos.
En los pacientes de este estudio se colocaron los implantes largos con mayor frecuencia y fracasaron principalmente los más cortos. La longitud del implante está directamente relacionada con el área de superficie total del implante. Cuando el resto de las variables se mantienen constantes, un axioma común ha sido colocar el implante tan largo como sea posible, algo que se corresponde con la altura disponible de hueso en el sitio desdentado.
Las regiones posteriores tienen menores alturas de hueso, en consecuencia, se registran peores tasas de supervivencia, especialmente la zona posterior del maxilar, asociada con la tasa más alta de fracasos.19 Cuando se comparan las tasas de supervivencia entre los implantes cortos y convencionales, no se encontraron diferencias estadísticamente significativas.20
Según Misch,20 las tasas de fracasos en la mayoría de las publicaciones no se asocian a fallos quirúrgicos o de osteointegración, pues ocurren después de la carga protésica, especialmente entre los primeros 12 a 18 meses. Este autor relaciona cuatro factores que pueden explicar el fracaso de los implantes cortos en los sectores posteriores después de ser cargados: mayores fuerzas de oclusión, densidad ósea de la zona, aumento de la altura de la corona y el diseño del implante.
Sin embargo, un estudio realizado con implantes cortos con superficie rugosa sugiere que el uso de implantes cortos cuando está reducida la altura, pudiera reducir la necesidad de realizar técnicas quirúrgicas invasivas.21En estudios de elementos finitos se evaluaron la distribución del estrés producido por la aplicación de cargas a los implantes, demostrando que los implantes cortos pueden ser predecibles y que tienen tasas de éxito similares a las de implantes convencionales, siempre que sean utilizados bajo una cuidadosa planificación de tratamiento y protocolos estrictos,22 y que la orientación de las fuerzas y la distribución de las cargas sea favorable.20
Es razonable que se debe aprovechar la mayor cantidad de hueso disponible para colocar los implantes de la mayor longitud posible para aumentar el contacto hueso implante y de esta forma facilitar el proceso de osteintegración. La selección de pacientes es importante cuando se prevee la colocación de implantes cortos y este aspecto se debe asociar al diámetro del implante seleccionado. Es muy importante una depurada técnica al colocar el implante corto de manera que se conserve la mayor cantidad de hueso y se logre la adecuada estabilidad.
En este estudio el diámetro de los implantes está relacionado con el resultado del tratamiento con implantes. Los implantes de diámetro ancho tienen ventajas quirúrgicas, de carga y protésicas, pudiendo una mayor anchura compensar una longitud menor que la ideal. Sin embargo, se muestran tasas de fallos mayores durante el período precoz de curación, cuando se usan como rescate en situaciones no óptima.23
No se encuentran diferencias en los resultados del tratamiento con los sumergidos. La colocación de implantes sumergidos y no sumergidos tiene similares resultados al ser evaluado el nivel de hueso crestal radiográficamente al año de colocados.
Se encontró relación significativa de la ocurrencia de las complicaciones intraoperatorias y el resultado del tratamiento. La colocación de implantes es un procedimiento quirúrgico controlado pero que no está exento de complicaciones quirúrgicas intraoperatorias. En un artículo de revisión24 se describe que la hemorragia es más frecuente en la región interforaminal, que es la zona de entrada de las ramas vasculares al hueso mandibular. Se describe que es poco frecuente el daño neural a consecuencia de la transposición o lateralización del nervio dentario o por la excesiva intrusión de las fresas o de los implantes en el canal del nervio, siempre que se realice un adecuado diagnóstico y planificación del tratamiento quirúrgico.
La fractura mandibular secundaria a la colocación de los implantes ocurre más fácilmente cuando se colocan implantes en una mandíbula atrófica, aunque ocurre raramente si se planifica de forma adecuada. La posición incorrecta o la relativa pérdida del paralelismo durante la colocación, causan daños a los dientes adyacentes.
La ausencia de estabilidad primaria puede ocurrir como resultado del fresado excesivo durante la preparación del lecho, en huesos de pobre calidad y más durante la colocación de implantes inmediatos. Otras posibles complicaciones son la ruptura de la membrana de Scheneider, migración de implantes al interior del seno maxilar y el sangramiento.
La estabilidad primaria durante la colocación es un factor crítico para la supervivencia de los implantes, pero hasta que no exista una medida exacta y reproducible de ésta, permanecen indefinidas las magnitudes necesarias para asegurar la supervivencia.25
El autor de esta investigación considera que es importante el conocimiento de la anatomía quirúrgica de la zona de la intervención y una correcta planificación quirúrgica para evitar los daños a las estructuras anatómicas del paciente.
Los resultados coinciden con las complicaciones referidas en la bibliografía consultada. La perforación ósea, si bien no la encontramos descrita, asumimos que se puede haber considerado igual a la dehiscencia ósea y encontramos concordancia con la inestabilidad del implante.
Estos son los eventos adversos intraoperatorios más relacionados con el fracaso de los implantes, pues en los estudios consultados es escasa la referencia de complicaciones intraoperatorias.
En la elevación de los senos maxilares la complicación intraoperatoria más frecuente es la perforación o desgarro de la membrana de Schneider. En un porcentaje que oscila entre el siete y el 35 % de los casos según diferentes autores,26 el desplazamiento del implante o del material de injerto al interior del seno maxilar, consecuencia de la perforación de la membrana, conduce a complicaciones tales como la sinusitis maxilar y las fístulas bucosinusales.27
Las complicaciones tienden a ser más frecuentes, pues cada día se coloca mayor cantidad de implantes y en sitios más comprometidos, se incrementa la cantidad de estomatólogos y odontólogos
con variable experiencia quirúrgica que realizan estos tratamientos y se aplican protocolos quirúrgicos más agresivos, que pueden traer mayores complicaciones.
Muchas publicaciones y conferencistas patrocinados por las empresas productoras de los implantes magnifican los resultados quirúrgicos, protésicos y estéticos. Se minimizan las contraindicaciones y riesgos para provocar una impresión positiva en los pacientes, con la simplicidad y perfección de las técnicas, para así atraerlos a esta modalidad de tratamiento ,cuando en realidad son resultados que se obtienen en pacientes seleccionados, realizados por cirujanos expertos con equipos , instrumentales y materiales óptimos.
En este estudio la presencia de complicaciones postquirúrgicas también están relacionadas con el resultado del tratamiento con implantes osteointegrados. La movilidad del implante es indicativo de ausencia de osteointegración, que es el signo más común de fracaso en la fase quirúrgica.28Sin embargo, no es parámetro indicativo para la detección de enfermedad periimplantaria.29,30
Encontramos el reporte del dolor solo en la Conferencia de Consenso de Pisa31 en 2008, que le confiere junto a la movilidad un criterio primario de mala calidad del resultado. En este estudio hemos determinado que la sola presencia de dolor es un signo indicativo de fracaso de los implantes, pues se ha podido relacionar la presencia del dolor espontáneo o el provocado en el momento de colocar los tornillos de cicatrización o los postes de impresión con la falla de la osteointegración de los implantes, aún en ausencia de movilidad clínica de los implantes.
La mucositis periimplantaria ocurre en alrededor del 80 % de los sujetos32 y del 50 % de los sitios restaurados con implantes, mientras que la perimplantitis aparece entre el 28 % y 56 % de los sujetos y entre el 12 y 40 % de los sitios. Los indicadores de riesgo identificados incluyen mala higiene bucal, historia de periodontitis, diabetes mellitus y hábito de fumar.33
Un estudio realizado en Suecia34 refiere la pérdida de hueso no asociada a perimplantitis y una mínima pérdida ósea relacionada con esa enfermedad. En cinco casos, la pérdida de hueso excedía un tercio de la longitud de la raíz de un diente sin periodontitis y la misma cantidad tenia perimplantitis, relacionada con dificultad para el control de la placa dentobacteriana y el hábito de fumar.
Varios estudios reportan un incremento de la incidencia de perimplantitis y pérdida de implantes en pacientes con historia de periodontitis comparados con pacientes sin ese antecedente.28,35
El hábito de fumar, como factor de riesgo, se ha asociado con la perimplantitis.33 36,37 Sin embargo se encuentra una alta frecuencia de pacientes con perimplantitis que eran no fumadores, que llegan hasta el 50 % de los casos,33 lo que coincide con los resultados de nuestro estudio.
Se ha observado hipoestesia temporal en un reducido número de pacientes por afectación del nervio alveolar inferior y nervio infraorbitario,37 en ningún caso relacionado con fracaso de implantes, al igual que los resultados observados en el presente estudio.
La incidencia de las infecciones después de la colocación de implantes dentales se estima en aproximadamente un 1,14 % y el tratamiento con antibióticos de uso común suele ser suficiente para resolverlas. Mucho más frecuente es la dehiscencia de la mucosa después de una cirugía implantológica, su incidencia oscila entre el 4,6 y el 13,7%.38
Son interesantes los resultados de una revisión sistemática sobre las complicaciones de los implantes unitarios que refiere una incidencia del 9,7 % de perimplantitis y otras complicaciones de los tejidos blandos. En el 6,3 % de los implantes se produce una pérdida de altura ósea perimplantaria de más de 2 mm durante 5 años de seguimiento.
Es importante la selección adecuada de los pacientes, la educación sanitaria para el mantenimiento de la higiene una vez colocados los implantes y la evaluación periódica de los pacientes para poder realizar el diagnóstico precoz y tratamiento temprano de las complicaciones para aplicar los protocolos de tratamiento y evitar el fracaso del tratamiento.
Se obtienen buenos resultados con el uso de los implantes dentales en la fase quirúrgica, para lo cual es indispensable un correcto diagnóstico, planificación y tratamiento multidisciplinario. Existe una fuerte asociación del fracaso del tratamiento con implantes en la etapa quirúrgica con la técnica quirúrgica, la longitud, diámetro de los implantes, las técnicas asociadas y las complicaciones intraoperatorias y postoperatorias.
REFERENCIAS BIBLIOGRÁFICAS
1. Guercio E, Dinatale E. Consideraciones estructurales y biológicas en la oseointegración. Revisión de la literatura. Acta Odontológica Venezolana. 2009;47(1):1-7.
2. Branemark PI, Zarb A, Albrektson T. Prótesis tejido-integradas. La oseointegracion en odontología clínica. Berlin: Quintessenz Verlags, GmbH; 1987.
3. Vanegas A, Juan Carlos, Landinez P Nancy S., Garzón-Alvarado Diego A. Generalidades de la interfase hueso-implante dental. Rev Cubana Invest Bioméd [revista en la Internet]. 2009 [citado 2013 Mayo 21];28(3):130-46. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0864-03002009000300011&lng=es
4. Misch CE. Dental Implants Prothetics. San Luis: Elsevier Mosby, 2005.
5. Junker R, Dimakis A, Thoneick M, Jansen JA. Effects of implant surface coatings and composition on bone integration: a systematic review. Clin Oral Implants Res. 2009;20(s4European Association for Osseointegration;19-22 February 2009, Pfaffikon, Switzerland; 2nd Consensus Conference):185-206.
6. Jokstad A, Braegger U, Brunski J, Carr A, Naert I.Calidad de los implantes dentales. Rev Int Prot Est. 2005;3(7):283-317.
7. Oshida Y,Tuna E, Aktören O, Gençay K. Dental Implant Systems. Int J Mol Sci. 2010;11:1580-678.
8. Albrektson T. Is surgical Skull more important for clinical sucess than changes in implant hardware. Clin Implant Dent Relat Res. 2001;3:6-7.
9. Abuhussein H, Pagni G, Rebaudi A, Wang H-L.The effect of thread pattern upon implant osseointegration. Clin Oral Impl. Res. 21. 2010:12936.
10. Coulthard P, Esposito M, Jokstad A, Worthington HV.Intervenciones para la reposición de piezas dentarias faltantes:técnicas quirúrgicas para la colocación de implantes dentales (Cochrane Review). In: The Cochrane Library,Vol 1 [Internet]. 2008. Oxford: Update Software. [citado 12 Nov 2011];[aprox.6 p.]. Disponible en: http://www.cochrane.org
11. Tseng CC, Pang IC, Wen MJ, Huang KC, Chang JC.Clinical effectiveness of international team for oral implantology dental implant treatment in Taiwan: a seven-year longitudinal study. Implant Dent. 2009;18(1):67-74.
12. WMA General Assembly Declaration of Helsinki. Seoul: WMA, World Medical Association: 59th; 2008.
13. Peñarrocha M, Guarinos J, Sanchis JM, Balaguer J. Estudio clínico restrospectivo (1994-99) de 441 implantes ITI® en 114 pacientes con un seguimiento medio de 2,3 años. Medicina Oral. 2002;7:144-55.
14. Hasan I, Heinemann F, Aitlahrach M, Bourauel C. Biomechanical finite element analysis of small diameter and short dental implant. Biomed Tech. 2010;55:34150.
15. García S, Bravo M, Subirá C, Echeverría JJ. Retrospective Study of the Long-Term Survival of 980 Implants Placed in a Periodontal Practice. Int J Oral Maxillofac Implants. 2010;25:613-9.
16. Smith L, Ng M, Grubor D, Chandu A. Outcomes of dental implants placed in a surgical training programme. Aust Dent J. 2009;45(4):363-7.
17. Balandron J, Junquera L. Los implantes MG-Osseous. Estudio multicéntrico retrospectivo. Rev Esp Cir Oral y Maxilofac. 2006;28(6):349-52.
18. Brugnami F,Caiazzo A,Leone C. Local Intraoral Autologous Bone Harvesting for Dental Implant Treatment:Alternative Sources and Criteria of Choice. Keio J Med. 2009;58(1):24-8.
19. Tolstunov L. Implant zones of the jaws:implant location and related sucess rate. J Oral Implantol. 2007;33(4):211-20.
20. Misch C, Strong T, Warren M. Fundamentos cientificos para el diseño de los implantes dentales. En: Misch C. Implantología contemporanea. Barcelona: Elsevier; 2009. p. 200.
21. Sánchez M, Costa X, Gay C. Short Implants: A Descriptive Study of 272 implants. Clin Impl Dent and Related Research. 2010. doi:10.1111/j.1708-8208.2010.00301.x. PubMed PMID: 19129307; PubMed Central PMCID: PMC2615549.
22. Pommer B,Frantal S,Willer J, Posch M, Watzek G, Tepper G. Impact of dental implant length on early failure rates: a meta-analysis of observational studies. J Clin Periodontol. 2011. doi: 10.1111/j.1600-051X.2011.01750.x. PubMed PMID: 19129459; PubMed Central PMCID: PMC2615534.
23. Cabosmalón N, Buera B, Martínez J, Celemín A. Evaluación clínica y biomecánica del uso de implantes cortos. Revisión bibliográfica. Rev Int Prót Est. 2010;4(12):289-95.
24. Donos N, Mardas N, Chadha V. Clinical outcomes of implants following lateral bone augmentation: systematic assessment of available options (barrier membranes, bone grafts, split osteotomy). Clin Periodontol. 2008;35(8 Suppl):173-202.
25. Martin W, Lewis E,Nicol A. Local risk factors for implant therapy. Int J Oral Maxillofac Implants. 2009;24(Suppl):28-38.
26. Huynh-Ba G, Friedberg J, Vogiatzi D, Ioannidou E. Implant failure predictors in the posterior maxilla:a restrospective study of 273 consecutive implants. J Periodontol. 2008,12(79):2256-61.
27. Anavi Y, Allon D, Avishai G, Calderon S. Complications of maxillary sinus augmentations in a selective series of patients. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2008;106:34-8.
28. Alberto M, Palty A, Pikos M, Schwartz-Arad D, Choukroun J, Gutierrez J, Marenzi G, Valavanis D. Implant sucess, survival, and failure: The International Congress of Oral Implantologists (ICOI) Pisa Consensous Conference. Implant Dentistry. 2008;17(1):5-15.
29. Serrano E,Martín R. Estudio multicéntrico prospectivo con implantes MG-OSSEOUS a los 2 años de seguimiento. Rev Esp Cir Oral Maxilofac. 2009;31(5):295-308.
30. Tseng CC, Pang IC, Wen MJ, Huang KC, Chang JC. Clinical effectiveness of international team for oral implantology dental implant treatment in Taiwan: a seven-year longitudinal study. Implant Dent. 2009 Mar;18(1):67-74.
31. Lang N, Berglundh T, Heitz-Mayfield L, Pjetursson B, Salvi G, Sanz M. Consensus statements and recommended clinical procedures regarding implant survival and complications. Int J Oral Implant Maxillofac Implants. 2004;19 (Suppl):150-4.
32. Manor J,Oubaid S, Mardinger O, Chaushu G, Nissan J. Characteristics of earlu versus late implant failures: a restrospective study. J Oral Maxillofac Surg. 2009;77(12):2649-52.
33. Lindhe J,Meyle J. Peri-implant diseases: Consensus Peri-implant diseases:Consensus Workshop on Periodontology. J Clin Periodontol. 2008;35 (Suppl. 8):282-5.
34. Serino G, Stróm C. Peri-implantitis in partially edentulous patients: association with inadequate plaquecontrol. Clin. Oral Impl. Res. 2009;20:169-74.
35. Heitz-Mayfield L, Huunh Ba. History of treated periodontitis and smoking as risks for implant therapy. Int J Oral Maxillofac Implants. 2009;24(Suppl):39-68.
36. Palma C, Maestre L, Peñarrocha D, Peñarrocha MA, Peñarrocha M. Risk factors associated with early failure of dental implants. A literature review. Med Oral Patol Oral Cir Bucal. 2011 Jul 1;16(4):e514-7.
37. Anner R, Grossman Y, Anner Y, Levin L. Smoking, Diabetes Mellitus, Periodontitis and supportive periodontal treatment as factor associated with dental implants survival: a long term retrospective evaluation of implants followed follow up to 10 years. Implant Dent. 2010;19:57-64.
38. Jung R, Pjetursson B, Glauser R, Zembic A, Zwahlen M, Lang N. A systematic review of the 5-year survival and complication rates of implant-supported single crows. Clin Oral Implant Res. 2008;19:119-30.
Recibido: 16 de julio de 2013.
Aprobado: 17 de septiembre de 2013.
Orlando Rodríguez Calzadilla. Facultad de Estomatología de La Habana. La Habana, Cuba. Correo electrónico: orlandot@infomed.sld.cu