Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Estomatología
versión On-line ISSN 1561-297X
Rev Cubana Estomatol vol.52 no.4 Ciudad de La Habana oct.-dic. 2015
PRESENTACIÓN DE CASO
Deformidad facial postraumática asociada a complicación por silastic orbitario 35 años después de implantado
Post-traumatic facial deformity associated with a complication caused by orbital silastic 35 years after implantation
Denia Morales Navarro,I Geisa Rodríguez RobainaII
I Facultad de Estomatología. Universidad de Ciencias Médicas de La Habana. Cuba.
II Hospital “Leopoldito Martínez”. Mayabeque, Cuba.
RESUMEN
Las alteraciones esqueléticas del macizo facial sin tratamiento quirúrgico o con un manejo inadecuado, pueden resultar en deformidad secundaria importante con implicaciones estéticas y funcionales que deben ser consideradas para su tratamiento. El objetivo de esta presentación fue caracterizar el caso de deformidad facial postraumática asociada a complicación por silastic orbitario, 35 años después de implantado este. Se trata de un paciente masculino de 67 años que refirió haber sido tratado al presentar enrojecimiento de un ojo y secreciones. Refiere que hace 35 años fue intervenido quirúrgicamente por fractura “en la zona del ojo izquierdo”, que le colocaron silastic, y que no había tenido problemas hasta el momento en esa área. En el examen físico facial se detectó asimetría facial: ligero enoftalmo del ojo izquierdo, con desnivel pupilar, disminución de la apertura palpebral, rasgo antimongoloide, con eritema de la conjuntiva, quémosis, y abundantes secreciones. Se comprobó limitación del movimiento súpero-externo. Se corrobora la presencia de una fístula en el fondo de saco del párpado inferior. Se diagnostica como deformidad facial postraumática complicada por reacción a cuerpo extraño (al silastic). Fue intervenido quirúrgicamente y se realizó la exéresis del material, y la reconstrucción de la antomía ausente en la zona con malla de titanio. Se obtuvo excelentes resultados. Las lesiones postraumáticas de la cara se asocian generalmente con grandes secuelas funcionales y estéticas. Si se añaden las complicaciones por el empleo de implantes de biomateriales, la determinación de la conducta terapéutica puede ser un reto.
Palabras clave: deformidad postraumática, silastic, biomaterial, malla de titanio.
ABSTRACT
Skeletal facial alterations not treated surgically or inappropriately handled may result in considerable secondary deformity with esthetic and functional implications which should be considered for treatment. The purpose of the study was to characterize a case of post-traumatic facial deformity associated with a complication caused by orbital silastic 35 years after implantation. A male 67-year-old patient reported having been treated for redness of one eye and secretion. Thirty-five years before he had been operated on for a fracture "in the area of the left eye". Silastic had been implanted and he had not had any problems until now. Physical examination revealed facial asymmetry: slight enophthalmos of the left eye with pupillary unevenness, reduced palpebral opening, antimongoloid feature, conjunctival erythema, chemosis and abundant secretion. Upper-outer movement was limited. A fistula was found in the bottom of the lower palpebral sac. It is diagnosed as post-traumatic facial deformity complicated by reaction to foreign body (silastic). Surgery was performed to remove the material and reconstruct the missing anatomy in the area with titanium mesh. Excellent results were obtained. Post-traumatic facial lesions are generally associated with large functional and esthetic sequelae. When complications are added due to the use of biomaterial implants, determination of the appropriate therapeutic management can be a challenge.
Key words: post-traumatic deformity, silastic, biomaterial, titanium mesh.
INTRODUCCIÓN
A pesar del adelanto en el diagnóstico y el tratamiento de las fracturas complejas craneofaciales, continúan existiendo pacientes con deformidades postraumáticas que le desfiguran el rostro. A este tipo de secuelas contribuyen hechos como el retraso en el tratamiento primario de las fracturas cuando coexisten otras lesiones con riesgo vital, la infravaloración de la complejidad de las fracturas durante el diagnóstico, el tratamiento quirúrgico incorrecto y la aparición de complicaciones postoperatorias.1
Las alteraciones esqueléticas del macizo facial sin tratamiento quirúrgico o con un manejo inadecuado, pueden resultar en una deformidad secundaria importante con implicaciones estéticas y funcionales que deben ser consideradas para su tratamiento; esta rehabilitación requiere el entendimiento adecuado de la alteración en la forma y función de la órbita, así como de las estructuras y tejidos afectados. 2 Por lo inusual del caso clínico, en el que ocurrió una complicación a los 35 años de la colocación de silastic en el piso orbitario en una fractura del complejo cigomático grado IV (fractura máxilo-malar con lesión importante de las paredes de la órbita y signos oftalmológicos como diplopia y enoftalmo)3, lo que motiva la realización del presente artículo, con la finalidad de caracterizar el caso de deformidad facial postraumática asociada a complicación por silastic orbitario 35 años después de implantado
CASO CLÍNICO
Acude a la consulta externa del Hospital Universitario “General Calixto García” un paciente masculino de 67 años con antecedentes de epilepsia e hipertensión arterial, refiriendo que había sido tratado durante un mes por Oftalmología por presentar enrojecimiento en un ojo y secreciones, y que lo remitieron al Servicio de Cirugía Maxilofacial para su valoración. Refiere que hace 35 años fue intervenido quirúrgicamente por presentar una fractura “en la zona del ojo izquierdo”, que le colocaron silastic, y que no había tenido problemas anteriormente.
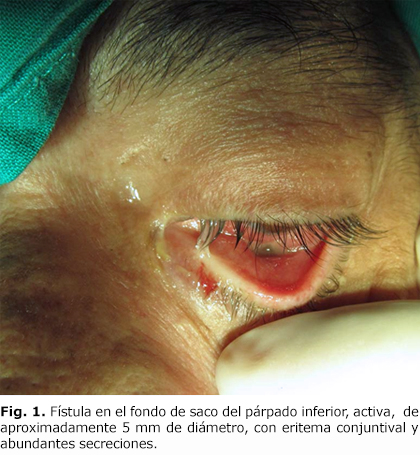
Cuando se realizó el examen físico se detectó asimetría facial dada por ligero enoftalmo del ojo izquierdo, con desnivel pupilar, disminución de la apertura palpebral, rasgo antimongoloide, con eritema de la conjuntiva, quémosis y abundantes secreciones. Al explorarse la musculatura extrínseca del ojo, se detecta limitación del movimiento súpero externo del ojo izquierdo. Se corrobora la presencia de una fístula en el fondo de saco del párpado inferior, activa, de aproximadamente 5 mm de diámetro (Fig. 1). Al palpar se detecta desnivel del rin infraorbitario izquierdo.
A partir de los medios auxiliares de diagnóstico imaginológicos (rayos X Water) se detectó radiopacidad del seno maxilar izquierdo, con disminución transversal y vertical de su diámetro, aumento significativo del diámetro vertical orbitario con presencia de una imagen radiopaca compatible con silastic, sobre el rin infraorbitario.
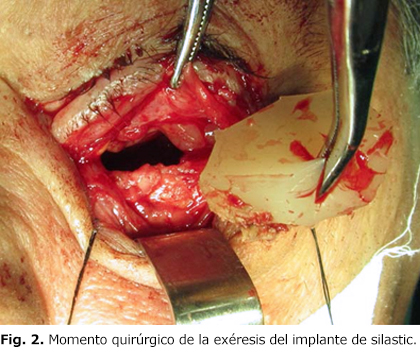
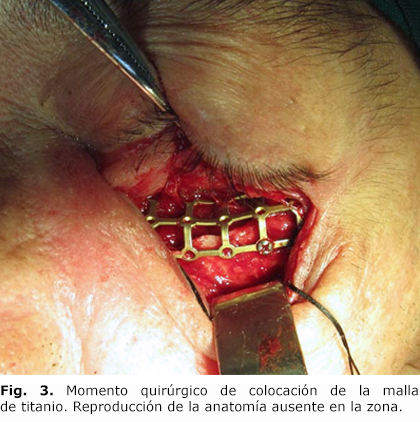
Se interpreta el cuadro como una deformidad facial postraumática asociada a complicación por silastic orbitario, es decir, dada por reacción a cuerpo extraño, y se decide intervenir quirúrgicamente bajo anestesia general bucotraqueal. Se realizó chequeo preoperatorio y profilaxis antimicrobiana, mediante abordaje subciliar y bucal para la exéresis del material, legrado del seno (Fig. 2), nótese el gran tamaño de este y el defecto derivado), y reconstrucción con malla de titanio (Fig. 3). El paciente presentó un estado posoperatorio muy satisfactorio, y fue dado de alta del servicio.
DISCUSIÓN
En este caso clínico se puede considerar que se trata de una deformidad postraumática (específicamente postuirúrgica) por haberse intervenido 35 años antes y no haber presentado signos importantes, en el momento en que asiste a nuestra consulta, como la limitación de la motilidad de la musculatura extrínseca del ojo, enoftalmo, rasgo antimongoloide, entre otros; pero sí presentaba una complicación infecciosa, por una reacción a cuerpo extraño (silastic).
Es importante tener en cuenta elementos anatómicos, como los que expresa Degala,4 quien recuerda que el suelo orbitario es más vulnerable a las fracturas debido a su delgadez, curvatura y a la existencia del canal infraorbitario. Inmediatamente detrás del reborde orbitario, el piso es cóncavo, mientras que más atrás, se vuelve convexo, donde la estructura ósea se torna más gruesa y menos deformada en la fractura del suelo orbitario. Explica que el atrapamiento muscular, diplopía e hipoftalmo, con o sin enoftalmos, parecen ser los signos clínicos más comunes que justifican la intervención quirúrgica. Estas consideraciones coinciden con el cuadro clínico del caso presentado.
Al analizar el porqué del enoftalmo, citamos a Malagón2 quien expone que el enoftalmo postraumático se define como la discrepancia entre el volumen orbitario y su contenido. Este balance puede verse alterado por el secuestro tardío del contenido orbitario, por atrapamiento en el sitio de la fractura, herniación del contenido orbitario, necrosis del tejido adiposo, contracción cicatricial del tejido retrobulbar, pérdida del sistema de suspensión ligamentoso del globo ocular y aumento de volumen de la cavidad orbitaria; esta última se constituye una causa ligada a nuestro caso clínico, donde, adicionalmente, no se logró la restitución del volumen orbitario, o tal vez, con el paso de los años ocurrió una migración del silastic. Coincidimos con el autor en que las alteraciones esqueléticas del macizo facial sin tratamiento quirúrgico o con un manejo inadecuado, pueden resultar en una deformidad secundaria importante con implicaciones estéticas y funcionales que deben ser consideradas para su tratamiento. Esta rehabilitación requiere el entendimiento adecuado de la alteración en forma y función de la órbita, así como de las estructuras y tejidos afectados. Las alteraciones estéticas se manifiestan principalmente como asimetrías. La reconstrucción del enoftalmo postraumático es un procedimiento difícil debido al proceso cicatricial y al manejo de las asimetrías faciales.
El objetivo principal de la reparación primaria de fracturas que comprometen el suelo orbitario, según Jo5 es devolver el tejido blando a su posición original, así como reducir y fijar los fragmentos óseos correctamente; mientras que Banica6 considera que es restaurar la órbita a su estado preoperatorio, lo cual consiste en la reposición de los tejidos orbitales herniados, la reparación del defecto traumático, y preservar el volumen orbitario. La forma tridimensional de las paredes orbitarias en combinación con un marco óseo débil y cercano a estructuras anatómicas delicadas, define el reto del procedimiento reconstructivo, lo cual no siempre se logra, como en nuestro caso clínico.
Respecto a la zona anatómica afectada en un inicio, la orbitocigomática, Moreira García3 considera que el hueso malar es el parachoques lateral medio facial y de la pared lateral orbitaria, por lo cual es frecuentemente fracturado, mientras que Strong7 precisa que entre las fracturas del tercio medio facial, la frecuencia de lesiones orbitales sólo es superada por las fracturas nasales.
Al analizar el empleo de materiales aloplásticos en el tratamiento de estas fracturas y sus secuelas, Bratton8 considera que los avances en la fabricación de estos ofrece una alternativa a los implantes autólogos tradicionales para la reparación de la fractura orbital; sin embargo, Baino9 expone que los autoinjertos se han considerado tradicionalmente como la opción "estándar de oro" debido a la ausencia de una respuesta inmunológica adversa, pero están disponibles en cantidades limitadas y llevan a la necesidad de cirugía adicional. Peñón Vivas10 considera que si bien existe una amplia gama de materiales para la reconstrucción, cada cual tiene ventajas y desventajas además de indicaciones para su utilización. Magaña11 defiende que una variedad de materiales permanentes y reabsorbibles aloplásticos se han utilizado con éxito en la reconstrucción suelo orbitario, sin embargo, ambos han demostrado desventajas en la reconstrucción de grandes defectos.
Si analizamos criterios sobre el empleo de materiales en la reconstrucción orbital, encontramos que Moon12 expone que la mayoría de los cirujanos piensan que la elección del material de implante puede contribuir significativamente al resultado a largo plazo de la reconstrucción orbital. Recientemente, materiales costosos, tales como Medpor y mallas absorbibles, se han utilizado con frecuencia para la reconstrucción de la pared orbital con el fin de minimizar las complicaciones. Reafirma que en su servicio, láminas de silastic se utilizan a menudo para la reconstrucción de estas, ya que son muy baratos y parecen causar relativamente pocas complicaciones. Por lo tanto, hasta hace poco, ha utilizado estas para las fracturas orbitarias, considera que aunque estudios anteriores han señalado que tiene una alta tasa de complicaciones: infección, migración, y extrusión del implante, junto con la formación de quistes epiteliales intraorbitales, ha observado pocas en la práctica. Sin embargo, Aboh13 presenta un caso donde se empleó una lámina de silastic en la reparación orbitaria y acudió a los 7 años a la clínica por una fístula facial, considera que el empleo de láminas de silastic con este fin es un método antiguo que nadie usa ya, pero todavía se observan casos de complicaciones tardías por este material, por lo que es necesario un buen conocimiento de las complicaciones.
Por su parte Saussez14 informa de un paciente que fue atendido con sinusitis crónica maxilar unilateral causada por la migración de un implante silastic utilizado para la reparación de suelo de la órbita 18 años atrás. Lee15 expone un caso de migración de una lámina de silastic, ubicada 20 años antes, que presentaba sinusitis bilateral, donde el implante perforó el tabique nasal óseo y migró a la cavidad nasal contralateral causando síntomas nasales bilaterales. Joseph 16 expone un caso que presentó epicleritis recurrente del ojo derecho por 6 meses y diplopía progresiva. Tenía antecedentes de reparación del piso orbital de más de 30 años. Se demostró la migración del implante en el seno maxilar que causaba obstrucción del ostium y sinusitis maxilar secundaria con participación retrobulbar. Mientras, Verma17 expone el caso de un paciente que se presentó con una masa órbito-maxilar 31 años después de la reparación del suelo de la órbita. Brindó una historia de diplopía progresiva y parestesia del nervio infraorbitario derecho. Se encontró una gran masa quística orbito-maxilar secundaria a un implante de silicona. Todas estas fueron complicaciones tardías reportadas por implantes elastoméricos de silicona: coinciden relativamente con nuestro caso clínico, donde se combinó la posible migración del implante con la fistulización al fondo de saco conjuntival y la aparición de sinusitis maxilar asociada; pero a diferencia de los casos reportados, es significativo el tiempo de implantación al cabo del cual aparecieron las complicaciones agudas (35 años).
En este caso, se emplea para la reconstrucción orbitaria definitiva una malla de titanio, nuestro criterio de selección del material coincide con el de Banica,6 quien considera que el empleo de esta muestra buenos resultados. Son maleables, por lo tanto se adaptan fácilmente a la forma del defecto orbital. Es el más biocompatible de todos los materiales disponibles. Debido a la estructura de malla el tejido conectivo puede crecer alrededor y a través del implante y evitar la migración. También se prefiere en las fracturas significativas con defectos grandes.
Cuando se analiza el abordaje quirúrgico empleado se debe mencionar a Giraddi,18 quien plantea que los abordajes convencionales han sido incisiones cutáneas subciliares, palpebrales medias e infraorbitarias, que pueden dejar una cicatriz cosméticamente desfigurante. Lim 19 expresa que los abordajes transorbitales, incluidos los subciliares y transconjuntivales, son los métodos convencionales para proporcionar una amplia vista de la pared orbital y la exposición suficiente para la colocación del implante. Recientemente, el abordaje a través de los senos etmoidales o maxilares con un endoscopio ha sido desarrollado y propuesto como una alternativa. Sin embargo, nosotros abogamos por el empleo, en este caso, de un abordaje subciliar, para la zona implantada, y por el intrabucal para el legrado del seno maxilar; aunque el estudio coincide con Gander20 en que la terapéutica puede ser difícil debido a la exigente anatomía tridimensional y lo limitada que resulta la visión intraoperatoria.
Las lesiones postraumáticas de la cara se asocian generalmente con grandes secuelas funcionales y estéticas. Si a esto se suman las complicaciones por el empleo de implantes de biomateriales, la determinación de la conducta terapéutica puede ser un reto. Sirva la presentación de este caso clínico para la transmisión de la experiencia a otros colegas familiarizados o no con esta infrecuente situación clínica.
REFERENCIAS BIBLIOGRÁFICAS
1. Guías prácticas clínicas ante traumatismos dentarios y faciales. En: Colectivo de autores. Guías prácticas de Estomatología. La Habana: Editorial de Ciencias Médicas; 2003.
2. Malagón Hidalgo H, González Magaña F, Rivera Estolano RT. Manejo del enoftalmos como secuela de fracturas del complejo cigomático-orbitario con apoyo de estereolitografía. Cir. plást. iberolatinoam. 2011;37(1):33-41.
3. Moreira García K, Morales Navarro D. Comportamiento de las fracturas máxilo-malares. Rev Cubana Estomatol [revista en la Internet]. 2013 [citado 2015 Ene 02];50(2). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-75072013000200005&lng=es
4. Degala S, Shetty SK, Biddappa L. Reconstruction of Post-traumatic Internal Orbital Wall Defects with Titanium Mesh. J Maxillofac Oral Surg. 2013;12(4):418-23.
5. Jo EJ, Yang HJ, Kim JH. Fixation of Fractured Inferior Orbital Wall Using Fibrin Glue in Inferior Blowout Fracture Surgery. J Craniofac Surg. 2015:26(1):e33-6.
6. Banica B, Ene P, Vranceanu D, Ene R. Titanium Preformed Implants in Orbital Floor Reconstruction–Case Presentation, Review of Literature. Maedica (Buchar). 2013;8(1):34-9.
7. Strong EB. Orbital fractures: pathophysiology and implant materials for orbital reconstruction. Facial Plast Surg. 2014;30(5):509-17.
8. Bratton EM, Durairaj VD. Orbital implants for fracture repair. Curr Opin Ophthalmol. 2011;22(5):400-6.
9. Baino F. Biomaterials and implants for orbital floor repair. Acta Biomater. 2011;7(9):3248-66.
10. Peñón Vivas PÁ, Casanova Díaz CP, Guerra Cobián O. El polimetilmetacrilato en la reconstrucción craneofacial. Rev Cubana Estomatol [revista en la Internet]. 2011[citado 2015 Ene 02];48(2). Disponible en: http://bvs.sld.cu/revistas/est/vol48_2_11/est06211.htm
11. Magaña FG, Arzac RM, De Hilario Avilés L. Combined use of titanium mesh and resorbable PLLA-PGA implant in the treatment of large orbital floor fractures. J Craniofac Surg. 2011;22(6):1991-5.
12. Moon SJ, Suh HS, Park BY, Kang SR. Safety of Silastic Sheet for Orbital Wall Reconstruction. Arch Plast Surg. 2014;41(4):362-5.
13. Aboh IV, Chisci G, Gennaro P, Giovannetti F, Bartoli D, Priore P, et al. Complications of orbital floor repair with silastic sheet: the skin fistula. J Craniofac Surg. 2013;24(4):1288-91.
14. Saussez S, Filleul O, Mahillon V, Kamatchian M, Chantrain G. Maxillary sinusitis caused by the migration of a silastic implant used for an orbital floor reconstruction: a case report. B-ENT. 2010;6(4):299-301.
15. Lee DH, Joo YE, Lim SC. Migrated orbital silastic sheet implant mimicking bilateral sinusitis. J Craniofac Surg. 2011;22(6):2158-9.
16. Joseph S, Cheung D. Late orbital floor implant migration presenting as recurrent episcleritis. Orbit. 2014;33(2):132-4.
17. Verma S, Garg A, Nastri A. Orbitomaxillary mass after repair of the orbital floor. Br J Oral Maxillofac Surg. 2014;52(10):977-9.
18. Giraddi GB, Syed MK. Preseptal transconjunctival vs. subciliary approach in treatment of infraorbital rim and floor fractures. Ann Maxillofac Surg. 2012;2(2):136-40.
19. Lim NK, Kang DH, Oh SA, Gu JH. Orbital Wall Restoring Surgery in Pure Blowout Fractures. Arch Plast Surg. 2014;41(6):686-92.
20. Gander T, Essig H, Metzler P, Lindhorst D, Dubois L, Rücker M, et al. Patient specific implants (PSI) in reconstruction of orbital floor and wall fractures. J Craniomaxillofac Surg. 2015;43(1):126-30.
Recibido: 3 de febrero de 2015.
Aprobado: 1 de enero de 2015.
Denia Morales Navarro. Facultad de Estomatología. Universidad de Ciencias Médicas de La Habana, Cuba.
Correo: deniamorales@infomed.sld.cu