Introducción
La osteomielitis es una enfermedad inflamatoria del tejido óseo y la médula, ocasionada por la acumulación de bacterias, micobacterias u hongos que pueden provocar la necrosis y formación de secuestros óseos.
La causa primaria de la osteomielitis mandibular crónica son los microorganismos odontogénicos. Basado en cultivos bacterianos, el Staphylococcus aureus es el principal agente causal de la osteomielitis crónica, aunque también se ha aislado a bacilos como Pseudomonas spp y Enterobacteriaceae.1 Como causa secundaria puede ocurrir por complicaciones posquirúrgicas como extracciones dentales, traumatismos maxilofaciales del tercio inferior con un manejo inadecuado de una fractura que posteriormente compromete aún más a la mandíbula.2 La edad típica de presentación es entre la quinta y séptima década de vida, con mayor frecuencia de aparición en los hombres. El sitio más común es el cuerpo posterior de la mandíbula.3 La incidencia, fuera de aquellos pacientes inmunocomprometidos que recibieron irradiación en cabeza y cuello, aumenta en pacientes que tienen una higiene oral deficiente y son consumidores de alcohol o tabaco.4
Por lo general, los síntomas son de larga duración, poco visibles e incluyen dolor, escalofríos y fiebre; el examen clínico puede evidenciar eritema, hinchazón y drenaje de un tracto fistuloso.5 Basados en el tiempo de progresión de la enfermedad, puede clasificarse como aguda y crónica sin existir un límite de tiempo específico que indique cuando una infección aguda se vuelve crónica, debido a que la infección puede persistir intermitentemente durante años con frecuentes fallas terapéuticas.6
El manejo clínico de la osteomielitis crónica es farmacológico y clínico, mediante la prescripción de antibióticos y el desbridamiento quirúrgico de la zona afectada. A pesar de los avances en el tratamiento antibiótico y quirúrgico, la tasa de recurrencia a largo plazo ha permanecido alrededor del 20 %.7 La terapia antibiótica suele ser la primera en ser dispuesta por un periodo de cuatro a seis semanas de administración parenteral. La razón de ser de este régimen es que se requieren de tres a cuatro semanas para que el hueso se revascularice.8 Sin embargo, no existe un consenso de cuáles regímenes utilizar ni por cuánto tiempo.9
A pesar de las investigaciones, la mayoría de los aspectos del tratamiento con antibióticos para la osteomielitis aún es poco conocida. Los datos son dispersos sobre cuáles son los antimicrobianos más efectivos, por cuánto tiempo y por qué vías deben administrarse. Se ha estudiado mucho en modelos animales; sin embargo, estos no pueden replicarse a los aspectos de la infección ósea humana.10 La elección del régimen antibiótico debe basarse en la sensibilidad del (de los) microorganismo(s) o agentes etiológicos, así como en la seguridad de su uso a largo plazo, el costo y la practicidad del protocolo.
En el presente reporte se presenta un caso clínico de osteomielitis mandibular crónica tratada con terapia antibiótica y quirúrgica. Se presentan los hallazgos gammagráficos obtenidos luego de un tratamiento con ciprofloxacino.
Presentación del caso
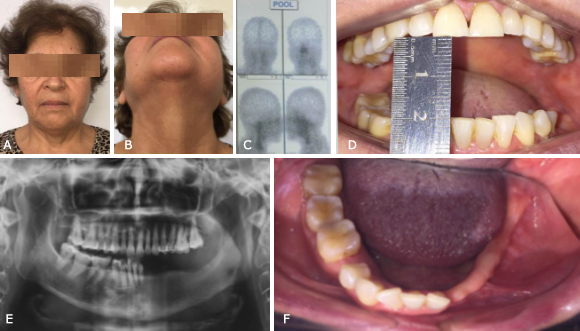
Paciente femenina de 63 años, de origen mestiza, procedente de la costa de Perú, que fue remitida al servicio de estomatología del Hospital María Auxiliadora, Lima, Perú; con un historial de tres meses de hinchazón creciente a nivel del borde inferior izquierdo de la mandíbula (Fig. 1A). Refirió que le extrajeron un fragmento radicular y que luego de la terapia antibiótica empezó la hinchazón. Fue reevaluada y le realizaron un drenaje y limpieza; sin embargo, la hinchazón no disminuyó pese a estar ingiriendo el antibiótico por siete días.
Su historial médico fue esencialmente no contributivo, refirió ser alérgica a las penicilinas y negó ser consumidora de tabaco y/o alcohol. La evaluación extraoral evidenció que la paciente se encontraba afebril, con pulso y presión arterial normales, dolor a la palpación en la zona mandibular con linfadenopatía regional, limitación de la abertura bucal, y en pruebas específicas no hubo parestesia del labio inferior derecho y el área mandibular.
Al examen intraoral se observó la ausencia de piezas molares en el sector posteroinferior izquierdo, aumento de volumen del fondo de surco vestibular en la misma región. Esta área estaba sensible a la palpación con manifestación de dolor moderado con irradiación localizada.
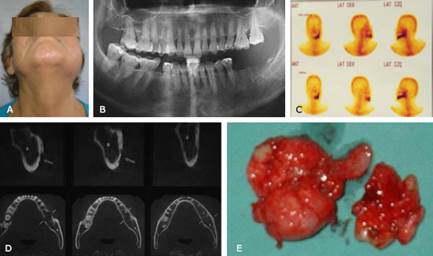
Fig. 1 A. Aumento de volumen en el borde inferior mandibular. B. Zona de la exodoncia en el borde inferior izquierdo mandibular. C. Aumento de la actividad ósea en la gammagrafía. D. Ensanchamiento del reborde alveolar y pérdida de la cortical mandibular. E. Tejido retirado para el análisis histopatológico.
El diagnóstico presuntivo fue de osteomielitis mandibular. Se realizó una radiografía panorámica donde se visualizó una imagen radiolúcida con pérdida de la estructura ósea correspondiente a la zona de la pieza dentaria 3.6 con alteración del patrón trabecular periférico a nivel de la zona del canal mandibular izquierdo (Fig. 1B). La tomografía computariza Cone Beam evidenció aumento del volumen de la médula ósea y reabsorción de la cortical mandibular (Fig. 1C). Se indicó una gammagrafía ósea de tres fases: la fase vascular evidenció intenso aumento de captación en la mandíbula izquierda; la segunda fase mostró la persistencia de captación en las zonas blandas de la misma localización; la tercera fase (fase tardía y ósea) se apreció captación intensa en toda la extensión de la hemimandíbula izquierda (Fig. 1D).
El examen sanguíneo de laboratorio mostró aumento de neutrófilos segmentados (6500 cel/ul), basófilos (96 cel/ul) y monocitos (956 cel/ul).
Se realizó una biopsia incisional, cultivo y antibiograma del tejido observándose tejido fibronectivo y tejido medular óseo inflamatorio predominantemente crónico con espacios medulares llenos de tejido fibroso. El diagnóstico definitivo fue de osteomielitis mandibular crónica. Los resultados del antibiograma mostraron sensibilidad a cefoxitina, cefepima, cloranfenicol, penicilina g, metronidazol y vancomicina. También presentó resistencia a gentamicina, ceftazidima y meropenem.
Se procedió a planificar la intervención quirúrgica para realizar el desbridamiento, decorticación de la zona mandibular vestibular izquierda y saucerización de la zona mandibular lingual izquierda (Fig. 1E), así como extracción de las premolares y canino de la hemimandíbula izquierda. En el posoperatorio se administró metronidazol 500 mg vía oral cada ocho horas más vancomicina 500 mg vía oral cada 12 horas durante dos meses.
Dos meses después de la intervención quirúrgica se evidenció reducción de la hinchazón, ausencia de dolor y aumento de la abertura bucal (Fig. 2A y B). Se indicó una nueva gammagrafía ósea con ciprofloxacino encontrándose un patrón capador óseo de maxilar inferior en la rama izquierda compatible con reparación ósea, sin detectar concentraciones de ciprofloxacino que delimitara actividad osteomielítica (Fig. 2C).
A los siete meses de posoperatorio no se evidenció hinchazón y dolor; a los dos años de seguimiento se observó abertura bucal normal, sin dolor y signos patológicos (Fig. 2D, E y F).
Discusión
El presente reporte de caso manifestó las características clínicas típicas de la osteomielitis mandibular; una enfermedad cada vez más frecuente descrita dentro de las infecciones odontogénicas crónicas.
La terapia clásica consiste en la administración de antibióticos e intervención quirúrgica de desbridamiento. La elección del antibiótico y su duración de tratamiento es controversial, encontrándose sugerencias de dos semanas y mínimos de cuatro.11 También se ha sugerido el uso de oxígeno hiperbárico en los casos de osteomielitis por radiación.12 En el presente caso se optó por administrar antibióticos por un periodo de ocho semanas en combinación con el desbridamiento y decorticación quirúrgica, lográndose buenos resultados.
La etiología de la osteomielitis implica infecciones odontogénicas ya sean por complicaciones posexodoncia, remoción incompleta de hueso necrótico, cese temprano y uso discontinuo de la terapia antibiótica, elección inapropiada de antibióticos, diagnóstico deficiente, traumatismos y fracturas de la mandíbula.13 En el presente caso se presumió que la etiología fue la remoción incompleta de una pieza dentaria y la incorrecta prescripción de antibióticos, con la cual llegó la paciente al centro hospitalario.
La infección osteomielítica afecta el tejido medular óseo con secreción supurativa, hiperplasia y reabsorción.3 La necrosis tisular puede ser tan extensa que abarque la totalidad del hueso basal.8 Durante la intervención quirúrgica del presente caso tuvo que removerse la totalidad de la cortical vestibular de la hemimandíbula izquierda debido a la extensión del proceso infeccioso, así como desbridar la cortical lingual. La destrucción ósea es explicada por el acúmulo de pus debajo del periostio que eleva las corticales y reduce el suministro vascular.11
La osteomielitis de la mandíbula es más común, puesto que el suministro de sangre al maxilar es mucho más extenso. Para diagnosticarla es fundamental el examen clínico y los exámenes imagenológicos. La gammagrafía ósea fue de gran utilidad para el presente caso pues confirmó la actividad de reabsorción ósea presente en la cavidad medular de la mandíbula. La confirmación diagnóstica y la susceptibilidad a través del antibiograma fueron exámenes clave para definir el tratamiento apropiado. La variada patogenia de la osteomielitis exige un tratamiento específico y estrategias que se centren en la erradicación de la infección, junto con la preservación de la integridad y función del hueso involucrado.12
El tratamiento de osteomielitis crónica implica cirugía, desbridamiento y combinación con un ciclo de antibióticos sistémicos. En el presente caso la paciente se sometió a desbridamiento quirúrgico y saucerización en combinación con terapia antibiótica; procedimiento establecido y recomendado por la literatura médica pertinente. Meses después de la cirugía el cuerpo mandibular mostró un contorno normal y la hinchazón e infección se habían resuelto. En las imágenes auxiliares realizadas se evidenció la nueva formación ósea y esclerótica. La lesión en el cuerpo mandibular había desaparecido; además, lapaciente reportó que había recuperado su facies normal con simetría y resolución del dolor e inflamación.
Al respecto, es discutido el régimen antibiótico apropiado para la osteomielitis. El antibiótico a elegir depende del patógeno causal, susceptibilidad del microorganismo, factores sistémicos del paciente y seguridad del antibiótico. Se han planteado resultados beneficiosos con el uso de betalactamasas, derivados de la penicilina, fluoroquinolonas, rifampicina y glicopéptidos.14 Podemos indicar que la combinación de metronidazol y vancomicina resultó exitosa, puesto que se demostró la susceptibilidad bacteriana, asimismo, el control a través de una gammagrafía ósea con ciprofloxacino confirmó la remisión de la enfermedad y áreas de hueso regenerado.