Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina
versión impresa ISSN 0034-7523
Rev cubana med vol.50 no.4 Ciudad de la Habana oct.-dic. 2011
TRABAJOS ORIGINALES
Midazolam en la sedación paliativa terminal de pacientes con cáncer
Midazolam in the terminal palliative sedation in patients with cancer
Dr. Jorge Luis Soriano García, Dra. Mayté Lima Pérez, Dr. Noyde Batista Albuerne, Dr. Reimer Febles Cabrera, Dra. Dunia Morales Morgado
Hospital Clinicoquirúrgico "Hermanos Ameijeiras", La Habana, Cuba.
RESUMEN
Objetivo: Describir el uso del midazolam en pacientes con cáncer, en los últimos días de vida, como parte de una estrategia asistencial de sedación paliativa terminal.
Métodos: Se realizó un estudio retrospectivo y descriptivo de 30 pacientes tratados en el Servicio de Oncología del Hospital "Hermanos Ameijeiras", desde agosto de 2007 hasta diciembre de 2010, todos tenían confirmación histológica de cáncer y síntomas refractarios en etapa terminal de su enfermedad, edad ³ 18 años y expectativa de vida menor de 2 sem. Previamente se obtuvo el consentimiento del paciente y/o familiares para la indicación del clorhidrato de midazolam (10 mg). Las dosis, formas y vías de administración fueron variables y dependieron de la severidad de los síntomas, experiencia del médico responsable del caso y preferencias de pacientes y/o familiares.
Resultados: La disnea y la agitación fueron los síntomas refractarios más frecuentes, mientras que 12 pacientes presentaron 2 o más síntomas. La vía subcutánea fue la más empleada y en más del 70 % de los pacientes se utilizó la forma de administración intermitente. El tiempo de supervivencia, luego de la administración del fármaco, fue de 56,7 % a las 48 h y 5 pacientes tuvieron una supervivencia de 4 d. El rango de dosis utilizado fue de 10-60 mg/d de midazolam. Las dosis más bajas se utilizaron cuando predominaron los síntomas de ansiedad, menor número de síntomas refractarios, la vía subcutánea, y la administración domiciliaria.
Conclusiones: La sedación paliativa terminal con midazolam responde a la necesidad clínica de controlar una situación sintomática intolerable con una respuesta eficaz y su administración es segura. Este constituye el primer reporte de utilización de un medicamento para sedación paliativa terminal en pacientes con cáncer en nuestro país.
Palabras clave: Sedación paliativa, cuidados paliativos, midazolam.
ABSTRACT
Objective: To describe the use of midazolam in cancer patients during the last days of life, as part of an assistance strategy of terminal palliative sedation.
Methods: A retrospective and descriptive study was conducted in 30 patients treated in the Oncology Service of the "Hermanos Ameijeiras" Clinical Surgical Hospital from August, 2007 to december, 2010 with a histological diagnosis of cancer and refractory symptoms in terminal stage of disease, aged ³ 18 and a life expentancy less than 2 weeks. Previously, the write informed consent was obtained from patient and/or relatives for the prescription of midazolam hydrochloride (10 mg). Doses, ways and routes of administration were variable and in dependence of severity of symptoms, experience of physician responsible of the case and preferences of patients and/or relatives.
Results: Dyspnea and agitation were the more frequent refractory symptoms, whereas 12 patients showed two or more symptoms. The subcutaneous route was the more used and in more than 70% of patients the drug intermittent way of administration was the used one. Survival time, after the drug administration was of 56,7% at 48 h and 5 patients had a survival of 4 days. The dose rank used was that of 10-60 mg/d in the case of midazolam. The lowest doses were used when there was predominance of anxiety symptoms, less refractory symptoms, the subcutaneous route and home administration.
Conclusions: The terminal palliative sedation using midazolam account for the clinical need of controlling a intolerable symptomatic situation with an effective response and its administration is safe. This is the first report on the use of a drug for terminal palliative sedation in cancer patients in our country.
Key words: Palliative sedation, palliative cares, midazolam.
INTRODUCCIÓN
El cáncer es la principal causa mundial de mortalidad. Más del 70 % de las defunciones por cáncer ocurren en países de ingresos bajos y medianos, y se estima que el número de defunciones anuales mundiales por esta causa seguirá aumentando y llegará a unos 12 millones en el 2030. El cáncer en Cuba constituye la segunda causa de mortalidad general y la primera de años potenciales de vida perdidos, es la causa de mayor impacto en la esperanza de vida al nacer.1
La atención a los pacientes en situación terminal cobra mayor importancia para el sistema sanitario y para toda la sociedad, por el progresivo envejecimiento de la población, el incremento de la morbilidad en los últimos meses de la vida, el aumento de la mortalidad por cáncer, la demanda cada vez mayor de los servicios de urgencia por parte de los pacientes y sus familiares, así como la escasez y/o insuficiencia de cuidadores formales o informales para la atención de este tipo de enfermo.2
La Organización Mundial de la Salud redefine el concepto de cuidados paliativos (CP) al describir este tipo de atención como: "Un enfoque terapéutico, por el cual se intenta mejorar la calidad de vida de los pacientes y familia enfrentados a la enfermedad terminal, mediante la prevención y el alivio del sufrimiento por medio de la meticulosa valoración y el tratamiento del dolor, y de otros problemas físicos, psicológicos y espirituales".3
La situación clínica de los enfermos con cáncer en etapas avanzadas es compleja. Está condicionada por síntomas múltiples, severos, de larga evolución, cambiantes en el tiempo, y de origen, muchas veces, multifactorial. Cuando no existen posibilidades razonables de tratamientos oncológicos específicos capaces de modificar la historia natural de la enfermedad, el control sintomático del enfermo adquiere una relevancia prioritaria.4 En el marco de los CP, se entiende por sedación paliativa, la administración deliberada de fármacos, en las dosis y combinaciones requeridas para reducir la consciencia de un paciente con enfermedad avanzada o terminal, tanto como sea preciso para aliviar adecuadamente uno o más síntomas refractarios y con su consentimiento explícito. La sedación en la agonía es un caso particular de la sedación paliativa, y se define como la administración deliberada de fármacos para lograr el alivio, inalcanzable con otras medidas, de un sufrimiento físico o psicológico, mediante la disminución suficientemente profunda y previsiblemente irreversible de la consciencia en un paciente cuya muerte se prevé muy próxima.5,6
El objetivo del presente trabajo es describir el uso del midazolam en pacientes con cáncer en los últimos días de vida, como parte de una estrategia asistencial de sedación paliativa terminal.
MÉTODOS
Se realizó un estudio retrospectivo y descriptivo desde agosto de 2007 hasta diciembre de 2010, con pacientes tratados en el Servicio de Oncología del Hospital Clinicoquirúrgico "Hermanos Ameijeiras".
Criterios de inclusión
- Pacientes de cualquier sexo con confirmación histológica de cáncer.
- Síntomas refractarios, en etapa terminal de su enfermedad.
- Edad ³ 18 años.
- Expectativa de vida menor de 2 sem.
- Que hubieran recibido tratamiento con midazolam.
- Consentimiento previo del paciente y/o familiares.
Criterios de exclusión
- Se excluyeron del estudio 3 pacientes que recibieron opioides, combinados a midazolam, por dolor refractario.
Plan de tratamiento
El tratamiento consistió en la administración de ampolletas de 2 mL de clorhidrato de midazolam (10 mg), producidos por los Laboratorios AICA, La Habana, Cuba. Las dosis, formas y vías de administración del midazolam fueron variables y dependieron de la severidad de los síntomas, de la experiencia del médico responsable del caso y de las preferencias de pacientes y/o familiares. No se tuvieron en cuenta los tratamientos ni las medidas generales concomitantes (excepto si se utilizaron otros fármacos que pudiesen provocar alteraciones de la consciencia). No hubo restricciones en la administración de líquidos por cualquier vía (parenteral y/o enteral).
Evaluación y análisis estadístico
La evaluación basal y evolutiva de cada caso consistió en el examen físico según los criterios de Ramsay:
Nivel I - Paciente agitado, angustiado. Nivel II - Paciente tranquilo, orientado y colaborador. Nivel III - Paciente con respuesta a estímulos verbales. Nivel IV - Paciente con respuesta rápida a los estímulos dolorosos. Nivel V - Paciente con respuesta lenta a los estímulos dolorosos. Nivel VI - Paciente sin respuesta.
Se utilizaron métodos de estadística descriptiva para el análisis de las características demográficas y médicas de los pacientes, mediante el paquete estadístico SPSS versión 13,0. La supervivencia (SV) de cada paciente fue calculada desde el inicio de la administración del midazolam hasta el fallecimiento.
Control semántico
· Síntoma refractario es el que no puede ser adecuadamente controlado, a pesar de los esfuerzos por hallar un tratamiento tolerable, que no comprometa la consciencia, y en un plazo razonable.
· Expectativa de vida menor de 2 sem: la de aquellos pacientes que, luego de aplicarles el índice Palliative Prognostic Score (PaP score), alcanzaron más de 11 puntos (anexo) y, por ende, fueron incluidos en el grupo C de esta clasificación.7
RESULTADOS
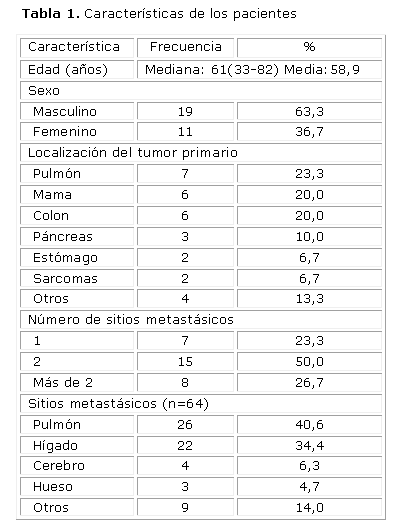
En los 41 meses de recopilación de casos, se incluyeron 30 pacientes. La mediana de edad fue de 61 años y se observó un predominio del sexo masculino. Más del 60 % de los pacientes presentaron tumores primarios de pulmón, mama o colon, mientras que más del 75 % tuvo enfermedad metastásica evolutiva diseminada (2 o más sitios), los más frecuentes fueron el pulmón y el hígado (tabla 1).
En la tabla 2 se muestran las características generales del tratamiento de los pacientes incluidos en el estudio. La disnea y la agitación fueron los síntomas refractarios más frecuentes que motivaron el inicio de la sedación paliativa, 12 pacientes presentaron combinación de 2 o más síntomas. La vía subcutánea fue la más usada, y en más del 70 % de los enfermos se utilizó la forma de administración intermitente. El tiempo de supervivencia luego de la administración del midazolam fue de 56,7 % a las 48 h y solo 5 pacientes tuvieron una supervivencia de 4 d. El rango de dosis utilizado fue de 10-60 mg/d de midazolam. Las dosis más bajas del fármaco se utilizaron cuando predominaron los síntomas de ansiedad, menor número de síntomas refractarios, la vía subcutánea y la administración domiciliaria.
En la búsqueda realizada a través de PUBMED, en la base de datos MEDLINE, se encontraron solo 9 trabajos, a texto completo, de estudios retrospectivos publicados en lengua inglesa en la última década, y en los cuales se utilizó el midazolam como fármaco de elección para la sedación paliativa terminal. La agitación, la ansiedad, la disnea y el dolor constituyen las causas básicas de sedación en los estudios mencionados. El uso de la sedación intermitente oscila entre 30 y 66 %, mientras que la mediana de SV obtenida es de 1-6 d (tabla 3).
Tabla 3. Resumen de los principales estudios retrospectivos publicados en la literatura internacional sobre sedación paliativa en cáncer (2000-2010)
| Referencia | Total de pacientes | Sedación con midazolam | Indicaciones | Comentarios |
| Fansinger, | 387 | 80 % | Agitación (50 %) | Mediana de edad: 63 años |
| Chiu | 251 | 24,3 % | Agitación (57 %) | Sedación intermitente: 52,9 % |
| Sykes/Thorns | 237 | 100 % | ND | Mediana de edad: 69,7 años |
| Muller-Bosch | 548 | 14,6 % | Agitación (14 %) | Sedación intermitente: 40 % |
| Menten | 26 | 100 % | Sufrimiento físico: 100 % | Sedación intermitente: 34 % |
| Cameron | 20 | 100 % | Agitación (45 %) | Mediana de edad: 68 años. |
| Morita (2005-Japón) | 102 | 76 % | Agitación (34 %) | Sedación intermitente: 66 % |
| Kohara | 124 | 98 % | Agitación (21 %) | Sedación intermitente: 30 % |
| Rietjens | 68 | 85 % | Agitación (62 %) | Mediana de edad: 55 años |
| Soriano | 30 | 100 % | Agitación (36,7 %) | Mediana de edad: 61 años |
ND: No disponible. SV: Supervivencia.
La tabla 4 muestra los principales estudios publicados en el último quinquenio sobre sedación paliativa realizados en el domicilio del paciente. En el 100 % de los enfermos bajo esta condición se empleó el midazolam. La agitación, el delirio y la disnea fueron las indicaciones principales de tratamiento. La mediana de duración de la SV fue de 1-3,5 d y las dosis empleadas oscilaron entre 12 y 144 mg/d. La vía de administración más comúnmente empleada fue la subcutánea.
DISCUSIÓN
La sedación en oncología está íntimamente ligada al término síntoma refractario, que se refiere a aquel que no puede ser controlado adecuadamente a pesar de los intensos esfuerzos por encontrar un tratamiento tolerable, en un plazo razonable, sin que se comprometa la consciencia del paciente. Estos "esfuerzos terapéuticos" deben realizarse en un tiempo razonable para evitar que el paciente permanezca con sufrimiento más tiempo del requerido para descartar los "tratamientos convencionales". Este tiempo depende de la situación clínica, del síntoma, de la esperanza de vida y, en última instancia, se basa en el mejor juicio clínico posible, que deberá distinguir entre un síntoma refractario o un síntoma difícil.8,9
En la actualidad, la necesidad de sedar a un enfermo en fase terminal obliga al médico a evaluar los tratamientos que hasta entonces ha recibido el enfermo. Las características de nuestros pacientes no difieren de las que se exponen en las series publicadas6, y constituyen el reflejo de las principales localizaciones de cáncer que son atendidas en nuestro servicio. Las indicaciones más frecuentes de sedación citadas en la literatura en la fase de agonía son las situaciones extremas de delirio, disnea, dolor, hemorragia masiva y ansiedad o pánico, que no han respondido a los tratamientos indicados y aplicados correctamente.10 La disnea y la ansiedad fueron los síntomas más frecuentes y, dado que el pulmón fue el órgano con mayor asiento de metástasis, la disnea fue discretamente superior como causa básica de sedación en nuestro estudio, en comparación con otras series.11
En nuestro Servicio de Oncología, con una unidad de hospitalización de 22 camas, de las cuales 16-18 están ocupadas por pacientes con tratamientos sistémicos programados o incluidos en alguna investigación clínica que requiere de ingreso hospitalario, y el resto, son utilizadas para tratamiento de las complicaciones de los tratamientos (dentro de la estrategia de los cuidados continuos) o para pacientes en situación terminal. La sedación se realiza en el 5-7 % de los pacientes que ingresan en etapa terminal y de 12-15 % de los pacientes con esta condición que fallecen en el servicio. Los estudios muestran frecuencias comprendidas entre 1 y 72 %, con un promedio de 25 %. Esta variabilidad se atribuye a múltiples factores: la definición de sedación realizada, el diseño del estudio, el tipo de sedación empleada, el lugar donde se realiza (el hogar o el hospital), así como, las indicaciones o las diferencias religiosas, culturales y étnicas.11-13
La supervivencia del paciente, una vez indicada la sedación en la fase de agonía, es aproximadamente de 48 h, similar, según la mayoría de los estudios, a la de los pacientes no sedados.14-16
Los fármacos utilizados con mayor frecuencia en la sedación son el midazolam, el haloperidol, la levomepromazina y la morfina. No obstante, el midazolam es el fármaco de elección para la sedación por su rápido inicio de acción, su vida media corta, la posibilidad de un antídoto disponible (flumazenilo), la posibilidad de combinación con otros fármacos habituales en cuidados paliativos y su administración subcutánea. Los neurolépticos, como el haloperidol, tienen una acción principalmente antipsicótica, son poco sedantes y son de elección en el tratamiento del delirium. Aunque la morfina aparece en la bibliografía como uno de los fármacos más usados para la sedación en la agonía, no debe utilizarse como fármaco sedante, sino en el tratamiento del dolor refractario y la disnea. La utilización de morfina a dosis altas como fármaco exclusivo para la sedación constituye una mala práctica médica.17-20
Si fallan el midazolam y los neurolépticos, debe considerarse el uso de anestésicos (fenobarbital o propofol). Todos estos fármacos, excepto el propofol, tienen una biodisponibilidad alta y efectiva por vía subcutánea, lo que ofrece una excelente alternativa para la sedación en el domicilio o si existe imposibilidad de venoclisis.21
A pesar de la escasa experiencia en el proceder descrito, se ha realizado una correcta selección de pacientes para esta estrategia, pues la mediana de SV así lo demuestra, y el 100 % de los pacientes fallecen como máximo a las 96 h, con alivio total de los síntomas por los cuales se indicó la sedación. No obstante, no existe consenso general con respecto a la vía, la forma de administración ni los indicadores para poder evaluar el resultado, ya que la mayor parte de los trabajos se basan en series de casos, y no en estudios prospectivos aleatorizados.21
La hidratación artificial podría no contribuir al alivio del sufrimiento, y de hecho, tiene desventajas, como la necesidad de canalización subcutánea o intravenosa, y el posible incremento de algunos síntomas y signos (ej. dolor, edema, secreción bronquial, e incontinencia urinaria). En general, y por las condiciones anteriormente mencionadas, no debe administrarse fluidos a los pacientes profundamente sedados.22,23
En la mayor parte de la literatura, cuando se habla de sedación paliativa se refiere a la sedación continua hasta la muerte.20 Sin embargo, en algunas circunstancias, la sedación intermitente ha sido usada como un "respiro" para el paciente y los médicos a cargo del caso, con el objetivo de que si el paciente está totalmente consciente y desiste del proceder, lo pueda detener, mientras que de otro modo sería imposible. En nuestro caso particular, y sin tener un antecedente de práctica nacional de este tipo, seleccionamos este último modo en todos los casos administrados en el domicilio, y en la mayoría de los hospitalizados.24
En un estudio muy interesante conducido por Morita et al,25 acerca de las creencias, entre la población en general y los médicos, en relación con la sedación paliativa y tanto unos como otros, reconocen la sedación intermitente y/o ligera dentro de la práctica médica estándar, los médicos reportan la sedación profunda y/o continua como un proceder muy similar al anterior, pero la población, en general, lo valora como algo muy cercano a la eutanasia o al suicidio asistido por el médico. Es por ello, que se requieren y se hace imprescindible proponer una guía de práctica clínica estandarizada para este proceder que incluya las características culturales de nuestra población.
Como en cualquier otro tratamiento, se debe realizar una evaluación continua del nivel de sedación en el que se encuentra y necesita el enfermo.26 En la historia clínica y en las hojas de evolución deberán registrarse, con el detalle necesario, los datos relativos al ajuste de las dosis de los fármacos utilizados, la evolución clínica de la sedación en la agonía y los cuidados básicos administrados. Para evaluar, desde un contexto ético-profesional, si está justificada la indicación de la sedación en un enfermo agónico, es preciso considerar los criterios siguientes:27,28
a. Que existe una sintomatología intensa y refractaria al tratamiento.
b. Que los datos clínicos indican una situación de muerte inminente o muy próxima.
c. Que el enfermo, o en su defecto la familia, ha otorgado el adecuado consentimiento informado de la sedación en la agonía.
d. Que el enfermo ha tenido oportunidad de satisfacer sus necesidades familiares, sociales y espirituales.
Si tuviera dudas de la citada indicación, el médico responsable deberá solicitar el parecer de un colega experimentado en el control de síntomas. Además, el médico dejará constancia razonada de esa conclusión en la historia clínica, especificando la naturaleza e intensidad de los síntomas y las medidas que empleó para aliviados (fármacos, dosis y recursos materiales y humanos utilizados) e informará de sus decisiones a los otros miembros del equipo asistencial.
El escenario de realización de la sedación en muchas instituciones es en unidades de cuidados intensivos bajo monitorización cardiaca, mientras que en otros, solo se realizan en hospicios o unidades de cuidados paliativos, también con una monitorización muy estrecha. La monitorización cardiaca (para nuestra cultura) debe ser evitada, porque añade estrés a pacientes y familiares, y además no contribuye a la relación que debe existir entre los familiares con el paciente que está falleciendo. En nuestro criterio, la sedación puede realizarse de forma segura en cualquier escenario (tanto hospitalizado, en una sala general, como en el domicilio del paciente) siempre que se cumplan las normas éticas y los principios generales de la sedación, referenciados anteriormente. Todos los casos a los que se les aplicó sedación paliativa en el domicilio (5 pacientes) fueron debidamente supervisados por el personal médico y de enfermería de nuestro servicio, en coordinación con la estructura de la atención primaria. El midazolam demostró ser un fármaco eficaz y muy seguro, de fácil administración por vía subcutánea, que proporciona alivio rápido de los síntomas refractarios, no ocasiona complicaciones secundarias al tratamiento y, muy fundamentalmente, le permite al paciente estar rodeado del ambiente familiar tan necesario para alcanzar una "muerte digna".29
Valor ético y humano de la sedación en la fase de agonía
Hace 2 décadas, cuando no se había desarrollado la medicina paliativa, la sedación en la agonía pudo haber sido ignorada u objeto de abuso. Hoy, una correcta asistencia implica que se recurra a ella solo cuando está adecuadamente indicada, es decir, tras haber fracasado todos los tratamientos disponibles para el alivio de los síntomas.30 La sedación en la agonía representa el último recurso aplicable al enfermo para hacer frente a síntomas biológicos, emocionales o existenciales, cuando los otros hayan demostrado su ineficacia.31
La sedación, en sí misma, es un recurso terapéutico más y, por tanto, éticamente neutro; lo que puede hacer a la sedación éticamente aceptable o reprobable, es el fin que busca y las circunstancias en las que se aplica. Los equipos que atienden a enfermos en fase terminal necesitan una probada competencia en los aspectos clínicos y éticos de la medicina paliativa, a fin de que la sedación sea indicada y aplicada adecuadamente. No se le podrá convertir en un recurso que, en vez de servir a los mejores intereses del enfermo, sirva para reducir el esfuerzo del médico.32
La sedación en la fase de agonía es un recurso final: será aceptable éticamente cuando exista una indicación médica correcta y se hayan agotado los demás recursos terapéuticos. La sedación implica para el enfermo, una decisión de profundo significado antropológico: la de renunciar a experimentar conscientemente la propia muerte; para su familia, importantes efectos psicológicos, y afectivos. El equipo asistencial no puede tomar a la ligera tal decisión sino que ha de ser resultado de una deliberación sopesada y una reflexión compartida acerca de la necesidad de disminuir el nivel de consciencia del enfermo, como estrategia terapéutica.33,34
El respeto médico a la vida del enfermo en fase terminal
La ética y la deontología médica establecen como deberes fundamentales, respetar la vida y la dignidad de todos los enfermos, así como poseer los conocimientos y la competencia suficientes para prestarles una asistencia de calidad humana y profesional. Estos deberes cobran particular relevancia en la atención a los enfermos en fase terminal, a quienes se les debe ofrecer el tratamiento paliativo que mejor contribuya a aliviar el sufrimiento, manteniendo su dignidad, lo que incluye la renuncia a tratamientos poco eficaces o desproporcionados de los que sólo puede esperarse una "prolongación inútil"de su vida.35
El respeto por la vida y la dignidad de los enfermos implica atender su voluntad, expresada verbalmente o por escrito, y que deberá constar siempre en la historia clínica. En la situación de enfermedad terminal, la ética médica impone también la obligación de acompañar y consolar, que no son tareas de menor importancia, sino actos médicos de gran relevancia para la calidad y la excelencia asistencial, fundamentalmente porque se actúa sobre un organismo particularmente vulnerable cuando su curación ya no es posible. No tiene cabida hoy, en una medicina verdaderamente humana, la incompetencia terapéutica ante el sufrimiento terminal, ya sea por prescribir tratamientos inadecuados (por dosis insuficientes o excesivas), o peor aún, el abandono del enfermo en esa condición.
Doble efecto
El principio del doble efecto (introducido por Tomás de Aquino en el siglo XIII) proporciona una fuerte base moral, legal y ética, y es plenamente aceptado tanto por el mundo médico, como por el legislativo.36 Este soporta la validez de la sedación como maniobra terapéutica en el paciente que sufre como consecuencia de un síntoma refractario, ya que la muerte no se ocasionaría intencionadamente, sino que ocurriría como un efecto secundario de una acción benéfica. En otras palabras, se distingue entre las consecuencias de un acto y su intencionalidad, en la que un acto único tiene 2 efectos: uno bueno y otro dañino. El efecto negativo está moralmente permitido siempre que no haya sido nuestra intención provocarlo. Cuando se administran fármacos a la dosis necesaria para controlar los síntomas, el efecto deseado es el alivio del sufrimiento, mientras que el efecto indeseado, es la disminución de la conciencia. La muerte no puede considerarse como el efecto indeseado, ya que el paciente fallecerá irremediablemente a consecuencia de su enfermedad.37
Diferencias entre la eutanasia y la sedación en la agonía
La eutanasia puede definirse como la conducta, por acción u omisión, intencionadamente dirigida a terminar con la vida de una persona enferma, con una enfermedad grave e irreversible por razones compasivas, en un contexto médico y con el consentimiento del enfermo. Las diferencias fundamentales entre sedación y eutanasia se establecen en la tabla 5, y están determinados básicamente en los objetivos, procedimientos, intencionalidad, métodos utilizados, así como la dosis a emplear, el proceso de obtención del consentimiento, los fundamentos de cada una y la pertinencia de éstas dentro del marco de la legalidad o no.37-39
Morir con dignidad
La dignidad es una cualidad intrínseca del ser humano que se mantiene hasta el momento mismo de la muerte. La persona es digna por el hecho de ser persona. El concepto de "muerte digna" puede variar de unos individuos a otros; algunos desearán para su muerte la posibilidad de mantener la conciencia hasta el final y otros, en cambio, preferirán morir "dormidos" para evitar el sufrimiento. Las características que en líneas generales pueden definir una "buena muerte" son: morir sin dolor y sin síntomas mal controlados, no prolongar de manera artificial el proceso de muerte, morir acompañados por la familia y amigos, y haber tenido la posibilidad de ser informados adecuadamente sobre la enfermedad, participar en la toma de decisiones, elegir dónde se desea morir, contando en cada caso con el apoyo adecuado. Nuestros pacientes nos piden recibir el mejor tratamiento posible para su enfermedad, proporcionado a la fase de ésta y acompañado de las mayores dosis de comprensión y afecto para ellos y sus familias.40
En conclusión, la sedación paliativa terminal con midazolam responde a la necesidad clínica de controlar una situación sintomática intolerable con una respuesta eficaz y su administración es segura. Esta sedación se acepta como éticamente lícita considerando la necesidad imperativa de paliación y su proporcionalidad, siempre que se contemplen y registren de forma clara todos los argumentos clínicos que la justifican. Como dijo en la clausura de un curso de formación de cuidados continuos en España, el Dr. Antonio Antón, en función de Presidente de la Sociedad Española de Oncología Médica: "Cuando la muerte es un hecho inevitable, la calidad del final de la vida y la calidad de la muerte es más importante que la propia duración de la vida".
REFERENCIAS BIBLIOGRÁFICAS
1. Unidad Nacional para el Control del Cáncer. Programa integral para el control del cáncer en Cuba. Pautas para la gestión. La Habana: Editorial Ciencias Médicas; 2010. p.9.
2. Sociedad Española de Oncología Médica. Manual de Cuidados Continuos. Madrid: Editorial Dispublic S.L.; 2004. p. 35-76.
3. Reyes MC, Grau J, Chacón M. Cuidados paliativos en pacientes con cáncer avanzado: 120 preguntas y respuestas. La Habana: Editorial Ciencias Médicas; 2010. p.1-3.
4. De Graeff A, Dean M. Palliative sedation therapy in the last weeks of life: a literature review and recommendations for standards. J Palliat Med. 2007;10:67-85.
5. Morita T, Tsuneto S, Shima Y. Definition of sedation for symptom relief: a systematic literature review and a proposal of operational criteria. J Pain Symptom Manage. 2002;24:447-53.
6. Morita T, Bito S, Kurihara Y, Uchitomi Y. Development of a clinical guideline for palliative sedation therapy using the Delphi method. J Palliat Med. 2005;8:71629.
7. Pirovano M, Maltoni M, Nanni O, Marinari M, Indelli M, Zaninetta G, et al. A new palliative prognostic score: a first step for the staging of terminally ill cancer patients. Italian Multicenter and Study Group on Palliative Care. J Pain Symptom Manage. 1999;17:231-9.
8. Rousseau P. Palliative sedation in the control of refractory symptoms. J Palliat Med. 2005;8:10-12.
9. Levy MH, Cohen SD. Sedation for the relief of refractory symptoms in the inminently dying: a fine intentional line. Semin Oncol. 2005;32:237-46.
10. Caraceni A, Simonetti F. Palliating delirium in patients with cancer. Lancet Oncol. 2009;10:16472.
11. Verkerk M, van Wijlick E, Legemaate J, de Graeff A. A national guideline for palliative sedation in the Netherlands. J Pain Symptom Manage. 2007;34:666-70.
12. Hasselaar JG, Reuzel RP, Verhagen SC, de Graeff A, Vissers KC, Crul BJ. Improving prescription in palliative sedation: compliance with Dutch guidelines. Arch Intern Med. 2007;167:116671.
13. Goncalves JA. Sedation and expertise in palliative care. J Clin Oncol. 2006;24:44-5.
14. Rietjens JAC, van Zuylen L, van Veluw H, van der Wijk L, van der Heide A, van der Rijt CCD. Palliative sedation in a specialized unit for acute palliative care in a cancer hospital: comparing patients dying with and without palliative sedation. J Pain Symptom Manage. 2008;36:228-34.
15. Association of Comprehensive Cancer Centres (ACCC). Practice Guidelines. Palliative sedation. Utrecht, The Netherlands: Editorial Board Palliative Care. 2006. 33 p.
16. Vitetta L, Kenner D, Sali A. Sedation and analgesia-prescribing patterns in terminally ill patients at the end of life. Am J Hosp Pall Care. 2005;22:465-73.
17. Morita T, Chinone Y, Ikenaga M, Miyoshi M, Nakaho T, Nishitateno K, et al. Efficacy and safety of palliative sedation therapy: a multicenter, prospective, observational study conducted on specialized palliative care units in Japan. J Pain Symptom Manage. 2005;30:320-8.
18. Chiu TY, Hu WY, Lue BH, Cheng SY, Chen CY. Sedation for refractory symptoms of terminal cancer patients in Taiwan. J Pain Symptom Manag. 2001;21:467-72.
19. Olsen MO, Swetz KM, Mueller PS. Ethical decision making with end-of-life care: palliative sedation and withholding or withdrawing life-sustaining treatments. Mayo Clin Proc. 2010;85:949-54.
20. Eisenchlas JH. Palliative sedation. Curr Opin Support Palliat Care. 2007;1:207-12.
21. Cherny NI, Radbruch L. European Association for Palliative Care (EAPC) recommended framework for the use of sedation in palliative care. Palliat Med. 2009;23:581-93.
22. Buiting HM, van Delden JJ, Rietjens JA, Onwuteaka-Philipsen BD, Bilsen J, Fischer S. Forgoing artificial nutrition or hydration in patients nearing death in six European countries. J Pain Symptom Manage. 2007;34:305-14.
23. Ganzini L. Artificial nutrition and hydration at the end of life: ethics and evidence. Palliat Support Care. 2006;4:135-43.
24. Engstrom J, Bruno E, Holm B, Hellzen O. Palliative sedation at end of life. A systematic literature review. Eur J Oncol Nurs. 2007;11:2635.
25. Morita T, Chinone Y, Ikenaga M, Miyoshi M, Nakaho T, Nishitateno K, et al. Etical validity of palliative sedation therapy: a multicenter, prospective, observational study conducted on specialized palliative care units in Japan. J Pain Symptom Manage. 2005; 30: 308-19.
26. Claessens P, Menten J, Schotsmans P, Broeckaert B. Palliative Sedation, Not Slow Euthanasia: A Prospective, Longitudinal Study of Sedation in Flemish Palliative Care Units. J Pain Symptom Manage. 2011;41:14-24.
27. Morita T, Hirai K, Akechi T, Uchitomi Y. Similarity and differences among standard medical care, palliative sedation therapy, and euthanasia: a multidimensional scaling analysis on physicians' and the general population's opinion. J Pain Symptom Manage. 2003;25:357-62.
28. Kirk TW, Mahon MM. National Hospice and Palliative Care Organization (NHPCO) Position Statement and Commentary on the Use of Palliative Sedation in Imminently Dying Terminally Ill Patients. J Pain Symptom Manage. 2010;39:914-23.
29. Rosengarten OS, Lamed Y, Zisling T, Feigin A, Jacobs JM. Palliative sedation at home. J Palliat Care. 2009;25:5-11.
30. Cherny NI. Sedation for the care of patients with advanced cancer. Nat Clin Pract Oncol. 2006;3:492-500.
31. Bruera E, Higginson IJ, Ripmonti C, Von Gunten CF. Textbook of Palliative Medicine. Oxford, England: Oxford University Press; 2009. p.1095.
32. Cassell EJ, Rich BA. Intractable end-of-life suffering and the ethics of palliative sedation. J Pain Medicine. 2010;11:4358.
33. National Ethics Committee, Veterans Health Administration. The ethics of palliative sedation as a therapy of last resort. Am J Hosp Palliat Care. 2006;23:48391.
34. Seymour JE, Janssens R, Broeckaert B. Relieving suffering at the end of life: practitioners' perspectives on palliative sedation from three European countries. Soc Sci Med. 2007;64:167991.
35. Classens P, Menten J, Schotsmans P, Broeckaert B. Palliative sedation: A review of the research literature. J Pain Symptom Manage. 2008;36:31033.
36. Boyle J. Medical ethics and double effect: the case of terminal sedation. Theor Med Bioeth. 2004;25:51-60.
37. Maltoni M, Pittureri C, Scarpi E, Piccinini L, Martini F, Turci P. Palliative sedation therapy does not hasten death: results from a prospective multicenter study. Ann Oncol. 2009;20:1163-9.
38. Rietjens JAC, van Delden JM, van der Heide A, Vrakking AM, Onwuteaka-Philipsen BD, van der Maas PJ, et al. Terminal sedation and euthanasia. A comparison of clinical practices. Arch Intern Med. 2006;166:749-53.
39. van der Heide A, Onwuteaka-Philipsen BD, Rurup ML. End-of-life practices in the Netherlands under the Euthanasia Act. N Engl J Med. 2007;356:1957-65.
40. Reyes MC, Grau J, Chacón M. Anexo 12: Derechos del paciente terminal. En: Cuidados paliativos en pacientes con cáncer avanzado: 120 preguntas y respuestas. Editorial Ciencias Médicas. La Habana, 2010. p.278.
Recibido: 12 de mayo de 2011.
Aprobado: 13 de mayo de 2011.
Dr. Jorge Luis Soriano García. Hospital Clinicoquirúrgico "Hermanos Ameijeiras". Servicio de Oncología. San Lázaro No. 701 entre Belascoaín y Marqués González, Centro Habana, La Habana, Cuba. soriano@infomed.sld.cu