Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina
versión impresa ISSN 0034-7523
Rev cubana med vol.51 no.1 Ciudad de la Habana ene.-mar. 2012
TRABAJO ORIGINAL
Conducta diagnóstica y pronóstico en pacientes con carcinoma pulmonar de células no pequeñas en estadios quirúrgicos
Diagnostic behavior and prognosis in patients presenting with non-small pulmonary cells carcinoma in surgical stages
Dra. Ailema Lima Guerra,I Dr. Carlos Gassiot Nuño,I Dra. Adela Ramos Quevedo,I Dr. Juan Carlos Rodríguez Vázquez,I Dra. Lixaida Cabanes Varona,I Dra. Lisvenia Morales Sánchez,I Dr. Iovank González ArtilesII
I Hospital Clinicoquirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
II Instituto de Cardiología y Cirugía Cardiovascular. La Habana, Cuba.
RESUMEN
Antecedentes: el cáncer de pulmón es la principal causa de muerte por cáncer en el mundo. La variedad histológica de células no pequeñas constituye el 70 % de todos los casos.
Objetivos: describir el comportamiento del cáncer pulmonar no microcítico en los estadios I, II y IIIA.
Métodos: se estudiaron 57 pacientes con diagnóstico de cáncer de pulmón de células no pequeñas en estadios I, II y IIIA del Hospital Clinicoquirúrgico "Hermanos Ameijeiras" desde enero de 2004 a diciembre de 2005. Se excluyeron los pacientes a los cuales fue imposible determinarles su estatus actual (vivo o fallecido).
Resultados: el promedio de edad fue 62 años, la mayoría eran del sexo masculino y fumadores. El estadio clínico mayoritario fue el IB. La terapéutica quirúrgica se llevó a cabo en 51 pacientes. La insuficiencia respiratoria severa por EPOC fue la causa más frecuente de invalidación del tratamiento quirúrgico. Al culminar el estudio, la mitad de los pacientes había fallecido, principalmente, por metástasis. La supervivencia de los no operados a los 3 años fue 37,5 % y la media, 19,3 meses. No hubo sobrevivientes al cabo de los 5 años en este grupo. Mientras que la supervivencia de los pacientes operados a los 5 años fue 57,1 %, con una media de 47,8 meses.
Conclusión: se halló estrecha relación entre tabaquismo y cáncer pulmonar, la CAAF fue el método más utilizado para el diagnóstico. La probabilidad de vivir a los 5 años fue independiente del tipo histológico y el estadio clínico.
Palabras clave: cáncer de pulmón, terapia quirúrgica.
ABSTRACT
Introduction: the lung cancer is the leading cause of death at world scale. The non-small cells as a histological variety account for the 70 % of all cases.
Objectives: to describe the behavior of non-microcyte in I, II and IIIA stages.
Methods: fifty seven patients were studied, diagnosed with non-small cells lung cancer in I, II, and IIIA stages in the "Hermanos Ameijeiras" Clinical Surgical Hospital from January, 2004 to December, 2005. Patients in whom it was impossible to determine its current status (live or dead) were excluded.
Results: the mean age was of 62 years, most of them were of male sex and also smokers. The majority clinical stage was the IB. The surgical treatment was carried out in 51 of the total of patients. The severe respiratory failure due to the chronic obstructive pulmonary disease was the more frequent cause of invalidation of surgical treatment. At the end of study, half of patients died; the metastasis was the leading cause. The 3-years survival of the patients operated on was of 37,5% and the mean of 19,3 months. There was not survivors at 5 years in this group. Whereas the survival of the patients operated on at 5 years was of 57,1%, with a mean of 47,8 month
Conclusion: there was a close relationship between smoking and lung cancer; CAAF was the more used diagnostic method. The 5-years life probability was independent of the histological type and of the clinical stage.
Key words: lung cancer, surgical treatment.
INTRODUCCIÓN
En Cuba, los tumores malignos ocupan la segunda causa de muerte después de las enfermedades del corazón. El cáncer de pulmón (CP) continúa siendo la principal causa neoplásica de muerte en el mundo y una de las enfermedades de origen respiratorio de mayor mortalidad. La reducción de su incidencia se ve afectada por el aumento del tabaquismo, el envejecimiento de la población, la predisposición genética, los factores inmunológicos y la contaminación atmosférica. Por otra parte, la presentación clínica, la actitud terapéutica, los riesgos de la intervención quirúrgica, la supervivencia global y los tiempos de espera, no han cambiado mucho. El carcinoma pulmonar de células no pequeñas (CPCNP) representa el 65 % de los cánceres de pulmón. Se describen en conjunto porque en estos la conducta quirúrgica es el método terapéutico idóneo en los estadios tempranos.1-6
Algunos estudios estiman que la supervivencia global del CP a los 5 años en Estados Unidos de Norteamérica es 14 % y en Europa, 8 %.5 A pesar de los esfuerzos de la ciencia, las esperanzas de supervivencia en etapas avanzadas aún son funestas para la mayoría de los pacientes. Incluso en etapas más tempranas (IB, IIA y IIB) la supervivencia a los 5 años solo llega a ser de 55, 50 y 40 %, respectivamente.
Existen aún notables disparidades entre los resultados y autores de los diversos estudios realizados, en buena parte atribuibles a diferencias en los métodos empleados,5,7-16 esto nos motivó a aunar todos esos datos en un solo estudio con el objetivo de describir el comportamiento del cáncer pulmonar no microcítico en estos estadios en nuestra institución.
MÉTODOS
Se realizó un estudio descriptivo retrospectivo-prospectivo que incluyó a todos los pacientes que acudieron a los servicios del Hospital "Hermanos Ameijeiras" con diagnóstico de cáncer primario de pulmón de células no pequeñas en estadios potencialmente quirúrgicos (I, II y IIIA), en el período de enero de 2004 a diciembre de 2005.
Nuestra muestra quedó constituida por 57 pacientes y fue dividida en 2 grupos: aquellos que recibieron tratamiento quirúrgico y los que se vieron imposibilitados de ello por diferentes causas. Se recogieron datos generales como sexo, edad, hábito tabáquico, comorbilidad, síntomas, datos imaginológicos y endoscópicos, causas que invalidaron el tratamiento quirúrgico y sus principales complicaciones.
La confirmación histológica se obtuvo mediante citologías de los esputos seriados prebroncoscopia o posbroncoscopia, citológicos de lavados bronquiales, citológicos de cepillado bronquial, biopsia endobronquial o transbroncoscópica y citología por aspiración con aguja fina (CAAF) de pulmón.
La estadificación tumor nódulo y metástasis (TNM) se determinó al momento del diagnóstico, según la clasificación de la Asociación Internacional para el Estudio del Cáncer Pulmonar (7a ed., 2008). Para ello se utilizaron estudios imaginológicos como ultrasonido de abdomen con rastreo ganglionar, radiografía torácica, tomografía axial computarizada torácica, de hemiabdomen superior y cráneo y videotoracoscopia. Al momento de cierre del estudio, en diciembre de 2009 se determinó el estado de los pacientes (vivos o fallecidos) y las cusas que motivaron el deceso.
Para el procesamiento estadístico de la información se utilizó el paquete estadístico SPSS-PC. Se emplearon medidas de estadística descriptiva para resumir la información en dependencia del tipo de variable que se analizó. Un valor de p<0,05 fue considerado significativo. Las curvas de supervivencia se analizaron utilizando el método de Kaplan Meier.
RESULTADOS
Se estudiaron 57 pacientes, 15 mujeres (26,3 %) y 42 hombres (73,7 %), con edades comprendidas entre 34 y 83 años, para una edad promedio de 62,2 años. Predominó el grupo de 60-69 años.
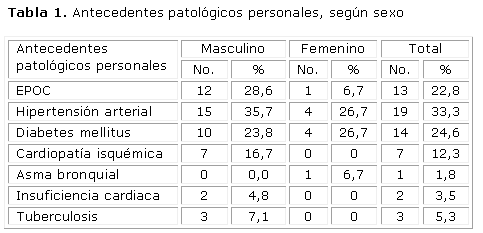
En la tabla 1, se observa que el 70,2 % mostró algún tipo de comorbilidad, la patología asociada más frecuente fue la hipertensión arterial seguida de la diabetes mellitus y la EPOC, predominaron todas en el sexo masculino.
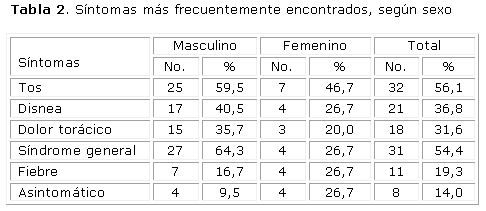
Los síntomas que más se evidenciaron en el estudio fueron la tos con 32 pacientes, seguida por el síndrome general y la disnea. Varios síntomas concomitaron en un mismo paciente. Un 14,0 % de los casos se mantuvieron asintomáticos (tabla 2).
La citología fue el método diagnóstico más frecuentemente utilizado, con un porcentaje de positividad del 75,4 % y la técnica más empleada fue la CAAF seguida del cepillado bronquial (tabla 3). El diagnóstico histológico se realizó solo en 24,6 % de los pacientes, la biopsia endobronquial fue la técnica más utilizada (15,8 % del total).
La decisión quirúrgica se tomó en 51 pacientes, el 89 % de la muestra y fue diferida en 6 (11 %).
La enfermedad pulmonar obstructiva crónica severa (EPOC) como causa de insuficiencia respiratoria crónica con valores del volumen espirado en el primer segundo (FEV1) menores de 1 L fue el principal motivo que imposibilitó la decisión quirúrgica, con 66,7 %, seguida por la edad avanzada (mayor de 80 años) en 33,3 % en los cuales se evidenció una tendencia a tener peor estado físico con menor grado de reserva funcional.
De los 51 pacientes en los que se decidió el tratamiento quirúrgico, en 2 la toracotomía fue solamente exploradora al ser irresecable la lesión. La lobectomía fue la técnica que más se realizó, en un total de 23 pacientes (47 %), seguida de la neumenectomía en 15 (30,6 %). La bilobectomía se realizó en 11 pacientes (22,4 %).
La defunción posoperatoria fue la complicación que predominó. La misma ocurrió en 4 pacientes para un 8,2 %; 2 fallecieron por insuficiencia respiratoria aguda, 1 por tromboembolismo pulmonar y el otro, por fallo multiorgánico. La neumonía y la sepsis del lecho quirúrgico estuvieron presentes en 3 de los pacientes (6,1 %, cada una). La técnica quirúrgica que mayores morbilidad y mortalidad presentó fue la neumenectomía.
De los 49 pacientes que fueron sometidos a tratamiento quirúrgico, actualmente se encuentran vivos 29 (59,2 %), mientras que al concluir el estudio habían fallecido 20 (40,8 %). Los 8 pacientes no sometidos a tratamiento quirúrgico ya habían fallecido al cierre de la investigación. Las metástasis a distancia fueron la principal causa de muerte para ambos grupos.
El 68,4 % de los pacientes incluidos en este estudio fueron fumadores o exfumadores de menos de 10 años (tabla 4). Se observó que 75 % de los fallecidos pertenecieron a este mismo grupo, lo que demostró tener una relación significativa con la mortalidad.
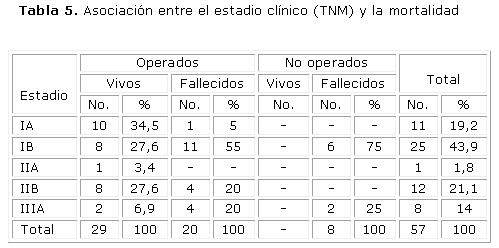
También encontramos correlación entre los estadios clínicos y la mortalidad. La mayor mortalidad se halló en el estadio IB con 17 pacientes, de ellos 11 pertenecen al grupo de los operados y 6 al grupo de los no operados. En el estadio IA de 11 pacientes, 10 de los operados se encontraban vivos al cierre de la investigación (tabla 5).
La supervivencia de los pacientes operados a los 3 años fue 69,4 % y a los 5 años, 57,1 %, con una media de 47,8 meses. La supervivencia de los no operados a los 3 años fue 37,5 % y la media 19,3 meses; no hubo sobrevivientes al culminar los 5 años, a pesar de que el 75 % se encontraba en estadio clínico IB.
DISCUSIÓN
La relación hombre/mujer en nuestro estudio fue de 2,8:1, resultado similar a los de otros estudios anteriores realizados en nuestro centro. Mundialmente, la Sociedad Americana del Cáncer (American Cancer Society) reporta cifras cercanas a 1,14:1.1,12-14
En nuestra serie observamos una elevada comorbilidad. Consideramos que este resultado se deba a que el carcinoma broncógeno es una enfermedad que se presenta fundamentalmente en personas de edad avanzada y fumadoras en las cuales es usual encontrar enfermedades asociadas, lo cual coincide con la bibliografía consultada.15 La elevada presencia de hipertensión arterial en nuestros pacientes se debe a que esta es una enfermedad crónica con una alta prevalencia en nuestra población.15-17
De los antecedentes patológicos descritos, la EPOC y la tuberculosis son los que se asocian directamente y están considerados factores de riesgo para el cáncer de pulmón. Se ha descrito que la incidencia de cáncer de pulmón es entre 2 y 5 veces superior en los pacientes fumadores con bronquitis crónica o enfisema, comparados con una población de fumadores sin EPOC. Nuestros resultados coinciden con lo descrito en estos estudios.1820
En nuestro estudio sólo 14 % de los pacientes se mantuvo asintomático a pesar de que los mismos se encuentran en estadios iniciales. Consideramos que esto se deba a la elevada comorbilidad respiratoria presente en los mismos.21,22
En este servicio, las técnicas de citología son los métodos de diagnóstico más utilizado en la actualidad y demostrararon una eficacia diagnóstica de 75,4 % del total. La CAAF transtorácica y el cepillado bronquial fueron las técnicas más utilizadas. En la bibliografía consultada, Soler y otros también prefieren la citología aspirativa, la cual han utilizado con una eficacia del 60 % al 70 % para el diagnóstico de tumores, lo que en la actualidad hace de este método un medio seguro, eficaz y rápido.23, 24
Consideramos que el poco empleo del esputo citológico y posbroncoscopia encontrado en nuestro estudio se debe a las características de la muestra, pues su forma de presentación radiológica más frecuente fue el nódulo pulmonar, en el cual este proceder presenta menos utlidad. Además, nuestro protocolo asistencial para evaluar las sombras pulmonares prefiere otros procederes más seguros como la CAAF y la broncoscopia.25
La complicación posoperatoria más frecuentemente encontrada fue la defunción, la neumenectomía fue la técnica quirúrgica donde se evidenció mayor mortalidad, relacionada con la edad avanzada y con mayor presencia de comorbilidades. En estudios realizados anteriormente en nuestro centro, las complicaciones más frecuentes fueron las respiratorias (atelectasia, empiema, etc.). Sin embargo, la mortalidad posquirúrgica inmediata encontrada en estos estudios fue de hasta 12,1 %, mayor que la nuestra. Consideramos que la menor mortalidad posquirúrgica inmediata en el presente estudio se deba a la mejor selección de los casos quirúrgicos y el perfeccionamiento de los grupos multidisciplinarios para el tratamiento del cáncer de pulmón.26,27
En estudios de supervivencia al nivel mundial se ha puesto en evidencia cómo el hábito tabáquico es inversamente proporcional a la supervivencia de los pacientes, tanto quirúrgicos como no quirúrgicos, hecho que quedó demostrado en nuestra serie con un franco predominio de fallecidos entre los fumadores y exfumadores de menos de 10 años de abandono, con 75 % del total . El tabaquismo no sólo fue el factor de riesgo más importante identificado para el desarrollo de cáncer de pulmón, sino también para la génesis de muchas otras enfermedades que provocan un gran incremento en la morbilidad y la mortalidad. El tabaquismo activo per se aumenta el riesgo tras la cirugía, posiblemente por el incremento del proceso inflamatorio general.28,29
En nuestro estudio se observó una menor mortalidad en estadios IA y IIB, con mayor mortalidad en los estadios IB y IIIA. El TNM de la enfermedad se considera el principal factor pronóstico individual, con una relación inversamente proporcional al tiempo de supervivencia de los pacientes. Consideramos que la elevada mortalidad de estadio IIB en nuestro estudio se debió a que fue el grupo con mayor número de pacientes, además de que en este se encontraban incluidos los 6 en los que no se consideró adecuada la conducta quirúrgica. Esto coincide con los estudios nacionales y foráneos revisados.9-11,13,16
La supervivencia de los pacientes con CPNCP que recibieron tratamiento quirúrgico fue significativamente mayor que en los pacientes no operados. En todos los estudios revisados, la supervivencia de los pacientes tratados quirúrgicamente fue la mejor aunque difieren los resultados encontrados en diferentes regiones por los criterios de selección empleados en cada estudio.6,8,9,13,16
En conclusión, se halló estrecha relación entre el tabaquismo y el cáncer pulmonar, donde la CAAF fue el método más utilizado para el diagnóstico. La probabilidad de vivir a los 5 años con una neoplasia de pulmón variedad de células no pequeñas fue independiente del tipo histológico y del estadio clínico.
REFERENCIAS BIBLIOGRÁFICAS
1. Duarte Vilariño A, Pujol Ortiz Z, Sánchez Ramos M. Mortalidad por carcinoma de pulmón en el Hospital Provincial "Dr. Antonio Luaces Iraola"de enero de 1994 a diciembre del 2006. MediCiego, Revista de la Salud en Ciego de Ávila. 2008 [citado 21 Dic 2009];14(2). Disponible en: http://bvs.sld.cu/revistas/mciego/vol14_02_08/articulos/a2_v14_0208.htm
2. Nenínger Vinageras E. Tabaquismo y cáncer de pulmón. En: III Congreso estudiantil virtual de Ciencias Médicas. La Habana. ENCIMED; 2002. p. 63-78.
3. Soriano García JL. Incidencia en Cuba del cáncer en la tercera edad. Rev Cubana Oncol. 1998;14(2):121-8.
4. Zacca Peña E. Situación de Salud en Cuba. Indicadores Básicos. ISN 2008;1561-4425. Dirección Nacional de de Registros Médicos y Estadísticas de Salud. La Habana: MINSAP. p. 6-8.
5. Smith RA, Glynn ThJ. Epidemiology of lung cancer. Radiologic Clin North Am. 2000 May.;38(3):453-70.
6. Mederos Curbelo ON, Saa Vidal R, Cantero Ronquillo HA, Barrera Ortega JC, López Parajó L. Sobrevida del cáncer de pulmón no células pequeñas sometido a cirugía en relación con el estadio clínico. Rev Cubana Oncol. 2000;17(1):146-9. Disponible en: http://bvs.sld.cu/revistas/onc/vol17_1_01/onc07101.htm
7. Manser R, Wright G, Hart D, Byrnes G, Campbell DA. Cirugía para el cáncer de pulmón de células no pequeñas en estadio temprano (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.
8. Sánchez de Cos Escuin J, Disdier Vicente C, Corral Peñafiel J, Riesco Miranda JA, Sojo González MA, Masa Jiménez JF. Supervivencia global a largo plazo en el cáncer de pulmón. Arch Bronconeumol. 2004;40(6):26874.
9. Morales Sánchez L, Gassiot Nuño C, Nenínger Vinageras E, Prior García A, Rodríguez Vázquez JC. Supervivencia de pacientes con carcinoma broncógeno en el Hospital "Hermanos Ameijeiras" de 1997-2002. Rev Cubana Med. 2009 [citado 10 nov. 2009];48(3):15-27. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-75232009000300002&lng=es&nrm=iso&tlng=es
10. Cañizares MÁ, Rivo JE, Blanco M, Toscano A, García EM, Purriños MJ. Influencia de la demora quirúrgica en la supervivencia de los pacientes intervenidos por carcinoma broncogénico. Arch Bronconeumol. 2007;43:165-70.
11. Herrera Villalobo C, Rodríguez Vázquez JC, Gassiot Nuño C, Pino Alfonso PP, Cid Guedes A. Influencia de la demora en el diagnóstico y el tratamiento en la supervivencia de pacientes con cáncer pulmonar. Rev Cubana Med. 2007 [citado 15 oct. 2009];46(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-75232007000100008&lng=es&nrm=iso&tlng=es
12. American Cancer Society, Inc. A presentation of ACS; 2009. Cancer statistics 2009.
13. Arca JA, Blanco MÁ, Velázquez PM, Fírvida JL, López MD, Gil S, et al. Cáncer de pulmón en la provincia de Ourense: epidemiología, demoras y supervivencia. Pneuma. 2007;8:1524.
14. Santos-Martínez MJ, Curull V, Blanco ML, Maciá F, Mojal S, Vila J, et al. Características del cáncer de pulmón en un hospital universitario. Cambios epidemiológicos e histológicos en relación con una serie histórica. Arch Bronconeumol. 2005;41(6):307-12.
15. Levi F, Lucchini F, Negrin E, Lavecchi C. Continuing declines in cancer mortality in the European Union. Ann Oncol. 2007;18:593-5.
16. Sánchez De Cos J. El cáncer de pulmón en España. Epidemiología, supervivencia y tratamiento actuales. Arch Bronconeumol. 2009;45(07):341-8.
17. Serrano-Olvera A, Gerson R. Supervivencia en relación con la edad en cáncer pulmonar de células no pequeñas. Gac Méd Méx. 2009;145(1):27-35.
18. Skillrud DM, Offord KP, Miller RD. Higher risk of lung cancer in chronic obstructive pulmonary disease. A prospective, matched, controlled study. Ann Intern Med. 2006; 105:5037.
19. Abal Arca J, Parente Lamelas I, Almazán Ortega R, Blanco Pérez J, Toubes Navarro ME, Marcos Velázquez P. Cáncer de pulmón y EPOC: una asociación frecuente. Arch Bronconeumol. 2009;45:502-7.
20. Barreiro E. EPOC y cáncer de pulmón. Arch Bronconeumol. 2008;44(8):399-401.
21. International Agency for Research on Cancer. Cancer databases. Globocan. Lyon, 2005. [citado 20 sept. 2008]. Disponible en: URL: http://www.iarc.fr
22. Arias del Castillo AM, Arias Fernández D, Aluminio Leyva A, Acosta Rodríguez L, Llana Ramírez M. Neoplasia del pulmón. Comportamiento epidemiológico. Rev Cubana Oncol. 2001 [citado 3 feb. 2007];17(2):101-4. Disponible en: http://bvs.sld.cu/revistas/onc/vol17_2_01/onc06201.htm
23. Soler T, Isamitt D, Carrasco O. Rendimiento de la biopsia, cepillado y lavado bronquial por fibrobroncoscopia en el diagnóstico de cáncer pulmonar con lesiones visibles endoscópicamente. Rev Med Chile. 2004;132:1198-203.
24. Gurrola CM, González AE, Troyo R, Mendoza LA. Tipos histológicos y métodos diagnósticos en cáncer pulmonar en un centro hospitalario de tercer nivel. Gac Méd Méx. 2009;146(2):106-16.
25. Disdier C, Sánchez de Cos J, Masa JE. Rentabilidad de la broncoscopia flexible en el diagnóstico y estadificación del carcinoma broncogénico. NEUMOSUR: Revista de la Asociación de Neumólogos del Sur. 2007(9):120-9.
26. Martín MA, Corona S, Fuentes E. Resultados del tratamiento quirúrgico del cáncer primario de pulmón de células no pequeñas en los estadios I y II. Rev Cubana Cir. En.-mar. 2003;42(1) [citado 16 mar. 2009]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-74932003000100003&lng=es&nrm=iso&tlng=es
27. Martín MA, Corona S, Peña J, Fuentes E. Resultados del tratamiento quirúrgico del cáncer de pulmón de células no pequeñas, estadio III. Rev Cubana Cir. en.-mar. 2003;42(1) [citado 10 dic. 2007].Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-74932003000100004&lng=es&nrm=iso&tlng=es
28. Bryant AS, Cerfolio RJ. Differences in outcomes between younger and older patients with non-small cell lung cancer. Ann Thorac Surg. 2008;85:1735-9.
29. Subramanian J, Govindan R. Lung cancer in never smokers: A review. J Clin Oncol. 2007;25:561-70.
Recibido: 8 de septiembre de 2011.
Aprobado: 20 de septiembre de 2011.
Dra. Ailema Lima Guerra. Hospital Clinicoquirúrgico "Hermanos Ameijeiras", San Lázaro No. 701 entre Belascoaín y Marqués González, Centro Habana, La Habana, Cuba. CP 10 300. ailemal@nfomed.sld.cu