Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Pediatría
versión On-line ISSN 1561-3119
Rev Cubana Pediatr v.80 n.3 Ciudad de la Habana jul.-sep. 2008
TRABAJOS DE REVISIÓN
Factores de riesgo de los ictus arteriales isquémicos en la infancia
Risk factors of arterial ischemic strokes in children
José Vargas Díaz,I Nicolás Garófalo Gómez,II Esperanza Barroso García,III Edelsia Rojas Massip,IV Lucía M. Novoa LópezV
IMáster en Atención Integral al Niño. Especialista de II Grado en Pediatría. Profesor Titular de Pediatría. Investigador Auxiliar. Instituto de Neurología y Neurocirugía. La Habana, Cuba.
IIMáster en Atención Integral al Niño. Especialista de II Grado en Neurología. Instructor. Investigador Agregado. Instituto de Neurología y Neurocirugía. La Habana, Cuba.
IIIProfesora Titular y Consultante de Imaginología. Instituto de Neurología y Neurocirugía. La Habana, Cuba.
IVEspecialista de II Grado en Pediatría. Profesora Consultante y Auxiliar de Pediatría. Investigadora Auxiliar. Instituto de Neurología y Neurocirugía. La Habana, Cuba.
VMáster en Atención Integral al Niño. Especialista en Pediatría. Instituto de Neurología y Neurocirugía. La Habana, Cuba.
RESUMEN
Los ictus isquémicos infantiles pueden ocurrir en territorio arterial, la mayoría de ellos en la zona carotídea. Menos frecuentemente se presentan obstrucciones senovenosas, cuyo diagnóstico requiere adecuados índices de sospecha y técnicas de diagnóstico por la imagen capaces de detectarlas. Existen múltiples factores de riesgo genéticos y adquiridos relacionados con los ictus isquémicos. Las enfermedades cardíacas, los trastornos de la coagulación sanguínea, la anemia de células falciformes, las infecciones, el síndrome moyamoya, la disección arterial y otros trastornos genéticos infrecuentes, están entre los factores de riesgo más frecuentemente documentados. Las obstrucciones senovenosas parecen estar más relacionadas con infecciones de la cabeza o cuello, deshidratación, complicaciones perinatales y trastornos de la coagulación. Existe además la posibilidad de que varios de estos factores actúen al unísono en un paciente con ictus. La identificación y posible control de los factores de riesgo de los ictus infantiles son motivo de intensa investigación multicéntrica, en un intento de esclarecer la fisiopatogenia y verdadera relación causal de estos.
Palabras clave: Ictus infantiles, infartos arteriales isquémicos, factores de riesgo, trombosis senovenosas.
ABSTRACT
Ischemic stroke in children may occur in the arterial area, most of them in the carotid zone. The sinovenous obstructions, whose diagnosis requires proper rates of suspicion and imaging diagnostic techniques capable of detecting them are less common. There are many genetic and acquired risk factors related to ischemic stroke. Cardiac diseases, blood coagulation disorders, sickle cell anemia, infections, moyamoya syndrome, arterial dissection, and other rare genetic disorders, are among the most frequent documented risk factors. Sinovenous obstructions seem to be connected with head or neck infections, dehydratation, perinatal complications, and coagulation disorders. There is also the possibility that many of these factors act at the same time on the patient with stroke. The identification and possible control of the risk factors of children's strokes are the objectives of an intensive multicentric research to clear up the physiopathogeny and the real relationship causing them.
Key words: Children's strokes, ischemic arterial infarction, risk factors, sinovenous thrombosis.
INTRODUCCIÓN
El reconocer que existen factores de riesgo genéticos o adquiridos, de accidente cerebrovascular en los niños y potencialmente controlables, constituye un reto para aquellos que se dedican a la atención de estos pacientes.
Un factor de riesgo se define como una característica biológica o un hábito, que permite identificar a un grupo de personas con mayor posibilidad que la población general, para presentar una determinada enfermedad a lo largo de los años.1
La identificación y control de los factores de riesgo de la enfermedad cerebrovascular (ECV) en los adultos, ha constituido uno de los 4 pilares básicos, junto al uso de antiagregantes, neuroprotectores y la endarterectomía, donde se sustenta el avance que ha tenido en los últimos años esta enfermedad. Véase lo que ha significado la identificación y control de la hipertensión arterial y el evitar el nocivo hábito de fumar, en los adultos. En niños han sido descritos más de 100 factores de riesgo de ictus isquémicos, pero aún se necesitan estudios multicéntricos bien controlados que permitan precisar su real papel en los ictus infantiles.2-5
Existe una rica experiencia en todo lo referente a la ECV del adulto, pero cabría preguntarse: ¿Cuánto de esa experiencia puede ser aplicada a los niños, cuando las causas de los ictus y los mecanismos fisiopatológicos en ellos son tan diferentes?
Los ictus isquémicos infantiles pueden ser tanto arteriales como seno venosos, existe una gama de condiciones predisponentes. Al analizar los factores de riesgo (FR) de ictus en la infancia se ha precisado que estos pueden ser de origen genético o adquiridos; en los de origen genético sobresalen, por su mayor frecuencia, las cardiopatías congénitas, la anemia de células falciformes y algunos estados protrombóticos; dentro de los FR adquiridos, las infecciones, el síndrome de moya-moya, las disecciones arteriales y otras arteriopatías transitorias, representan las causas más frecuentes.4
Las cardiopatías congénitas representan, en diferentes series de casos revisadas,3-6 la tercera parte de todos los ictus isquémicos en los niños. Lo anterior es de gran significación si se tiene en cuenta que 1/125 nacidos vivos presenta una de estas cardiopatías.6 Los niños menores de 2 años tienen una mayor tendencia a presentar trombosis venosas por policitemia o deshidratación y los niños mayores, a tener trombosis arteriales (espontáneas o tras cirugía) y tromboembolismos paradójicos por shunt de derecha-izquierda (D-I) (se incluyen los shunts intermitentes a nivel atrial), así como abscesos cerebrales, por citar algunos ejemplos.
Ha sido reportado7 que en casos de enfermedades de las válvulas y del arco aórtico existe una frecuencia mayor de anomalías primarias de los vasos cerebrales (Síndrome de moya-moya, aneurismas y disecciones arteriales), dato que debe estimular al clínico al estudio exhaustivo del paciente con ictus. Se ha comprobado que el prolapso de la válvula mitral no es más frecuente en los pacientes con ictus, que en la población general.3-5
La anemia de células falciformes ha recibido mucha atención en los años recientes por ser una causa de alta morbilidad y mortalidad por ictus y donde el control y manejo de alguno de sus factores de riesgo ha cambiado significativamente su evolución.
Se conoce que del 6-9 % de los pacientes con este tipo de anemia, sufren de infartos cerebrales5-7, los más jóvenes isquémicos y los adolescentes y adultos jóvenes, sobre todo hemorrágicos. El 67 % de los que han tenido un infarto en el último año presentan recurrencia.5-6
Los pacientes con anemia de células falciformes, cuando tienen una concentración de hemoglobina SS (HB SS) superior al 30 % del total, tienen peligro inminente de ictus.5 Las cifras de hemoglobina significativamente bajas, la hipertensión arterial y las deficiencias nutricionales y vitamínicas los predisponen a estos accidentes. El hallazgo en un ultrasonido doppler transcraneal, de velocidades medias mayores que 200 cm/s, a nivel de las porciones distales de la arteria carótida interna o porciones proximales de las arterias cerebrales anteriores o medias, los predispone a un riesgo 200 veces mayor que los niños sanos, a presentar un ictus isquémico.5-6 El ultrasonido doppler transcraneal ha demostrado ser un procedimiento sencillo y útil en el diagnóstico de la vasculopatía, característica de este tipo de enfermo y de gran valor en la predicción del niño con alto riesgo de padecer un infarto cerebral.6-10
El uso de las transfusiones sanguíneas repetidas para mantener la concentración de hemoglobina SS por debajo de un 30 %, el control de la tensión arterial, el aporte nutricional adecuado y vitamínico, han sido medidas que han mejorado la prevención del ictus en estos pacientes.5-7
Existen errores innatos del metabolismo que predisponen a ictus, uno de los más conocidos es la homocistinuria, con una incidencia de 1 x 344 000 nacimientos;3-7 constituye un error del metabolismo de los aminoácidos azufrados, y su forma clásica consiste en una deficiencia de la enzima cistationina B sintetasa, cuyo gen responsable se encuentra en el brazo largo del cromosoma 21, locus 22,3 (C21q 22,3).4 Se ha comprobado3-5 que hay 2 formas más de este trastorno, una sensible a la piridoxina y otra donde se encuentra deficiente la enzima 5,10 metilen-tetrahidrofolato reductasa.
La homocistinuria cursa con hábito marfanoide, luxación del cristalino, osteoporosis generalizada, retraso mental (que puede estar ausente en el 20 % de los casos),4 y fenómenos tromboembólicos, que han sido explicados2,4 por alteraciones a nivel de la túnica media de las arterias y por alteraciones de la adhesividad plaquetaria (figura 1).
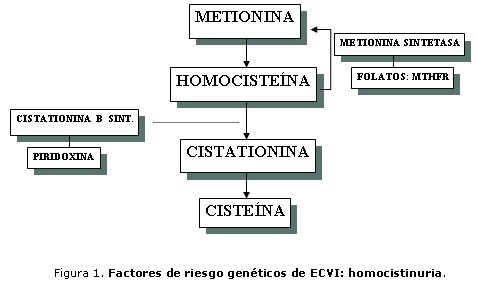
Los trastornos de la coagulación que predisponen a trombosis o estados protrombóticos, se han encontrado en alrededor de la tercera parte de los pacientes con ictus4,6-10, con una prevalencia hereditaria de un 10 %.4,6 Han sido reportados4,6 estados protrombóticos en la deficiencia de proteína C y S, la resistencia a la proteína C activada (RPC), la mutación del Factor V de Leiden, deficiencia de plasminógeno, antitrombina III y de la protombina 20210, así como la presencia de anticuerpos antifosfolípidos. En especial, la mutación del Factor V de Leiden es la causa más frecuente de la resistencia a la PCA, que se ha detectado en casos de ictus neonatales e infantiles.6,10-12 Es de destacar que una significativa proporción de niños con ictus, tienen múltiples trastornos protrombóticos, por ejemplo: la interacción de la mutación del factor V de Leiden con hiperhomocistinemia o con deficiencia de la protrombina 20210.10-12
Trombomodulina activada --- activa la proteína C --- factor Va
(cuya mutación incrementa la resistencia a la PCA)
Un estado protrombótico puede definirse como el aumento de la tendencia de la sangre a formar coágulos. Puede ser consecuencia de anormalidades del endotelio vascular, anormalidades de la coagulación, de alteraciones del sistema fibrinolítico y de otras anormalidades que alteren el sistema homeostático.
Las causas hereditarias:
- Deficiencias hereditarias de los inhibidores fisiológicos de la coagulación: proteína C y S, y antitrombina III.
- Alteraciones hereditarias de las proteínas de la coagulación: resistencia a la PCA y mutación del gen de la protrombina
Se ha demostrado5,12-14 que en el curso de infecciones severas se producen deficiencias significativas de proteína C y antitrombina III, inhibidores fisiológicos de la coagulación y responsables de estados protrombóticos adquiridos transitorios.
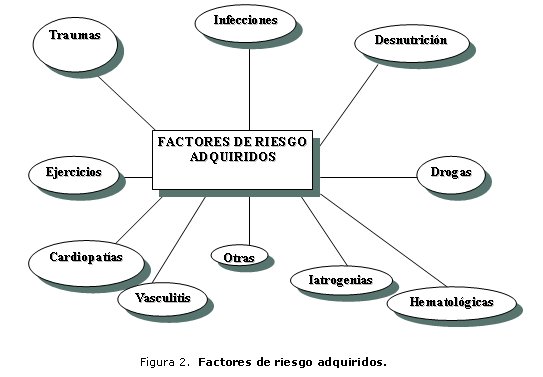
De los anticuerpos antifosfolípidos ha quedado demostrado que los anticuerpos anticardiolipina no incrementan el riesgo de ictus infantiles.5 En cuanto a los factores de riesgo adquiridos, la lista es muy amplia, sobre todo si se tienen en cuenta todos los casos anecdóticos reportados; sin embargo, algunos parecen tener menos responsabilidad que otros en los ictus de los niños5-9 (figura 2).
La hipertensión arterial es un importante FR en adultos. En la serie del Great Ormond Street Hospital (GOSH),12 8 de 83 (10 %) de los niños con ictus isquémicos, estaban hipertensos y muy en relación con enfermedades renales.
Se reporta12 que en pacientes con anemia de células falciformes, un aumento de 10 mm Hg en la tensión arterial se relaciona con un riesgo relativo de ictus. La diabetes mellitus es inusual como causa de ictus en la infancia; no obstante, se conoce que la hipoglicemia es causa de accidentes isquémicos transitorios (ATI) y de infartos hemisféricos. Por otra parte, la resistencia a la insulina, así como los altos niveles de esta y de proinsulina, aceleran los cambios ateroescleróticos que tendrían repercusión, con el transcurso de los años, en estos pacientes.13-17
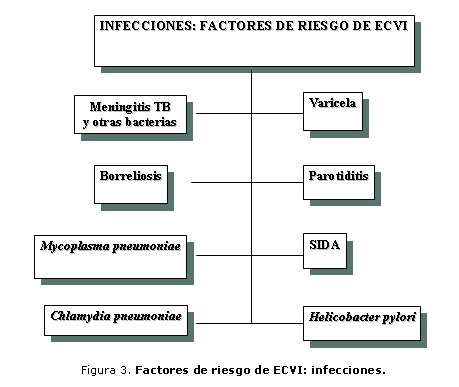
En la literatura revisada2-7,10-13 las infecciones ocupan un lugar importante en la relación con los ictus en los niños, y constituye hasta la tercera parte de los casos; no obstante, la relación causa-efecto de infección e ictus es difícil de establecer, sobre todo si se tiene en cuenta que los ictus son raros en los niños y por el contrario, las infecciones son muy frecuentes en ellos. Ha sido reportado4,12,13 un grupo de microorganismos como causantes de ictus de forma anecdótica (figura 3).
La relación entre haber padecido varicela en los últimos 12 meses, e ictus, ha sido bien establecida,12-14 se acepta que el virus de la varicela-zoster lesiona los vasos cerebrales y produce una vasculopatía que de manera característica afecta los vasos lenticuloestriados de la porción distal de la carótida interna o proximal de la arteria cerebral media o cerebral anterior, en su territorio profundo, lo que afecta la cápsula interna y ganglios basales. El síndrome de moya-moya también ha sido observado en niños, luego de padecer de varicela.18
A pesar de ser un hecho aceptado la vasculopatía posvaricela, queda por resolver la cuestión de que solo una escasa minoría de niños que sufren de varicela, desarrolla un ictus (1/6500 a 1/15 000 enfermos de varicela), posiblemente porque se necesite la presencia de otros factores de riesgo en estos pacientes para que se produzca el accidente cerebrovascular, lo que introduce el concepto de "riesgo acumulado".10,18
Los traumatismos con repercusión sobre los vasos intra y extracraneales, que producen disección de los mismos, son una importante causa de ictus en los niños. En algunas series de ictus arteriales en niños, se ha reportado una frecuencia de un 10-20 % de evidencias radiológicas de disección.19-20 Se requiere de un alto índice de sospecha en todo paciente infantil, sobre todo varones en edades comprendidas entre 8-11 años que practican deportes de gran contacto físico, incluyendo incluso a aquellos con una aparente causa distinta a la disección, lo que demuestra una vez más que los pacientes con ictus, a estas edades, deben ser estudiados completamente en busca de su real causa.
Es de destacar que incluso con técnicas de RMN se necesitan cortes muy finos, coronales y axiales, para demostrar la disección y en ocasiones técnicas especiales de suspensión grasa. Cuando la disección compromete los vasos de la circulación posterior, las diferentes técnicas de RMN pueden no ser útiles y requerirse la angiografía convencional para el diagnóstico. La identificación oportuna de la disección y su manejo adecuado, son imprescindibles para evitar las peligrosas recidivas a corto o mediano plazo.20,21
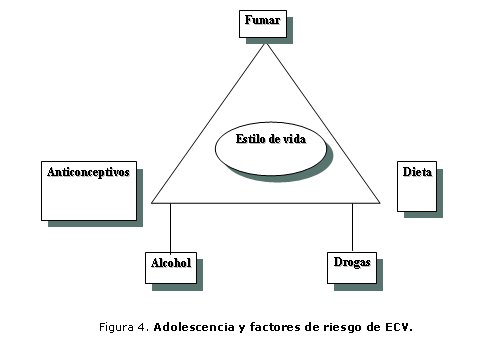
Es poco probable que el estilo de vida del niño y el adolescente sea causa de ictus a esas edades; no obstante, sí son factores que tienen su efecto predisponente para que estos eventos se presenten en edades posteriores de la vida.
El neonato de una madre adolescente que consume drogas, en especial la cocaína, puede presentar accidentes vasculares isquémicos a esta temprana edad.12
El uso de contraceptivos orales e ictus se ha relacionado con el potencial efecto trombogénico de los estrógenos y la producción de hipertensión arterial de los mismos.12 Cuando se usan contraceptivos ricos en esteroides, en mujeres con otros factores de riesgo como migraña, hiperlipidemias, diabetes mellitus, tabaquismo e hipertensión, el riesgo acumulado es mayor y se incrementa la posibilidad de ictus arteriales y venosos (figura 4).
La presencia de anemia en el momento del ictus en niños, ha sido bien documentada3-4,6,12, tanto en aquellos con antecedentes de salud, como en pacientes con cardiopatías congénitas y con anemia de células falciformes. Este hecho pone de relieve que en ocasiones, los factores de riesgo genéticos se combinan con los adquiridos y aumenta la posibilidad del ictus. Existen evidencias3-4,12 de que altos niveles de homocisteína predisponen a anormalidades vasculares. Asociaciones de altos niveles sanguíneos de homocisteína, en pacientes con deficiencias de vitaminas del complejo B (ácido fólico, B6 y B12) y sobre todo en enfermos con alto catabolismo, como es el caso de aquellos con anemias hemolíticas, aumenta el riego de ictus.3,12
No cabe dudas de que existen múltiples factores de riesgo para la enfermedad cerebrovascular de la infancia, que pueden interactuar durante variables períodos de tiempo, muchos de los cuales son potencialmente modificables. Se necesitan estudios bien diseñados y multicéntricos que permitan definir el papel de cada uno de ellos, para trazar medidas preventivas de los mismos.4,6,9,12
REFERENCIAS BIBLIOGRÁFICAS
1. Gendre Martí J. Factores de riesgo. En: Martí-Vilalta. Enfermedades Vasculares Cerebrales. Barcelona: MCR S.A.; 1993. p 87-104.
2. Pascual-Castroviejo I, Pascual-Pascual SI. Patología vascular en la infancia. En: Martí-Vilalta. Enfermedades Vasculares Cerebrales. Barcelona: MCR;1993. p. 463-87.
3. Cardo E, Pineda M, Vilaseca MA,Artuch R, Campistol J. Factores de riesgo de la enfermedad cerebrovascular en la infancia. Rev Neurol. 2000;30:21-7.
4. Kirkham FJ, Hogan AM. Risk factors for arterial ischemic stroke in childhood. CNS Spectr. 2004;9:451-64.
5. Kirkham FJ, DeBaun MR. Stroke in Children with Sickle Cell Disease. Curr Treat Options Neurol. 2004;6:357-75.
6. Lynch JK. Cerebrovascular Disorder in Children. Curr Neurol Neurosci Rep. 2004;4:129-138.
7. Arroyo HA, Tamer I. Enfermedad cerebrovascular en la infancia y la adolescencia. Accidente isquémico cerebral. Rev Neurol. 2002;34:133-44.
8. Lanthier S, Kirkham FJ, Mitchell LG, Laxer RM, Atenafu E, Male C, et al. Increased anticardiolipin antibody IgG titers do not predict recurrent stroke or TIA in children. Neurology. 2004;62:194-200.
9. Kirkham FJ. Is there a genetic basis for pediatric stroke? Curr Opin Pediatr. 2003;15:547-58.
10. Ganesan V, Prengler M, McShane MA, Wade AM, Kirkham FJ. Investigation of risk factors in children with arterial ischemic stroke. Ann Neurol. 2003;53:149-50.
11. Ganesan V, Chong WK, Cox TC, Chawda SJ, Prengler M, Kirkham FJ. Posterior circulation stroke in childhood: risk factors and recurrence. Neurology. 2002;59:1552-6.
12. Kirkham FJ, Prengler M, Hewes DK, Ganesan V. Risk factors for arterial ischemic stroke in children. J Child Neurol. 2000;15:299-307.
13. Ganesan V, Kirkham FJ. Mechanisms of ischaemic stroke after chickenpox. Arch Dis Child. 1997;76:522-5.
14. de Veber G. Arterial ischemic strokes in infants and children: an overview of current approaches. Semin Thromb Hemost. 2003;29:567-73.
15. Chan AK, deveber G, Monagle P. Venous thrombosis in children. J Thromb Haemost. 2003;1:1443-55.
16. Shroff M, de Veber G. Sinovenous thrombosis in children. Neuroimaging Clin N Am. 2003;13:115-38.
17. de Veber G. Stroke and the child's brain: an overview of epidemiology, syndromes and risk factors. Curr Opin Neurol. 2002;15:133-8.
18. Lynch JK, Hirtz DG, de Veber G, Nelson KB. Report of the National Institute of Neurological Disorders and Stroke. Workshop on perinatal and childhood stroke. Pediatrics. 2002;109:116-23.
19. Golomb MR, MacGregor DL, Domi T, Armstrong DC, McCrindle BW, Mayank S, de Veber GA. Presumed pre or perinatal arterial ischemic stroke: risk factors and outcomes. Ann Neurol. 2001;50:163-8.
20. de Veber G, Andrew M. Canadian Pediatric Ischemic Stroke Study Group. Cerebral sinovenous thrombosis in children. N Engl J Med. 2001;345:1777-8.
21. Askalan R, Laughlin S, Mayank S, Chan A, MacGregor D, Andrew M, Curtis. R, Meaney B, de Veber G. Chickenpox and stroke in childhood: a study of frequency and causation. Stroke. 2001;32:1257-62.
22. Michelson AD. Arterial Ischemic Stroke in Children. Circulation. 2006;114:2094-95.
23. Fullerton HJ, Wu YW, Sidney S, Claiborne SJ. Risk of Recurrent Childhood Arterial Ischemic Stroke in a Population-Based Cohort: The Importance of Cerebrovascular Imaging. Pediatrics. 2007;119:495-501.
24. Kylan JL, Pavlakis S, de Veber G. Treatment and Prevention of Cerebrovascular Disorders in children. Child Neurol. 2005;7:469-80.
Recibido: 7 de febrero de 2008.
Aprobado: 26 de mayo de 2008.
José Vargas Díaz. Calle 29 y D, El Vedado. La Habana, Cuba. Correo electrónico: vargas@infomed.sld.cu














