Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Pediatría
versión impresa ISSN 0034-7531
Rev Cubana Pediatr vol.83 no.4 Ciudad de la Habana oct.-dic. 2011
COLABORACIÓN ESPECIAL
Fiebrefobia
Phobic fiver
Roberto Razón Behar
Doctor en Ciencias Médicas. Especialista de II Grado en Pediatría. Profesor Titular y Consultante. Hospital Pediátrico Universitario "William Soler". La Habana, Cuba.
RESUMEN
Fiebrefobia es un término que expresa el temor de padres y médicos ante la presencia de fiebre en el niño. En Cuba existe una gran ansiedad cuando la temperatura sobrepasa los 38º C, por lo que es importante educar a los padres en la importancia de no comenzar el tratamiento antitérmico hasta que la temperatura alcance 38,5º C (temperatura axilar), y de ser posible 39º C. Se realizó una revisión del tema, y de otros aspectos importantes relacionados con la fiebre.
Palabras clave: fiebrefobia, fiebre, antitérmicos.
ABSTRACT
Phobic fever is a term expressing the fear of parents and physicians in face of the presence of fever in the child. In Cuba there is great anxiety when temperature in over the 38º C thus, it is important train parents on the significance of not start the antithermal until temperature reach 38,5º C (axillary temperature) and if it is possible 39º C. A subject review was performed and also of other important features related to fever.
Key words: phobic fever, fever, antithermal treatment.
INTRODUCCIÓN
Schmitt (1980)1 describió la fiebrefobia o fobia a la fiebre en los padres, como un miedo exagerado a esta, que no necesariamente está relacionado con experiencias desagradables previas.
La presencia de fiebre en el niño representa uno de los motivos más frecuentes de consulta en la práctica pediátrica diaria, y, en ocasiones, se convierte en una situación de temor y angustia para los padres. Representa entre el 30 y el 50 % de las consultas.2,3 La mayoría de los ellos consideran a la fiebre como el indicador más importante de que su hijo ha adquirido alguna infección seria, lo cual puede conllevar el uso inadecuado del sistema médico de atención, y en especial, de los servicios de urgencias.
A pesar de la elevada presencia de la fiebre y del mayor conocimiento científico acerca de sus mecanismos de aparición, es poca la información en los textos de pediatría, por lo que se forman médicos y personal de salud con una enseñanza insuficiente acerca de este signo. El desconocimiento de los límites de normalidad de la temperatura corporal en los seres humanos, sus beneficios y peligros potenciales, así como la controversia en el tratamiento de la fiebre, genera ansiedad en los padres del niño enfermo, y también en los médicos que los atienden, razón por la cual se llega a un sobretratamiento de esta.4
Fiebre
La fiebre es una respuesta biológica adaptativa a procesos que inducen una respuesta inflamatoria sistémica.2 Es la respuesta normal del cuerpo a la infección, la mayoría, por enfermedades virales. La aparición de la fiebre indica el inicio de una infección, y su desaparición, a menudo, señala el final de una enfermedad.5
La temperatura corporal asociada a la amplia gama de enfermedades virales varía de 38,3º a 40º C y, habitualmente la fiebre dura 2 o 3 días. En general, la elevación de la temperatura no se relaciona con la gravedad de la enfermedad.5
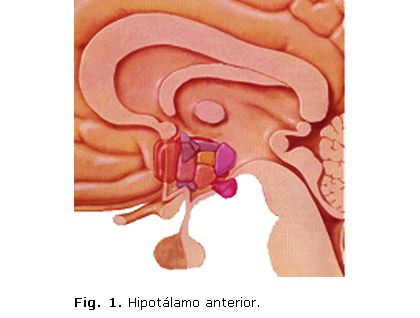
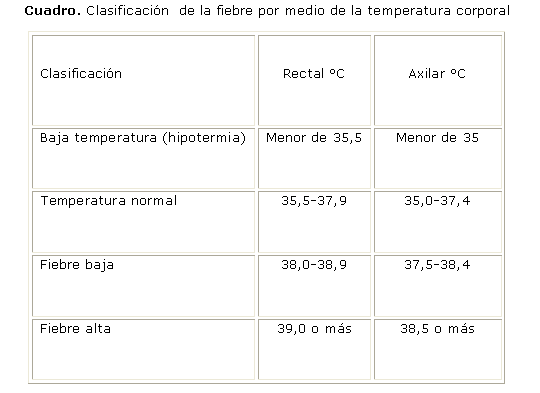
La fiebre también se puede definir como el aumento controlado de la temperatura corporal por encima de los valores normales de un individuo. La temperatura corporal está regulada por las neuronas termosensibles localizadas en el hipotálamo anterior o preóptico (figura 1), que responden a cambios en la temperatura de la sangre y a conexiones nerviosas directas con los receptores de calor y frío localizados en la piel y en el músculo.6 En el cuadro se expone la clasificación de la fiebre por medio de la temperatura corporal.7
Antecedentes históricos8-11
La fiebre ha sido reconocida como un signo cardinal de enfermedad, desde comienzos de la historia documentada. Hipócrates (400 AC), presagiaba que la fiebre debía servir para algo, y con base en sus observaciones señalaba: "La fiebre es un mecanismo con el que Dios nos dotó para hervir alguno de los fluidos corporales que estuvieran en exceso produciendo enfermedad, y nivelara las concentraciones del mismo con los otros fluidos corporales para restablecer el estado de salud". Los criterios de Hipócrates y Galeno coincidían, al considerar ambos el papel beneficioso de la fiebre y su aparición como terapia. Estudios realizados durante los siglos XVI y XVII apoyan este hecho. Por ejemplo, tratamiento de la sífilis mediante la fiebre (piretoterapia). Tomas Sydenham (a inicios del siglo XX) planteó: "La fiebre es el motor que la naturaleza brinda al mundo para la conquista de sus enemigos". Kluger (1980) señaló: "¿Por qué estructuras animales tan inferiores, aún a lo largo de millones de años siguen haciendo fiebre?; si esto tenía algún sentido en materia de selección natural era porque la fiebre es definitivamente beneficiosa".8
Esos conceptos se mantuvieron sin cuestionamientos alrededor de 2000 años, y se realizaron importantes trabajos científicos que la señalaron como un mecanismo de valor en la sobrevivencia del huésped infectado.12 Un cambio en estos criterios se cita a partir de los estudios de Claude Bernard (1876), quien demostró que los animales mueren cuando la temperatura corporal se eleva 5 a 6 grados por encima de lo normal.
Con el descubrimiento de las drogas antipiréticas a finales del siglo XIX, se generalizó su uso. Esta práctica continúa actualmente, a pesar que los nuevos conocimientos acerca del beneficio del proceso febril. La fiebre se trata como el origen de y, no como la respuesta a una determinada enfermedad,12 concepto que se ha sostenido por la observación empírica de los padres, que han asociado la mala evolución de sus hijos enfermos con la presencia de la fiebre, y no con el padecimiento que le dio origen.
Fisiopatología de la fiebre2,13-15
El control de la temperatura corporal dentro de los límites normales, se establece sobre la base de 2 eventos fisiológicos fundamentales: producción de calor y pérdida de calor. Cualquier factor que interfiera en estos 2 elementos, modifica la temperatura corporal normal.
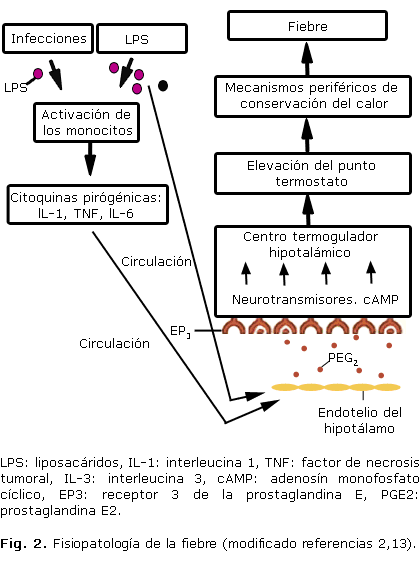
La fiebre se produce por alteraciones en la termorregulación del hipotálamo, donde existen neuronas termo sensitivas, que se estimulan por pirógenos endógenos que actúan directamente. Los pirógenos exógenos incluyen virus, bacterias, endotoxinas, liposacáridos (LPS), complejos inmunes y linfoquinas (figura 2).
La mayoría de las infecciones disparan una respuesta febril al estimular a los monocitos y macrófagos para sintetizar y secretar diversas citocinas pirogénicas, como: IL-1, TNF e IL-6. Estas proteínas entran a la circulación y llegan a las células endoteliales del hipotálamo, las cuales liberan en el cerebro la prostaglandina E2 (PGE2), que se une a su receptor tipo 3 (EP3) en las células gliales, para estimular la síntesis y liberación de adenosín monofosfato cíclico (AMPc).
Este último actúa como neurotransmisor y activa las neuronas termosensibles para elevar el termostato desde niveles normotérmicos hasta niveles de fiebre.
El resultado es una serie de mecanismos periféricos de conservación del calor mediante vasoconstricción, así como un incremento metabólico para generarlo, hasta que la temperatura de la sangre que irriga el hipotálamo coincida con el punto del termostato, terminando en la respuesta final de fiebre.
Beneficios de la fiebre2,14-18
Se ha demostrado que la fiebre 38,5 a 39,5º C:
- Estimula el mecanismo mucociliar, facilita la respuesta inmune, refuerza la fagocitosis, aumenta la producción de interferón antiviral, e incrementa otras funciones de defensa del organismo.
- La fiebre limita la replicación de organismos invasores, debido a que disminuye los niveles séricos de hierro, zinc y cobre, que son necesarios para la replicación bacteriana.
- Previene la replicación viral dentro de las células infectadas, y causa rompimiento de lisosomas y autodestrucción de células.
- Potencia la acción de los antibióticos.
- Efectos de la IL-1 y otros pirógenos endógenos: aumento de la quimiotaxis, aumento de la actividad oxidativa (metabólica), aumento de la liberación de lactoferrina en neutrófilos, lo cual produce una disminución del hierro sérico e inhibe así el incremento de muchos microorganismos; estimula de la proliferación de linfocitos B y producción de anticuerpos; estimula de la activación de linfocitos T; aumenta la proliferación de linfocitos T auxiliadores; aumenta la capacidad citotóxica de los linfocitos T, pues hay una mayor producción de sustancias antibacterianas de los polimorfonucleares, como la proteína bactericidal and permeability increasing proteína (BPI).
Fiebrefobia
Las actitudes erróneas acerca de la fiebre, que involucran desde la familia hasta el especialista en pediatría, conllevan a miedos irracionales. La fiebrefobia tiene varias desventajas: padres temerosos pueden permanecer hasta toda la noche tratando de mantener una temperatura inferior a 39,4º C (o incluso inferior a 38º C). Los niños pueden ser despertados innecesariamente para tomas de temperatura o administración de antipiréticos, se administran excesivamente estos medicamentos que, además de atentar contra la fisiología misma de la fiebre, aumentan la incidencia de efectos adversos que pudieran incidir negativamente en la salud de los niños. Igualmente, los niños pueden tener que soportar la incomodidad de prolongados temblores por baños con agua demasiado fría. Los médicos son asediados por el pánico y consultas de los familiares, y por visitas innecesarias a los cuerpos de guardia.5
Kramer (1985),19 estudió una población de 202 padres de niños febriles, y encontró que el 48 % definía la fiebre como una temperatura inferior a 38º C, considerada como peligrosa por sí misma, el 43 % decía que podía causar daño neuronal o cerebral la temperatura por debajo de 40º C, el 21 % iniciaba tratamiento con antipiréticos en temperaturas inferiores a 38º C, el 15 % decía que la temperatura podía exceder los 42-43º C si no se le indicaba tratamiento, y el 53 % de estos padres interrumpían el sueño de sus hijos para administrarle un antipirético.
Ipp y Jaffe (1993),20 en un estudio en médicos generales y especialistas en medicina familiar y pediatría, constató que el 35 % consideraba como fiebre temperaturas entre 37 y 37,9º C, el 33 % consideraba que la toma de temperatura solo se realizaba para la administración de antipiréticos, y el 70 % utilizaba el medicamento para aliviar el malestar del niño.
Los médicos de familia consideraron a las convulsiones febriles como peligrosas, así como que la fiebre, por sí sola, causa daño cerebral y que se debe despertar al niño para administrarle el antipirético.
Weiss y Herskowtz (1983),21 demostraron en un estudio en un grupo de pediatras que el 61 % consideró a la fiebre como mecanismo de defensa, el 71 % aplicó tratamientos vigorosos para combatirla, el 99 % afirmó tratar la fiebre con el fin de aliviar el malestar del niño, mientras que el 44 % lo hacía para satisfacer a los padres.
Rendón-Macías y otros (1996),22 en 771 madres del área urbana de la Ciudad de México, comprobaron que el 35 % consideraba como fiebre a temperaturas inferiores a los 38º C, el 96 % expresó angustia por esta, el 70 % de las razones de la angustia se atribuyó a las convulsiones febriles, y el 19,3 % por fobia a la fiebre.
Van Stuijvenberg y otros (1999),23 en padres de niños febriles, encontraron que el 25 % los sometía a 5 tomas de temperatura diaria, el 24 % dormía en la habitación de los hijos, y el 13 % permanecía despierto toda la noche.
La tendencia en cuerpos de guardia pediátricos es indicar antitérmicos intramusculares al niño que acude con fiebre antes de examinarlo; sin embargo, primero hay que precisar la causa de la fiebre, y tratar al niño y no al termómetro.
La fiebre despierta temor, no solo porque representa la aparición de una enfermedad, sino también por su propia presencia. Muchas personas, piensan que la fiebre alta (cuando se acerca a 40º C) puede provocar un daño permanente, sobre todo en el cerebro, además de convulsiones. En cambio, actualmente hay consenso en que las temperaturas inferiores a 41º C son relativamente inocuas, la mayoría de las personas pueden soportar temperaturas entre 40 y 41º C. Las temperaturas superiores a 41º C son usualmente peligrosas, y se deben a infecciones del sistema nervioso central (SNC) o choque por calor.
Convulsiones febriles
Las convulsiones febriles duran pocos minutos, se ven solo en niños de 6 meses a 6 años de edad, afectan únicamente al 3-5 % de los casos febriles, la recurrencia es del 20 al 30 %, y son excepcionales las lesiones neurológicas, aunque la convulsión sea recurrente.24,25 La temperatura elevada es un factor de riesgo, sin embargo no se ha encontrado ningún dato que demuestre que la fiebre es la causa de las convulsiones. El control vigoroso de la fiebre con antipiréticos o medios físicos no ha demostrado disminuir el riesgo de convulsiones febriles recurrentes.24 Tanto el acetaminofeno como el ibuprofeno no han demostrado tener efecto significativo para prevenir la recurrencia de convulsiones febriles, así como tampoco la combinación de antipiréticos y anticonvulsivantes.24 Los niños que han tenido historia de convulsiones febriles deben ser tratados igual que cualquier otro con un cuadro febril.25
Tratamiento
Medidas antitérmicas: físicas y medicamentosas16
Muchos autores recomiendan no usar antitérmicos hasta que la fiebre no sobrepase los 39º C, excepto cuando la enfermedad que la origina se asocia a dolor (otitis, artritis, etc.);16 en niños desnutridos severos, posoperados o quemados, o con cuadros de hipoxia (en estos casos la fiebre produce una mayor demanda metabólica).
En Cuba hay una gran ansiedad cuando la temperatura sobrepasa los 38º C, por lo que es importante educar a los padres sobre la importancia de no comenzar el tratamiento antitérmico hasta que la temperatura alcance 38,5º C (temperatura axilar), y de ser posible, 39º C.16
Físicas5,16
- Ofrecer más líquidos al niño.
- Mantenerlo en un lugar fresco con buena circulación de aire.
- El efecto de los baños es dudoso. Si se aplican a todo el cuerpo, el agua debe estar tibia o fresca (nunca fría), sin frotar la piel y dejar que se seque al aire de la habitación, en espera de que actúen los antitérmicos.
- El niño no debe estar abrigado.
- Los enemas o supositorios fríos están contraindicados.
- No se debe adicionar alcohol al agua (peligro de intoxicación alcohólica).
- Los paños húmedos en la frente, la nuca o las axilas tienen valor dudoso.
- La introducción en una bañadera con agua fresca o ligeramente tibia es recomendada por algunos y rechazada por otros.
Medicamentosas
Antipiréticos2,5,16,18
La terapia antipirética es una práctica común utilizada por los padres, y generalmente es alentada y apoyada por los pediatras.18 Una discusión sobre el uso de antipiréticos en niños febriles debe comenzar con el examen de los puntos finales terapéuticos. En el asesoramiento a las familias, los médicos deberían hacer hincapié en el bienestar del paciente y en los signos de enfermedad grave, en lugar de enfatizar en la normotermia.18
La decisión de qué antipirético utilizar debe fundamentarse en su mecanismo de acción, efecto principal, farmacodinamia, efectividad, efectos secundarios y adversos. Como la mayoría de las veces el objetivo es disminuir la temperatura y las molestias del niño, y en lo posible no alterar la respuesta inflamatoria periférica a menos que esta sea exagerada, se recomienda el acetaminofeno (paracetamol).
El acetaminofeno (paracetamol) se absorbe rápidamente a nivel gástrico y a los 30 min de ingerido ya presenta niveles plasmáticos útiles, tiene acción preferentemente a nivel central y casi ninguna periférica, su acción es casi exclusivamente antipirética y analgésica, y casi nula antiinflamatoria periférica. Su vida media es corta, la dosis útil y la dosis tóxica tienen una amplia diferencia, los efectos secundarios y adversos son poco frecuentes, y habitualmente no severos. Se administra a dosis de 15 mg/kg/dosis hasta cada 4 horas.
El ibuprofeno se absorbe a nivel gástrico, también en forma rápida, pero tiene vida media más larga que el acetaminofeno. Su acción es preferentemente periférica, por lo tanto tiene acción antiinflamatoria, antipirética y analgésica. Presenta efectos secundarios y adversos poco frecuentes, pero más que el acetaminofeno. Como antipirético se recomienda administrarlo a dosis de 10 mg/kg/dosis cada 8 h, máximo cada 6 h (dosis máxima 40 mg/kg/día).
El metamizol (dipirona). La dipirona-duralgina-metamizol es un analgésico, antipirético, de pobre efecto antiinflamatorio. El metamizol se usa de manera limitada en la población pediátrica en países de Europa continental, Asia, América Latina y África. Entre sus reacciones secundarias está la medulotoxicidad (agranulocitosis), aunque poco frecuente. La asociación ha sido ampliamente estudiada durante años, con reportes de casos y series, revisión de historias hospitalarias, estudios de cohorte, y casos y controles. Debe existir alguna explicación genética para las diferencias reportadas.
Otras medidas medicamentosas utilizadas son por vía endovenosa (aunque existe la posibilidad de una reacción anafiláctica). Se debe evitar su uso intramuscular por frecuentes lesiones locales.
Comparación de la efectividad de los antitérmicos
Prado CJ (2003)26 comparó la eficacia antipirética de ibuprofeno oral, metamizol oral y metamizol intramuscular, y comprobó que a las 2 h de seguimiento no existe diferencia significativa en cuanto a su eficacia antipirética, remisión de síntomas asociados a la fiebre, ni en cuanto a la presencia de efectos indeseables inmediatos.
La combinación del ibuprofeno con el acetaminofeno es más efectiva que usar un solo agente, pero este tratamiento combinado puede ser más complicado. En la práctica no parece recomendable llevarlo a cabo de entrada de forma indiscriminada en todos los procesos febriles. Los pediatras deben garantizar la seguridad de los pacientes utilizando formulaciones simples a las dosis indicadas.18,27
Como consideraciones finales se debe tener en cuenta que la decisión de tratar la fiebre en un niño debe basarse en el equilibrio entre los probables beneficios, como son, el bienestar y el confort; y los riesgos, como son, los efectos secundarios del medicamento.
Es recomendable no tratar la fiebre en los niños cuando la temperatura no excede de 39º C, si hasta ese momento ha sido bien tolerada, pero a partir de esa cifra siempre se recomienda aplicar medidas terapéuticas. Es importante desarrollar programas de educación sanitaria en relación con la fiebre dirigidos a los padres y público en general.
REFERENCIAS BIBLIOGRÁFICAS
1. Schmitt BD. Fever phobia misconceptions of parents about fevers. Am J Dis Child. 1980;134:176-81.
2. Mancilla RJ. Avances en la fisiopatología y manejo de la fiebre en niños. Salud en Tabasco. 2002;8(2):73-82.
3. Ugarte EM, Orue C, Samudio DGC, Weber E. Los Padres y la Fiebre: ¿Qué Creen y Hacen? Pediatr (Asunción). 2009;36(3):201-5.
4. González CO, González AO. Creencias, temores y costumbres de las madres sobre la fiebre. Honduras Pediátrica. 1998;19(2):36-43.
5. Schmitt BD. Fever in Childhood. Pediatrics. 1994:94(5):929-37.
6. Powell K. Fiebre. En: Behrman R, Kliegman R, Jenson H, editores. Nelson. Tratado de Pediatría. 17 ed. Madrid: Elsevier; 2004. p. 839-41.
7. Alpízar CLB, Esther E. Medina HEE. La fiebre conceptos básicos. Rev Cubana Pediatr. 1998;70(2):79-83.
8. Kluger MJ. Fever revisited. Pediatrics. 1992;90:846-50.
9. Atkins E. Fever: It's history, cause, and function. Yale J Biol Med. 1982;55:283-9.
10. Sigal SL. Fever theory in the seventeenth century: building toward a comprehensive physiology. Yale J Biol Med. 1978;51:571-8.
11. Bennett JL, Nicastri A. Fever is a mechanism of resistance. Bacteriol Rev. 1960;24:16-3.
12. Holtzclaw B. The febrile response in critical care: state of the science. Heart and Lung. 1992;21(5):482-500.
13. Dinarello CA, Gatti S, Bartfai T. Links with an ancient receptor. Current Biology. 1999;9(4):143-6.
14. Alpízar CLB, Medina HEE. Fisiopatología de la fiebre. Rev Cubana Med Milit. 1999;28(1):49-54.
15. Mora DJF. Fisiopatología de la fiebre. Rev Cost Cienc Méd. 1984;5(2):177-88.
16. Rojo CM, González VJ, Razón BR, Abreu SG. Tratamiento de las infecciones respiratorias agudas no complicadas. En: De la Torre E, González J, Gutiérrez J, Jordán J, Pelayo E. Aparato respiratorio. Pediatría. Tomo 3. La Habana: Editorial Ciencias Médicas; 2007. p. 907-26.
17. Blatteis CM. Fever: Is It Beneficial? The Yale Journal of Biology and Medicine. 1986;59:107-16.
18. Janice E. Sullivan JE, Farrar HC. Fever and Antipyretic Use in Children. Pediatrics. 2011;127:580-5.
19. Kramer MS, Naimak L, Leduc DG. Parental fever phobia end its correlates. Pediatrics. 1985;75:110-3.
20. Ipp M, Jaffe D. Physycians attitudes toward the diagnosis and management of fever in children 3 months to 2 years of age. Clin Pediatr. 1993;2:66-70,110-3.
21. Weiss J, Herskowitz L. House Officer Management of the febrile child. Clin Pediatr. 1983;22:766-9.
22. Rendón MME, Tellez LG, Reyes VG, Apresa GT. Fobia a la fiebre, como causa de sobretratamiento en niños. Bol Med Hosp Infant Mex. 1996;53(8):374-84.
23. Van Stuijvenberg M, de vos S, Tjang GC, Steyerberg EW, Derksen-Lubsen G, Moll HA. Parents fear regarding fever and febril seizures. Acta Paediatr. 1999;88(6):618-22.
24. Strengell T, Uhari M, Tarkka R, Uusimaa J, Alen R, Lautala P, Rantala H. Antipyretic Agents for Preventing Recurrences of Febrile Seizures. Arch Pediatr Adolesc Med. 2009;163(9):799-804.
25. Moreno MA, Furtner F, Rivara FP. Febrile Seizures in Children. Arch Pediatr Adolesc Med. 2009;163(9):872.
26. Prado CJ. Comparación de la eficacia antipirética de ibuprofeno oral, metamizol oral y metamizol intramuscular en pacientes pediátricos [tesis para optar el título de especialista en pediatría]. Universidad Nacional Mayor de San Marcos. Facultad de Medicina Humana. Lima, Perú; 2003.
27. Moreno PD, Chaffanel PM. Antitérmicos, padres y pediatras ¿Tenemos conclusiones para todos ellos? Evid Pediatr. 2006;2(2):16-8.
Recibido: 14 de julio de 2011.
Aprobado: 4 de agosto de 2011.
Roberto Razón Behar. Hospital Pediátrico Universitario "William Soler". San Francisco # 10 112, reparto Altahabana, municipio Boyeros. La Habana, Cuba. Correo electrónico: roberto.razon@infomed.sld.cu